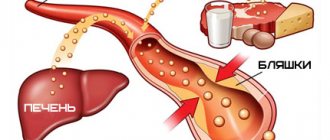
Гиперхолестеринемия – это заболевание, при котором уровень холестерина в крови повышается до патологических значений. Данное соединение с точки зрения нормальной физиологии является важным и полезным. В норме большая его часть вырабатывается организмом (до 80 %). Холестерин обеспечивает стабильность мембран клеток, участвует в синтезе витаминов, желчных кислот, гормонов. Однако при гиперхолестеринемии его уровень повышается, он откладывается на стенках сосудов, влияет на обменные процессы и приводит к развитию серьезных осложнений, среди которых инфаркт, инсульт, гипертоническая болезнь и др.
В чем причина гиперхолестеринемии?
Наиболее частая причина повышения уровня холестерина – избыточное питание, малоподвижный образ жизни. Современный человек слишком мало тратит калорий, при «полноценном» питании. Определенную роль играет наследственная предрасположенность.
Кроме этого, гиперхолестеринемия может быть вторичной и провоцироваться такими заболеваниями, как:
- сахарный диабет;
- снижение функции щитовидной железы (гипотиреоз);
- поражение почек в виде нефротического синдрома;
- нарушения деятельности печени;
- генетических заболеваний (семейная гиперхолестеринемия).
Гиперхолестеринемия может возникать и на фоне приема некоторых групп фармакологических препаратов.
К ним относятся:
- прогестины;
- анаболические стероиды;
- разные виды иммунодепрессантов.
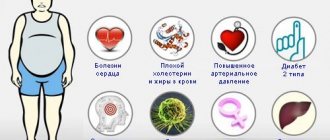
Факторами риска развития гиперхолестеринемии служат:
- наследственная предрасположенность;
- излишняя масса тела;
- низкая физическая активность;
- хронические или острые стрессы.
Гиперхолестеринемия — симптомы и лечение
Основная задача в лечении гиперхолестеринемии — предотвратить серьёзные осложнения или, по крайней мере, снизить их риск.[8] Достигается это через промежуточную цель — коррекцию уровня холестерина в крови, а также путём воздействия на другие известные факторы риска атеросклероза.
При нормализации содержания холестерина в крови и при длительном поддержании его концентрации в оптимальном диапазоне происходит постепенное снижение риска инфаркта миокарда, инсульта, смерти от сердечно-сосудистых причин. Поэтому так важно поддерживать оптимальную концентрацию холестерина в крови (прежде всего, «плохого») в течение как можно более длительного времени, в идеале — пожизненно.
Конечно, во многих случаях изменения одного только образа жизни для этого не хватает, тем более, что мало у кого получается поддерживать здоровый образ жизни в течение длительного времени — слишком много соблазнов подстерегает на этом пути.
При высоком риске сердечно-сосудистых осложнений лекарства, снижающие уровень «плохого» холестерина, должны быть назначены обязательно, независимо от настроя пациента по оздоровлению своего образа жизни.
В настоящее время в кардиологии отказались от понятия «нормальный уровень холестерина». Вместо этого используют термин «оптимальный уровень холестерина», а каким он будет, зависит от суммарного сердечно-сосудистого риска. На основании данных, полученных о пациенте, врач рассчитывает этот риск:
- В случае, если риск очень высокий (а это, например, все пациенты, уже имеющие ишемическую болезнь сердца или перенёсшие ишемический инсульт, страдающие сахарным диабетом и ряд других категорий), то оптимальным уровнем для «плохого» холестерина будет значение менее 1,8 ммоль/л.
- При высоком риске (если пациент пока не имеет атеросклеротических сердечно-сосудистых заболеваний, но у него есть несколько факторов риска, например, курящий мужчина-гипертоник 50 лет с уровнем холестерина 6 ммоль/л будет иметь высокий сердечно-сосудистый риск) оптимальным значением для «плохого» холестерина будет менее 2,6 ммоль/л.
- Для всех остальных, кто не имеет высокого или очень высокого сердечно-сосудистого риска, оптимальным значением холестерина липопротеидов низкой плотности («плохого» холестерина) будет менее 3,0 ммоль/л.
Если же за гиперхолестеринемией стоит генетическая «поломка», то изменения образа жизни (характер питания, двигательная активность, отказ от курения) лишь в ограниченной степени смогут улучшить биохимический состав крови, поэтому к дополнительному назначению медикаментозной терапии приходится прибегать практически всегда.
Какие изменения образа жизни могут снизить уровень холестерина и уменьшить риск сердечно-сосудистых заболеваний
Прежде всего, это:
- уменьшение потребления таких продуктов, как жирное мясо, жирные молочные продукты, кондитерские изделия и сладости;
- полное прекращение курения;
- снижение массы тела хотя бы на 10% от исходного, если имеется избыточная масса тела и ожирение;
- увеличение двигательной активности — достаточно интенсивной физической нагрузки не менее 4-5 раз в неделю по 30-40 минут, которая требует усилий (например, бег, езда на велосипеде, подвижные спортивные игры, плавание и другое), причём работа по дому в этом плане не считается подходящей физической нагрузкой.
Все названные мероприятия не только изменяют в лучшую сторону липидный состав крови, но и способны в разы снизить риск сердечно-сосудистых заболеваний, связанных с атеросклерозом (инфаркта миокарда, инсульта, стенокардия и других).
Медикаментозная терапия
Основными лекарственными препаратами для снижения уровня холестерина и сопутствующих ему сердечно-сосудистых рисков являются статины. Первые статины были получены, как и первые антибиотики, из культуры плесневых грибов. Следующие поколения статинов появились благодаря химическому синтезу.
Статины — пожалуй, самые хорошо изученные в истории медицины лекарственные препараты и при этом одни из самых безопасных.[9] Эта группа лекарств тормозит синтез холестерина в печени (да-да, большая часть холестерина образуется у нас внутри, а не поступает извне). Печень, нуждаясь в холестерине, прежде всего, для синтеза желчных кислот, она начинает более активно извлекать холестерин из крови в составе липопротеинов низкой плотности, в результате чего постепенно, в течение месяца/двух, концентрация холестерина в крови снижается и может снизиться на 50% от прежнего уровня при достаточной дозе статина. Результаты многочисленных клинических исследований, выполненных при участии многих тысяч пациентов, убедительно свидетельствуют о способности этой группы лекарств не только уменьшать уровень холестерина в крови, но и, что гораздо важнее, серьёзно снижать риск инфаркта миокарда и инсульта, и самое главное — увеличивать продолжительность жизни пациентов с сердечно-сосудистыми заболеваниями (прежде всего, перенёсших инфаркт миокарда, а также людей с другими формами ишемической болезни сердца).
С помощью внутрисосудистого ультразвука была доказана способность статинов при регулярном приёме в течение по крайней мере двух лет останавливать развитие атеросклероза и даже уменьшать размер атеросклеротических бляшек.
Важно, чтобы при наличии показаний к их приёму лечение статинами проводилось в достаточных дозах и длительно — в течение ряда лет. Обычными дозами в современной кардиологии являются 40-80 мг аторвастатина и 20-40 мг розувастатина. Это два наиболее эффективных современных препарата данного класса.
«Золотым стандартом» являются оригинальные препараты компаний-разработчиков — «Крестор» (розувастатин компании AstraZeneca) и «Липримар» (аторвастатин компании Pfizer). Остальные препараты статинов, содержащие розувастатин или аторвастатин, являются воспроизведёнными копиями (дженериками) и должны продемонстрировать свою эквивалентность оригинальным препаратам в ходе клинических испытаний. Многие дженерики не имеют такого подтверждения своей эффективности и безопасности, а их применение иногда может принести разочарование. Достоинством дженериков является их более низкая стоимость.
Другой лекарственный препарат, снижающий уровень «плохого» холестерина в крови — эзетимиб. Он блокирует всасывание холестерина в просвете кишечника и назначается обычно в дополнение к статинам, если они не позволяют в монотерапии достигнуть оптимального уровня холестерина. Сам по себе эзетимиб позволяет снизить уровень «плохого» холестерина на 15−20% от исходного, т.е. уступает в этом отношении статинам.
Новый класс препаратов, который превзошёл статины в их способности понижать уровень «плохого» холестерина — так называемые кумабы, которые представляют собой антитела к регуляторному белку, ответственному за регуляцию скорости поглощения холестерина из крови.[11] Правда, эти препараты очень дороги (лечение обходится в 30−40 тысяч рублей в месяц). Но бывают ситуации, когда это необходимо буквально для спасения жизни, когда в противном случае пациент может не пережить ближайшие пять лет из-за инфаркта миокарда или инсульта. Кроме того, этот новый класс лекарств применяется для лечения больных с семейной гиперхолестеринемией в тех случаях, когда на терапии максимальными дозами статинов в сочетании с эзетимибом до оптимального уровня холестерина всё ещё очень далеко.
К чему может приводить гиперхолестеринемия?
В первую очередь, повышенный холестерин является главным фактором развития атеросклероза. Его отложения на стенках сосудов с образованием атеросклеротических бляшек несут непосредственную угрозу всем органам и системам пациента.
Во-первых, сужается сам просвет сосуда, а значит, он начинает пропускать все меньшее количество крови, вызывая ишемию (кислородное голодание) тех органов, которые он кровоснабжает. Поражаются в первую очередь сердце, почки и головной мозг. Диаметр сосудов, кровоснабжающих эти органы, сужается из-за наличия атеросклеротических бляшек, вызывая ишемию. При тяжелом поражении артерий ног развивается хроническая недостаточность кровоснабжения, которая может приводить к появлению очагов некроза и изъязвлению тканей.
Гиперхолестеринемия приводит к образованию бляшек в стенке наиболее крупного сосуда в нашем теле – аорты, приводят к потере ее упругости и толщины. В результате стенка под давлением крови растягивается и возникает аневризма аорты. А она в свою очередь может приводить к расслоению или разрыву, что является крайне опасным состоянием для жизни пациента.
Диагностика
Лабораторно гиперхолестеринемия выявляется при исследовании венозной крови. Помимо концентрации общего ХС большую информативность несет определение его фракций и триглицеридов. Для дифференциальной диагностики важное значение имеет возраст пациента и другие анамнестические данные – прием медикаментов, наличие близких родственников с подтвержденной семейной формой гиперхолестеринемии. Для уточнения этиологического фактора проводится следующее обследование:
- Рутинные лабораторные анализы.
Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию. - Гормональные исследования.
Определяется концентрация ТТГ, тиреоидных гормонов (свободные Т4 и Т3). Для подтверждения гиперкортицизма проверяется уровень кортизола в крови после выполнения малой и большой дексаметазоновых проб. - Иммунологические тесты.
Проводятся анализы на маркеры вирусных гепатитов (HBsAg, HCV), антимитохондриальные (АМА), антинейтрофильные (ANCA) антитела. - УЗИ.
На УЗИ органов брюшной полости могут обнаруживаться камни желчного пузыря, утолщение стенок, признаки жировой инфильтрации в печени. - Генетические исследования.
В случае подозрения на наследственную гиперхолестеринемию методом полимеразной цепной реакции выявляются мутации генов рецепторов LDLR, PSCK-9, АпоB-100.
Для медикаментозной коррекции гиперхолестеринемии назначают разные группы препаратов
Как лечить гиперхолестеринемию?
Пациенту обязательно назначается диета с пониженным содержанием жиров и углеводов. В качестве медикаментозной терапии врачи клиники ЦЭЛТ применяют широкий спектр гиполипидемических (снижающих уровень жиров-липидов) средств. Их назначение, а также схема применения подбирается индивидуально и зависит от результатов обследования каждого конкретного больного.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Патогенез
Патогенез дислипидемии зависит от ее вида — первичной или вторичной. Установлено, что в основе семейной дислипидемии (первичной) лежат генетически обусловленные факторы (мутации в генах, кодирующих белки рецепторов ЛПНП), наследуемые аутосомно-доминантно и вызывающие гомозиготную/гетерозиготную гиперхолестеринемию. Накопление ЛПНП обусловлено падением активности рецептора, который ответственный за выведение липопротеинов. Именно их накопление в субэндотелиальном пространстве лежит в основе формирования атеросклеротических бляшек. При этом, чем выше уровень ЛПНП, тем более высокая интенсивность процесса. При наследственном варианте генные мутации могут вызывать перепроизводство (высокий уровень ЛПНП) или их недопроизводство/чрезмерное выведение ЛПВП. Особенно плохо ЛПНП выводятся у лиц с гомозиготной гиперхолестеринемией, поскольку мутация имеется в двух парных генах, что существенно снижает функциональность рецептора и слабо корректируется медикаментозным лечением и диетическим питанием. В случаях гиперхолестеринемии гетерозиготного типа дефектным является лишь один ген, то есть половина рецепторов сохраняют свои функции, поэтому несмотря на повышение ЛПНП клинические проявления долгое время отсутствуют.
В основе патогенеза вторичной гиперхолестеринемии лежит чрезмерное поступление в организм холестерина с высококалорийной пищей или рост концентрации ЛПНП, обусловленный его повышенным синтезом при различных заболеваниях (ожирение, эндокринные патологии, заболевания почек и др.) или приеме различных медикаментов.
Список источников
- Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации) / М.В. Ежов, И.В. Сергиенко, Т.А. Рожкова [и др.] // Вестник современной клинической медицины. — 2022. — Т. 10, вып. 2. — С.72-79.
- Бубнова М.Г., Кухарчук В.В. Рекомендации Европейского общества кардиологов и Европейского общества атеросклероза по диагностике и лечению дислипидемий: основные положения // Кардиология. — 2022. — № 3. — С. 85-59.
- Практическая липидология с методами медицинской генетики: руководство / В.А. Кошечкин, П.П. Малышев, Т.А. Рожкова. — М.: ГЭОТАР-Медиа, 2015. — 112 с.
- Липопротеины низкой и очень низкой плотности: патогенетическое и клиническое значение / В.Н. Титов, И.А. Востров, С.И. Каба и др. // Клиническая медицина. — 2013. — №1. — с. 20-27.
- Семейная гиперхолестеринемия: скрининг, диагностика и лечение детей и взрослых пациентов: клиническое руководство, подготовленное группой экспертов по семейной гиперхолестеринемии при Национальной липидной ассоциации США// Атеросклероз и дислипидемии – 2012 — №1.
Классификация
В основу классификации гиперхолестеринемии положен ряд факторов.
По происхождению выделяют:
- Первичную (семейную) – гетерозиготную, при которой генетические мутации в генах унаследованы от обоих родителей и гомозиготную, при которой дефект в генах унаследован только от одного из родителей.
- Полигенную. Обусловлена сочетанием и воздействия неблагоприятных экзогенных факторов (курение, питание и т.д.).
- Вторичную. Патология холестеринового обмена развивается на фоне эндокринных расстройств, некоторых заболеваний или приема лекарственных средств.
По степени увеличения концентрации холестерина в крови различают:
- Легкую гиперхолестеринемию – ЛПНП количественно повышен в пределах 5,0 — 6,4 ммоль/л.
- Умеренную гиперхолестеринемию – ЛПНП количественно повышен в пределах 6,5 — 7,8 ммоль/л.
- Высокую гиперхолестеринемию – повышенный уровень холестерина в пределах 7,9 ммоль/л и выше.
Также в практике используется классификация по Фридериксону, базирующаяся на преобладании различных фракций холестерина (таблица ниже).