Что это такое
Хронический колит кишечника представляет собой воспалительный процесс, поражающий слизистую оболочку и подслизистый слой данного органа. Расстройство одинаково часто встречается и у женщин, и у мужчин, но у последних оно проявляется в более позднем возрасте.
Хроническая форма колита предполагает фазы обострения и фазы ремиссии, когда никаких признаков нет. Симптомы при такой форме выражены слабее, чем при остром колите. Диагностируется патология просто, лечится комплексно.
Факторы риска
Факторы риска для возникновения колитов следующие:
- сниженный иммунитет;
- неправильное питание;
- частые стрессы;
- злоупотребление алкоголем;
- наличие в анамнезе аутоиммунных заболеваний;
- аномальное строение сосудов в кишечнике.
Энтеральное питание при язвенном колите
Язвенный колит (шифр K51 по МКБ-10) — это хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно-некротическими изменениями ее слизистой оболочки и непрерывным воспалительным процессом.
Пик заболеваемости язвенным колитом приходится на молодой возраст, распространенность заболевания — около 40 случаев на 100 тыс. населения.
Заболевание может поражать всю толстую кишку — тотальный колит (18% случаев), в 28% случаев встречается левостороннее поражение и 54% случаев приходится на проктосигмоидит.
К основным симптомам язвенного колита относятся в первую очередь кишечные кровотечения и постоянная потеря крови со стулом, диарея и боли в животе. Часто встречаются и внекишечные проявления заболевания — лихорадка, артралгии, узловатая эритема, изменения со стороны органов зрения, характерно развитие анемии.
Тяжесть течения язвенного колита оценивается по частоте стула, степени кровопотери, лихорадке и лабораторным показателям (СОЭ, уровень альбумина).
При язвенном колите в терапии используются различные классы препаратов, в первую очередь препараты 5-аминосалициловой кислоты (месалазин, сульфасалазин), системные и топические глюкокортикоиды (преднизолон, будесонид), иммуносупрессанты (азатиоприн). Тактика лечения зависит как от степени тяжести заболевания, так и от протяженности поражения толстого кишечника.
Питание пациентов с язвенным колитом
Питание пациентов, страдающих язвенным колитом, представляет значительные трудности как для врача, так и для самого пациента. Четкой формулы диетического питания при данном заболевании не существует. Пациентам рекомендуют избегать острого, жирного, жареного, отказаться от грубой пищи, от употребления овощей и фруктов, ограничить в питании простые углеводы, жиры и сделать упор на белковую составляющую питания.
На практике пациентам бывает сложно придерживаться диетических рекомендаций, что особенно характерно для дебюта заболевания, когда пациенту приходится пересматривать большую часть своих пищевых предпочтений и навсегда отказаться от ряда любимых продуктов. Каждый пациент с течением времени вынужден сам осторожно расширять свою диету и вводить в нее новые продукты, и зачастую это делается методом проб и ошибок, нередко провоцирует обострение заболевания. Со временем пациент составляет свою диету и при условии постоянного регулярного приема назначенных препаратов не испытывает каких-либо серьезных неудобств, связанных с заболеванием, и качество его жизни остается на достаточно высоком уровне.
Виды недостаточности питания при язвенном колите
Недостаточность питания часто встречается как при обострении язвенного колита, так и в фазу ремиссии. Потеря массы тела наблюдается более чем у половины пациентов, гипоальбуминемия встречается в 25–50% случаев, анемия у 66% больных, у подавляющего большинства имеется дефицит железа, существуют четкие данные о недостаточности у данной группы больных фолиевой кислоты, цианкобаламина, кальция, магния, калия, витамина D, меди и цинка.
При язвенном колите в основном встречаются следующие разновидности недостаточности питания:
- истощение мышечного белка и жировых запасов при сохранении висцерального белкового пула (маразм, шифр E41 по МКБ-10);
- истощение висцерального пула белка при сохранении жировых запасов и белка мышечной ткани, при этом масса тела может оставаться нормальной (квашиоркор, шифр E40 по МКБ-10);
- истощение как висцеральных, так и соматических запасов белка (смешанный тип недостаточности питания — маразматический квашиоркор, шифр E42 по МКБ-10).
Истощение одновременно висцерального и соматического пула белка встречается, как правило, при тяжелых обострениях, которые не удается купировать в течение длительного времени.
Причины развития недостаточности питания у пациентов с язвенным колитом
Существует несколько причин развития недостаточности питания при язвенном колите. Прежде всего, у больных вместе с отделяемой слизью и в результате кровотечения происходит большая потеря со стулом белков, электролитов и микроэлементов, особенно выраженная при многократном безкаловом кровянистом и слизистом стуле, и это ведет к снижению количества транспортных альбуминов, что приводит к нарушению доставки нутриентов к тканям. С другой стороны, острое и хроническое воспаление приводит к изменению обмена веществ в сторону катаболизма и, как следствие, повышает потребности организма в энергии и строительном материале. Вместе с тем достаточно часто у данной категории больных встречается резкое снижение аппетита вплоть до анорексии. Пациенты часто сознательно ограничивают объем принимаемой пищи, так как увеличение количества содержимого в толстом кишечнике вызывает усиление болевого синдрома. Нельзя не отметить и то, что применяемые в стандартной терапии язвенного колита системные глюкокортикоиды еще больше повышают потребности организма в энергии и белках. А традиционно используемое в клинике щадящее питание не всегда в состоянии удовлетворить все запросы, которые предъявляет организм.
Результат недостаточности питания
Недостаточность питания приводит к снижению адаптационных возможностей организма и тем самым осложняет лечение пациента и приводит к пролонгированию обострения заболевания.
Эта проблема наиболее значима при хирургическом лечении язвенного колита, когда адаптационные возможности организма могут определять прогноз и исход оперативного лечения и сильно повлиять на состояние пациента в послеоперационном периоде.
Недостаточность питания значительно осложняет лечение пациентов молодого возраста, которым энергия и нутриенты необходимы не только для функционирования организма, но и для роста и развития.
Энтеральное и парентеральное питание при язвенном колите
Адекватное поступление нутриентов и энергии можно обеспечить путем парентерального и энтерального питания.
При этом возможности широкого использования парентерального питания ограничены техническими трудностями исполнения, необходимостью тщательного контроля проводимой нутриционной поддержки, высокой стоимостью такого лечения. В связи с этим парентеральное питание используется, как правило, при тяжелых обострениях, когда на фоне недостаточности питания средней или тяжелой степени возникает необходимость полного функционального покоя толстого кишечника и попадание каких-либо пищевых веществ в просвет толстой кишки должно быть исключено во избежание провокации ухудшения состояния пациента. Парентеральное питание должно быть использовано и при утяжелении степени недостаточности питания при отсутствии возможности восполнения потребностей организма естественным путем через желудочно-кишечный тракт.
Наиболее целесообразным способом адекватного обеспечения данной категории больных нутриентами и энергией является нутриционная поддержка в виде энтерального питания. Смеси для энтерального питания содержат в своем составе все необходимые макро- и микронутриенты и за счет этого могут выступать в том числе и единственным источником питания в течение длительного времени.
Нутриционная поддержка в виде энтерального питания имеет несколько важных эффектов. В первую очередь, снижается функциональная нагрузка на толстый кишечник, уменьшается дополнительная травматизация воспаленной слизистой и создается режим покоя для дистальных отделов желудочно-кишечного тракта, поскольку всасывание компонентов смесей происходит уже в тонкой кишке. В отличие же от энтерального питания, поступление обычной пищи вызывает образование каловых масс, продвижение которых в пораженной толстой кишке приводит к дополнительной травматизации слизистой, что способствует пролонгированию обострения заболевания. Во-вторых, из просвета пищеварительного тракта удаляются пищевые антигены, которые могут способствовать поддержанию воспаления. Важно отметить, что в составе смесей для энтерального питания отсутствуют вызывающие диарею лактоза и глютен.
Таким образом, при использовании энтерального питания решаются две главные задачи: обеспечивается восполнение энергетических и пластических нужд организма, а также режим покоя для толстого кишечника, что способствует уменьшению воспалительного процесса.
Но, несмотря на преимущества использования энтерального питания, в настоящее время пока еще не представлено достаточной доказательной базы относительно влияния энтерального питания на течение воспалительного процесса при язвенном колите. Последние руководства Европейского общества парентерального и энтерального питания (ESPEN) рекомендуют использовать энтеральное питание при язвенном колите в том случае, если у пациента имеется нутриционная недостаточность.
Существует два пути использования смесей для энтерального питания. Во-первых, они могут служить дополнительным источником питания и применяться в дополнение к используемой диете. Во-вторых, они могут выступать в качестве основного источника питания у больных с тяжелым обострением язвенного колита.
Энтеральное питание подразделяется на пероральное и зондовое питание. В случае перорального питания рекомендован метод сиппинга («sip feeding»), когда пациент небольшими глотками в течение дня принимает назначенный объем смеси.
Имеется большой выбор смесей для энтерального питания, которые могут быть использованы для нутриционной поддержки пациентов с язвенным колитом. Выбор той или иной смеси может определяться как особенностями ее состава, так и экономическими возможностями и вкусовыми предпочтениями самого пациента, что также играет немаловажную роль. Наиболее часто в клинической практике используются смеси «Клинутрен», «Нутризон», «Нутрикомп стандарт», «Нутриэн стандарт», «MD мил Клинипит» и другие.
Могут использоваться как сбалансированные, так и полуэлементные смеси. В комплексной терапии нутриционной недостаточности при язвенном колите хорошо себя зарекомендовала полуэлементная смесь «Пептамен». Преимуществом данной смеси является то, что белки в ее составе расщеплены до пептидов, легко перевариваются и всасываются в верхних отделах тонкой кишки, а жиры представлены среднецепочечными (на 50–80%) и перевариваются без липазы.
Некоторые смеси содержат в своем составе пищевые волокна, позволяющие корригировать дисбиотические изменения, которые всегда имеют место при язвенном колите (Нутрикомп Файбер).
В большинстве случаев смеси для энтерального питания не должны заменять питание пациента в целом, а должны служить дополнительным источником пищевых веществ и энергии. По последним рекомендациям ESPEN, тем пациентам с язвенным колитом, которые имеют нутриционную недостаточность, показано дополнительное энтеральное питание с энергетической ценностью 500–600 ккал в сутки.
На практике удается быстро научить пациента приготовлению смеси и правилам ее приема. Метод сиппинга при употреблении смеси пациентом наиболее эффективен, так как в первую очередь позволяет избежать диареи — достаточно часто встречающегося осложнения энтерального питания. С этой же целью целесообразно постепенное введение смеси в рацион пациента таким образом, что достижение необходимой энергетической ценности в 500–600 ккал в сутки происходит в течение нескольких дней.
Энтеральное питание как «лекарственное средство»
Энтеральное питание может выступать не только в качестве источника нутриентов и энергии, но и в качестве терапевтической опции. С этой целью используется смесь для энтерального питания «Модулен IBD», специально разработанная для лечения воспалительных заболеваний кишечника.
«Модулен IBD» — сухая полноценная сбалансированная смесь на основе казеина, в ее состав входят белки, жиры и углеводы в оптимальном соотношении, а также все необходимые витамины, макро- и микроэлементы.
Особенностью этой смеси, за счет которой реализуются ее терапевтические свойства, является наличие в ее составе естественного противовоспалительного фактора роста (TGF-бета2). Противовоспалительная активность данного фактора реализуется за счет снижения уровня провоспалительных цитокинов в слизистой кишечника — прежде всего интерлейкина-1, интерлейкина-8 и гамма-интерферона.
«Модулен IBD» продемонстрировал высокую эффективность при лечении болезни Крона и в педиатрической практике используется как средство для монотерапии данного заболевания. В соответствии с положением 10B ECCO Европейского консенсуса по диагностике и лечению болезни Крона, принятой Европейской ассоциацией Крона и колита, данное энтеральное питание при болезни Крона эффективно для достижения ремиссии вне зависимости от активности процесса и локализации поражения.
Если эффективность использования «Модулена IBD» в лечении болезни Крона изучена достаточно хорошо, то эффективность этой смеси в лечении язвенного колита изучена еще недостаточно. В нашей клинике имеется опыт использования смеси «Модулен IBD» в комплексном лечении пациентов с язвенным колитом и в настоящее время проводится пилотное исследование эффективности «Модулена IBD» у пациентов со среднетяжелыми формами заболевания.
По предварительным данным, сроки купирования обострения при использовании данной смеси меньше, чем при стандартной терапии, что говорит о влиянии терапии смесью «Модулен IBD» на течение воспалительного процесса. Отмечается положительная динамика массы тела и показателей нутриционного статуса пациентов: увеличение суммарной толщины кожно-жировых складок, уровня альбумина, абсолютного числа лимфоцитов. В случае, когда пациенты достаточно быстро теряли массу тела в течение последних недель, использование смеси позволяло значительно уменьшить скорость прогрессирования недостаточности питания, и в дальнейшем после перехода заболевания в фазу ремиссии наблюдалась тенденция к увеличению массы тела. Дополнительное энтеральное питание смесью «Модулен IBD» хорошо переносится пациентами, у некоторых пациентов наблюдался метеоризм, который был быстро устранен коррекцией объема принимаемой смеси.
Таким образом, использование «Модулена IBD» в лечении пациентов с язвенным колитом позволяет решить три задачи:
- обеспечить адекватное поступление энергии;
- восполнить дефицит нутриентов;
- уменьшить воспаление в слизистой кишечника.
Подводя итог, следует сказать, что, несмотря на то, что в настоящее время пока нет строгой доказательной базы, показывающей снижение воспаления в толстой кишке посредством энтерального питания, целесообразность его широкого применения в комплексном лечении язвенного колита очевидна. В настоящее время «Модулен IBD» является одной из наиболее перспективных смесей для нутриционной поддержки пациентов с язвенным колитом.
По вопросам литературы обращайтесь в редакцию.
Е. И. Ткаченко, доктор медицинских наук, профессор С. В. Иванов Т. Н. Жигалова, кандидат медицинских наук, доцент С. И. Ситкин, кандидат медицинских наук, доцент СПбГМА им. И. И. Мечникова, Санкт-Петербург
Причины
По статистике, на приеме у гастроэнтеролога у 40% пациентов диагностируют хроническую форму заболевания.Приблизительно у 30% пациентов воспаления кишечника — это следствие кишечных инфекций (дизентерия, сальмонеллез). Реже причина в длительном лечении антибиотиками, которые нарушают нормальный баланс микрофлоры кишечника.
Причины также могут быть связаны со злоупотреблением спиртным и неправильным питанием, которые способствуют воспалению. В ряде случаев хронический колит — это осложнение других болезней ЖКТ, таких как хронический гастрит, гепатит, панкреатит, а также следствие аномалий в развитии или функциональной недостаточности кишечника.
Формы хронического колита
Заболевание бывает нескольких типов:
- Спастический. Проявляется сильными болями, которые возникают в различных отделах кишечника, поэтому меняется дислокация болевых ощущений.
- Неспецифический язвенный колит. Для данной болезни характерно распространение болевых ощущений по всему кишечнику. Также возможны язвы и кровотечения.
В зависимости от спровоцировавшей причины хронический колит может быть аллергическим, инфекционным, ишемическим, лучевым, токсическим, комбинированным. В последнем случае сочетается несколько этиологических факторов.
По распространенности поражения колит бывает:
- сегментарный — когда в патологический процесс вовлекается только конкретный отдел кишечника;
- тотальный — поражается вся толстая кишка.
По степени выраженности:
- легкая степень — когда легко получается достичь ремиссии;
- средняя тяжесть — чтобы обеспечить длительное отступление симптомов, нужны медикаменты и диета;
- тяжелая степень — обострение преобладает над ремиссией, и достигнуть последней тяжело.
Варианты локализации воспалительного процесса при хроническом колите.
Хронический колит
Для заболевания характерен болевой синдром в виде ноющих и тупых болей, локализующихся в любом из отделов живота, имеющих как схваткообразный, так и разлитой характер. Нарушение стула, урчание, метеоризм, болезненные тенезмы или диспепсические расстройства – это ряд специфических симптомов, характерных только для патологических процессов, поражающих ЖКТ.
Отличительным симптомом хронического колита, позволяющим дифференцировать его от других патологий, служит усиление боли сразу же после приема пищи, очистительных клизм, напряжения брюшного пресса и облегчение после опорожнения кишечника, отхождения скопившихся газов или применения спазмолитиков. Довольно часто при данной патологии процесс дефекации происходит по 6-7 раз в сутки с выделением слизи или прожилок крови. Во время пальпации органов брюшной полости болевой синдром определяется по ходу толстой кишки.
Проктит и проктосигмоидит — это распространенные формы хронического колита, которые возникают вследствие хронических запоров, регулярных механических раздражений слизистой оболочки и бактериальных дискинезий. Данные формы заболевания сопровождаются наличием болевого синдрома, локализующегося в подвздошной области, выраженным метеоризмом, общим недомоганием, тошнотой и зачастую незначительным повышением температуры тела. При обострении патологического процесса отмечаются специфические ложные позывы к акту дефекации, выход скопившихся газов и каловых масс в виде «овечьего кала», покрытых слизью и прожилками кровяных выделений. При пальпации боль локализуется в области сигмовидной кишки.
Помимо специфических симптомов, хронический колит сопровождается общим недомоганием, головокружением, снижением работоспособности, слабостью, потерей массы тела, астено-невротическим синдромом. Психологический статус больного также нарушен: это проявляется в виде характерного чувства тревоги, необъяснимой паники, излишней раздражительности и беспокойства, нарушения режима сна и бодрствования.
- При колите легкой степени «кишечные» симптомы почти не выражены, при этом общее состояние больного удовлетворительное; болезненные ощущения отмечаются при пальпации только некоторых отделов кишечника.
- Средняя степень патологического процесса клинически выражена более ярко. Для этой степени характерно развернутое проявление «кишечного» симптомокомплекса, снижение массы тела, урчание, вздутие, плеск в области слепой кишки; пальпаторно болезненность отмечается в любом из отделов толстого кишечника.
- Тяжелая степень характеризуется существенными признаками, свидетельствующими о вовлечении в воспалительный процесс других органов желудочно-кишечного тракта. Проявляется в виде выраженного вздутия, синдрома мальабсорбции, частых поносов. При пальпации болезненность разлита по всему животу, наиболее сфокусирована в околопупочной области.
Симптомы
Так как при хроническом течении фаза отступления симптомов и обострения чередуются, чаще всего к врачу больные обращаются именно тогда, когда признаки остро дают о себе знать. При ремиссии они отсутствуют вовсе или выражаются очень слабо.
Основные симптомы хронического колита следующие:
- болевые ощущения, проявляющиеся в боковых отделах живота (характер боли может быть как острой, так и ноющей);
Проявления хронического колита. - урчание в кишечнике;
- отрыжка, часто с неприятным запахом;
- измерение живота в размерах;
- повышенное газообразование;
- ложные позывы к опорожнению, которое может наступать раз в несколько дней;
- тошнота и слабость;
- неприятный привкус в ротовой полости;
- повышенная утомляемость;
- расстройство сна;
- бледность кожи;
- ломкость ногтей и выпадение волос;
- изменение пристрастий в еде.
При неспецифическом язвенном колите возможны такие симптомы:
- примеси гноя либо крови в каловых массах;
- частая диарея;
- легкая покалывающая боль в нижней части живота;
- потеря аппетита;
- воспаления органов зрения (бывает крайне редко);
- болевые ощущения в суставах;
- мышечная слабость.
При обострении симптомов данной формы возможны изменения слизистой кишечника, такие как отеки, кровотечения, возникновение небольших язв и образований, похожих на полипы.
Хронический колит спастического характера проявляется следующим образом:
- болевые спазмы, усиливающиеся при голоде или ночью;
- вздутие живота;
- метеоризм;
- чередование диареи и запоров;
- бессонница и вследствие этого постоянная усталость;
- головная боль разной интенсивности;
- полное опорожнение кишечника нередко возможно только со второго либо третьего раза, а процесс вывода кала происходит лишь раз несколько дней;
- урчание в животе.
Для снижения проявления симптомов нужна постоянная диета, но при этом надо учитывать, что определенные продукты могут спровоцировать запоры.
Колит
Хронический колит в период обострения целесообразно лечить в стационаре, в отделении проктологии. Колиты инфекционной природы лечат в специализированных инфекционных отделениях. Значительным элементом в лечении хронического колита является соблюдение лечебной диеты. При этом из рациона исключают все продукты, которые могут механически или химически раздражать слизистую оболочку кишечника, пищу употребляют в протертом виде, с частотой не менее 4-5 раз в день. Кроме того, для исключения молочнокислого брожения больным рекомендуют отказаться от молока, с целью снижения газообразования ограничивают капусту, бобовые.
Из хлебобулочных изделий разрешен подсушенный пшеничный несладкий хлеб. Мясо и рыбу нежирных сортов желательно употреблять приготовленными на пару. При стихании выраженной клинической симптоматики диету постепенно расширяют. Для борьбы с запорами рекомендуют включение в рацион вареных овощей, фруктовых пюре (киселя), хлеба с отрубями. Улучшению прохождения кишечных масс способствует растительное масло и достаточное количество употребляемой в сутки жидкости. Употреблять фрукты и овощи в сыром виде в острый период заболевания нежелательно. Также стоит отказаться от охлажденных блюд, молочнокислых продуктов и пищи с высоким содержанием кислоты. Для регуляции секреции жидкости в кишечнике ограничивают употребление поваренной соли.
В случае инфекционной природы колита и для подавления патогенной бактериальной флоры, развившейся в результате дисбактериоза, назначают антибиотикотерапию короткими курсами (препараты ципрофлоксацин, Нифуроксазид, рифаксимин). Назначения лекарственных средств производится только специалистом. Выявления яиц глистов является показанием к назначению противогельминтных средств. Для облегчения болевого синдрома назначают спазмолитические средства (дротаверин, папаверин).
При лечении проктосигмоидита полезна местная терапия: микроклизмы с отварами ромашки, календулы, с танином или протарголом. При проктите назначают ректальные суппозитории с белладонной, анестезином для снятия выраженной болезненности, вяжущие средства (окись цинка, ксероформ). При поносах вяжущие и обволакивающие средства назначаются внутрь (танин+альбумин, нитрат висмута, белая глина, отвар коры дуб, другие отвары и настои сборов, содержащие дубильные компоненты). При запорах показано проведение гидроколонотерапии. Сильные спазмы при колите могут стать показанием для назначения холинолитиков.
Помимо вышеперечисленных средств, при колитах могут назначать энтеросорбенты (для борьбы с метеоризмом), ферментные препараты (при нарушении пищеварения в результате ферментных недостаточностей), эубиотики (для коррекции дисбиоза). Хороший эффект при терапии хронических колитов дает регулярное санаторно-курортное лечение, бальнеотерапия.
Диагностика
Для диагностики хронического колита потребуется консультация терапевта и гастроэнтеролога. Меры ее следующие:
Результаты ирригоскопии.беседа с пациентом, в процессе которой он должен рассказать обо всех имеющихся симптомах;- осмотр пациента: пальпация живота и обследования глаз. При наличии воспаления последних диагностика проводится и у офтальмолога;
- анализ крови (острый и биохимический);
- иммунологический анализ;
- анализ кала;
- колоноскопия (помогает отличить обострение от ремиссии);
- рентген с применением контрастного вещества;
- УЗИ.
Лечение хронического колита
Лечение при хроническом колите отличается в зависимости от фазы заболевания. На стадии ремиссии достаточно соблюдения диеты, при обострении нужна медикаментозная терапия. Лечение должно назначаться индивидуально с учетом типа расстройства, выраженности признаков и общего состояния пациента
Медикаментозное лечение
Обычно при хроническом колите используются следующие группы медикаментов:
Антибактериальная терапия, злоупотребление слабительными препаратами могут приводить к обострению хронического колита.антибиотики;- пробиотики — направленные на восстановление количества полезных микроорганизмов в микрофлоре кишечника;
- спазмолитики — снижают болевые ощущения;
- слабительные либо скрепляющие средства в зависимости от симптомов (диарея или запор);
- медикаменты, содержащие ферменты;
- кортикостероиды, иммунодепрессанты (при неспецифическом язвенном колите);
- обволакивающие медикаменты и успокоительные средства (при спастическом колите).
Нелекарственные способы лечения
Из немедикаментозных методов при хроническом колите может быть показано санаторно-курортное лечение. Полезны минеральные воды, ванны, микроклизмы, промывание кишечника.
Иногда врачи рекомендуют курсы физиотерапевтических процедур, таких как магнитотерапия, иглотерапия, грязевые аппликации. Оперативное вмешательство может потребоваться при наличии неотложных показаний в случае осложненного течения колита.
Также могут применяться некоторые народные рецепты:
- Справиться с воспалением помогает отвар шалфея, зверобоя, тмина, мяты.
- При повышенном газообразовании полезна мята, пустырник, крапива.
- Для устранения спазмов в кишечнике могут проводиться микроклизмы с отваром календулы либо ромашки.
- При язвенном колите полезна микроклизма с маслом облепихи на ночь.
Дополнительные методы лечения проводятся курсами. Перед их использованием рекомендовано проконсультироваться с врачом.
Диета при хроническом колите
Терапия не будет эффективна, если пациент не будет соблюдать специальный режим питания. Правила диеты при хроническом колите заключаются в следующем:
- В рационе должно быть много клетчатки. Она содержится в овощах, крупах, хлебе.
- Пищу нужно употреблять 4-6 раз в день.
- Нежирная рыба и мясо употребляются в вареном виде. Можно также употреблять отварные яйца.
- В рационе должно быть много первых блюд, приготовленных на овощных бульонах.
- Полезны морепродукты.
- Фрукты и овощи надо обязательно очищать от кожуры.
- Из рациона должны быть устранены продукты, раздражающие кишечник. К ним относится молочная и кисломолочная продукция, бобовые, острая и соленая пища, орехи, алкоголь.
Питание должно быть высококалорийным и включать большое количество нужных организму веществ: витаминов, белков и прочее.
Диета при колите — это одна из мер, входящих в комплексное лечение заболевания
Публикации в СМИ
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно-некротическими изменениями её слизистой оболочки.
Заболевание всегда начинается с прямой кишки и распространяется в проксимальном направлении. Тотальное поражение толстой кишки встречается в 25% случаев. В тяжёлых случаях поражение может распространяться на подслизистую, мышечную и серозную оболочки кишечной стенки. Характерны образование язв в толстой и прямой кишках, кровотечения, абсцедирование крипт слизистой оболочки и воспалительный псевдополипоз. Заболевание часто вызывает анемию, гипопротеинемию и электролитный дисбаланс, с меньшей частотой может приводить к перфорации или образованию рака ободочной кишки.
Частота — 2–7:100 000. Два пика заболеваемости — 15–30 лет (больший пик) и 50–65 лет (меньший). Преобладающий пол — женский.
Классификация • По клиническому течению •• острая форма •• Хроническая рецидивирующая •• Хроническая непрерывная • По степени тяжести •• Лёгкая степень тяжести ••• Стул 4 р/сут и реже, кашицеобразный ••• Примесь крови в кале в небольшом количестве ••• Лихорадка, тахикардия, анемия нехарактерны; масса тела не меняется, СОЭ не изменена •• Тяжёлое течение ••• Стул 20–40 р/сут, жидкий ••• Кал в большинстве случаев содержит примесь крови ••• Температура тела 38 °С и выше ••• Пульс 90 в минуту и чаще ••• Уменьшение массы тела на 20% и более ••• Выраженная анемия ••• СОЭ более 30 мм/ч •• Средняя степень тяжести включает показатели, находящиеся между параметрами лёгкой и тяжёлой степеней.
Клиническая картина
• Начало заболевания может быть острым или постепенным.
• Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови.
• Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника.
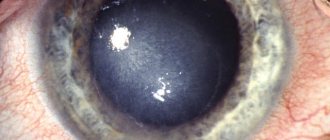
• Возможно поражение других органов и систем •• Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей •• Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%) •• Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы •• Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Лабораторные исследования • Анализ периферической крови •• Анемия (постгеморрагическая — в результате потери крови; реакция костного мозга на скрытое воспаление; нарушение всасывания железа, фолиевой кислоты, витамина В12) •• Лейкоцитоз различной степени выраженности •• Увеличение СОЭ •• Гипопротромбинемия •• Гипоальбуминемия вследствие мальабсорбции аминокислот •• Повышение содержания a1- и a2-глобулинов •• Гипохолестеринемия • Электролитные нарушения •• Гипокалиемия в результате снижения всасывания как непосредственно ионов, так и витамина D •• Гипомагниемия.
Специальные исследования • Ректороманоскопию в период обострения проводят без предварительной подготовки кишечника • Колоноскопию назначают после стихания острых явлений, т.к. при тяжёлом течении болезни возможна перфорация язвы или токсическая дилатация •• НЯК лёгкой степени — зернистость слизистой оболочки •• НЯК умеренной степени тяжести — слизистая оболочка кровоточит при контакте, присутствуют язвенные поражения и слизистый экссудат •• НЯК тяжёлой степени — спонтанные кровотечения из слизистой оболочки кишки, обширные язвенные поражения и образование псевдополипов (покрытая эпителием грануляционная ткань) • Ирригография •• Уменьшение выраженности или отсутствие гаустрации •• Равномерное сужение просвета кишки, её укорочение и ригидность стенок (вид «водопроводной трубы») •• Продольная ориентация складок слизистой оболочки с изменением структуры их по типу мелкой и крупной сетчатости •• Зазубренность и нечёткость контуров кишечной трубки, обусловленные наличием язв и псевдополипов (в фазу обострения) •• Процедура противопоказана при развитии токсического мегаколона • Обзорная рентгенография органов брюшной полости особенно важна в случаях тяжёлого НЯК, когда колоноскопия и ирригография противопоказаны •• Укорочение толстой кишки •• Отсутствие гаустрации •• Неровность слизистой оболочки •• Расширение толстой кишки (токсический мегаколон) •• Свободный газ под куполом диафрагмы при перфорации.
Дифференциальная диагностика • Острая дизентерия • Болезнь Крона • Туберкулёз кишечника • Диффузный семейный полипоз толстой кишки • Ишемический колит.
ЛЕЧЕНИЕ
Диета. Различные варианты диеты №4. Следует избегать употребления сырых фруктов и овощей с целью механического щажения воспалённой слизистой оболочки ободочной кишки. У некоторых пациентов безмолочная диета позволяет снизить выраженность клинических проявлений, но при неэффективности от неё следует отказаться.
Тактика ведения
• При внезапных обострениях показана разгрузка кишечника с внутривенным введением жидкостей в течение короткого периода времени. Полностью парентеральное питание позволяет обеспечить длительный отдых для кишечника.
• Салицилосульфаниламидные препараты эффективны при всех степенях тяжести заболевания, вызывая ремиссию и снижая частоту обострений •• Сульфасалазин по 0,5–1 г 4 р/сут до стихания клинических проявлений, затем по 1,5–2 г/сут длительно (до 2 лет) для профилактики рецидивов, или •• Салазодиметоксин по 0,5 г 4 р/сут в течение 3–4 нед, затем по 0,5 г 2–3 р/сут в течение 2–3 нед •• Месалазин — по 400–800 мг 3 р/сут внутрь в течение 8–12 нед; для профилактики рецидивов — по 400–500 мг 3 р/сут при необходимости в течение нескольких лет. Препарат следует принимать после еды, запивая большим количеством воды. При левостороннем НЯК препарат можно применять ректально (свечи, клизма). Показан при недостаточной эффективности и плохой переносимости сульфасалазина.
• ГК — при острых формах заболевания, тяжёлых рецидивах и среднетяжёлых формах, резистентных к другим ЛС •• При дистальных и левосторонних колитах — гидрокортизон по 100–250 мг 1–2 р/сут ректально капельно или в микроклизмах. При эффективности препарат следует вводить ежедневно в течение 1 нед, затем через день 1–2 нед, затем постепенно, в течение 1–3 нед, препарат отменяют •• Преднизолон внутрь 1 мг/кг/сут, в крайне тяжёлых случаях — 1,5 мг/кг/сут. При остром приступе возможно назначение в/в по 240–360 мг/сут с последующим переходом на пероральным приём. Через 3–4 нед после достижения клинического улучшения дозу преднизолона постепенно снижают до 40–30 мг, затем можно присоединить сульфасалазин, в дальнейшем продолжают снижение до полной отмены.
• В качестве вспомогательного средства в сочетании с сульфасалазином или ГК — кромоглициевая кислота в начальной дозе 200 мг 4 р/день за 15 мин до еды.
• При лёгких или умеренных проявлениях без признаков токсического мегаколона осторожно назначают закрепляющие (например, лоперамид 2 мг) или антихолинергические препараты. Однако применение средств, активно тормозящих перистальтику, может привести к развитию токсической дилатации толстой кишки.
• Иммунодепрессанты, например меркаптопурин, азатиоприн, метотрексат (25 мг в/м 2 р/нед), гидроксихлорохин.
• При угрозе развития анемии — препараты железа внутрь или парентерально; при массивных кровотечениях — гемотрансфузии.
• При токсическом мегаколоне •• Немедленная отмена закрепляющих и антихолинергических препаратов •• Интенсивная инфузионная терапия (0,9% р-р натрия хлорида, калия хлорид, альбумин) •• Кортикотропин 120 ЕД/сут или гидрокортизон 300 мг/сут в/в капельно •• Антибиотики (например, ампициллин 2 г или цефазолин 1 г в/в каждые 4–6 ч).
Противопоказания • Сульфасалазин противопоказан при гиперчувствительности, печёночной или почечной недостаточности, болезнях крови, порфирии, недостаточности глюкозо-6-фосфат дегидрогеназы, кормлении грудью • Месалазин противопоказан при гиперчувствительности к салицилатам, болезнях крови, печёночной недостаточности, язвенной болезни желудка и двенадцатиперстной кишки, детям до 2 лет, кормлении грудью.
Хирургическое лечение • Показания •• Развитие осложнений ••• Токсический мегаколон при неэффективности интенсивной медикаментозной терапии в течение 24–72 ч ••• Перфорация ••• Обильное кровотечение при безуспешной консервативной терапии (редко) ••• Карцинома ••• Подозрение на карциному при стриктурах кишечника •• Отсутствие эффекта от консервативной терапии, быстрое прогрессирование заболевания •• Задержка роста у подростков, не корригируемая консервативным лечением •• Дисплазия слизистой оболочки •• Давность заболевания более 10 лет (повышенный риск возникновения рака) • Различают следующие группы оперативных вмешательств •• Паллиативные (операции отключения) — наложение двуствольной илео- или колостомы •• Радикальные — сегментарная или субтотальная резекция ободочной кишки, колэктомия, колопроктэктомия •• Восстановительно-реконструктивные — наложение подвздошно-прямокишечного или подвздошно-сигмовидного анастомоза конец в конец.
Осложнения • Острая токсическая дилатация (токсический мегаколон) ободочной кишки (до 6 см в диаметре) развивается в 3–5% случаев. Обусловлена, вероятно, тяжёлым воспалением с поражением мышечной оболочки ободочной кишки на большом протяжении и нарушением нервной регуляции функций кишечника. Определённая роль принадлежит неадекватному назначению холинолитиков и закрепляющих препаратов. Состояние обычно тяжёлое, с высокой лихорадкой, болью в животе, значительным лейкоцитозом, истощением, возможен летальный исход. Лечение — интенсивная медикаментозная терапия в течение 48–72 ч. Отсутствие ответа на проводимое лечение — показание к немедленной тотальной колонэктомии. Летальность составляет около 20% с более высоким уровнем среди больных старше 60 лет • Массивные кровотечения. Основной симптом НЯК — выделение крови из прямой кишки (до 200–300 мл/сут). Массивным кровотечением считают кровопотерю не менее 300–500 мл/сут • Перфорация язв толстой кишки при НЯК возникает приблизительно в 3% случаев и часто приводит к смерти • Стриктуры при НЯК — 5–20% случаев • Рак толстой кишки. У больных с субтотальным или тотальным поражением ободочной кишки и продолжительностью заболевания более 10 лет повышен риск возникновения рака толстой кишки (через 10 лет риск карциномы составляет 10% и может возрасти до 20% через 20 лет и до 40% через 25–30 лет) •• Рак толстой кишки, возникающий на фоне НЯК, как правило, многоочаговый и агрессивный •• У больных с НЯК давностью более 8–10 лет следует проводить ежегодные колоноскопические исследования с биопсией через каждые 10–20 см. При наличии дисплазии высокой степени необходимо рассмотреть возможность профилактической тотальной колонэктомии.
Синонимы • Колит язвенно-геморрагический неспецифический • Колит язвенный идиопатический • Колит язвенно-трофический • Проктоколит язвенный • Ректоколит язвенно-геморрагический • Ректоколит геморрагический гнойный.
Сокращение. НЯК — неспецифический язвенный колит.
МКБ-10 • K51 Язвенный колит
Возможные осложнения и последствия
Если болезнь не лечить, она может спровоцировать ряд осложнений. Это в основном касается неспецифического язвенного колита. Последствия могут быть следующими:
- Прободение язвы, следствием чего часто является перитонит. В этом случае симптомы будут проявляться сильным вздутием и напряжением мышц живота, высокой температурой, ознобом, налетом на языке, общей слабостью.
- Гангрена толстой кишки и пораженных зон кишечника. При этом может ощущаться слабость, высокая температура, снижение кровяного давления.
- Заражение крови либо распространение инфекции на иные органы.
- Кровотечения в кишечнике (при язвенном хроническом колите).
- Возможно также появление онкологического новообразования.
Видео — Хронический колит кишечника: причины, симптомы, лечение колита.
Колит — симптомы и лечение
Колит (лат. colitis, от греч. kolon (толстый кишечник) и itis (воспаление) — собирательное понятие, включающее большую группу заболеваний с одним общим признаком: воспалением толстого кишечника.
Основные признаки колита: частый жидкий стул с кровью, боль в животе и высокая температура.
Колиты встречаются в практике гастроэнтерологов, инфекционистов, терапевтов, колопроктологов, хирургов и других специалистов.
Этиология колита
Основные формы колитов можно описать только по отдельности, в зависимости от этиологического фактора. Размеры статьи не позволяют коснуться всех видов колита. Рассмотрим только основные из них.
Инфекционный колит — это заболевание кишечника, возникающее из-за активизации условно-патогенных микроорганизмов в кишечнике или попадания новых болезнетворных микробов из внешней среды.[1]
Инфекционный колит имеет очень широкое распространение: нет человека, ни разу не переносившего данное заболевание. Количество заболевших увеличивается в жаркий период, когда создаются благоприятные условия для распространения инфекции. Поэтому чаще болеют люди в регионах с жарким климатом (Африка, Юго-Восточная и Средняя Азия). Заболевание чаще встречается в детском возрасте, особенно у детей, посещающих учебные заведения (детские сады, школы и т. д.). Гастроэнтерологи и проктологи могут встречать в практике больных с данной патологией, но она не является профильной. Лечат заболевание обычно инфекционисты.
Причины инфекционного колита:
- бактерии (шигеллы, эшерихии, сальмонеллы, клостридии, иерсинии, брюшнотифозная палочка, кампилобактерии, протей, стафилококки);
- вирусы (аденовирус, энтеровирус, ротавирус);
- простейшие (амебы, лямблии и др.);
- возбудители туберкулеза и сифилиса;
- грибки (кандида, актиномицеты). Возникновение грибкового колита свидетельствует о снижении иммунитета и часто проявляется у лиц, страдающих СПИДом, получающих химиотерапию, стероидные гормоны;
- дисбактериоз.
Формы инфекционного колита:
- катаральная;
- фиброзная;
- катарально-геморрагическая;
- флегмонозная;
- флегмонозно-гангренозная;
- некротическая.
Воспалительные явления могут иметь стадийный характер, а могут сразу иметь картину запущенного воспаления. Его выраженность напрямую зависит от характера инфекции. Некротическое и флегмонозно-гангренозное воспаление встречается при клостридиальной инфекции. Катарально-геморрагическое — при дизентерии. Катаральное воспаление встречается чаще при вирусных заболеваниях.[2]
Ишемический колит — воспаление стенки толстого кишечника, возникающее из-за нарушения процессов кровобращения. Существует хроническое и острое нарушение кровообращения.[3]
Причиной нарушения кровообращения является полное прекращение или критическое снижение притока крови к толстой кишке, вследствие чего возникает воспаление. При тяжёлом течении может приводить к некрозу стенки кишечника. Причиной закупорки сосудов могут быть тромбы, но чаще всего к сужению просвета сосуда приводят атеросклеротические бляшки. Поэтому болезнь чаще проявляется у лиц пожилого возраста. Около 79% больных ишемическим колитом старше 48 лет.[4] Частота встречаемости не имеет связи с половой принадлежностью и регионом. Впервые открыт в 1966 году. Ишемический колит является профильным заболеванием для колопроктологов, но им также занимаются общие хирурги и гастроэнтерологи.[5]
Причины ишемического колита:
- атеросклероз сосудов;
- закупорка брыжеечных сосудов вследствие эмболии или тромбоэмболии (в результате аллергических реакций, травм, осложнений операций, системного васкулита, ДВС-синдрома);
- снижение давления крови может приводить к нарушению питания стенки кишки.
Закупорка просвета сосуда приводит к ишемии стенки кишки, а как следствие — к некрозу и далее перфорации.[6]
Объём поражения зависит от размера питающей артерии, длительности закупорки. Если закупорка сосуда происходит постепенно (при образовании атеросклеротических бляшек в сосудах), то говорят о хроническом нарушении кровообращения, что в свою очередь приводит к стриктурам.
При критических состояниях и снижении давления крови (например, анафилактический шок, ДВС-синдром и т.д.), происходит централизация кровообращения, при этом резко снижается приток крови к кишечнику, что приводит к ишемии и некрозу.
При атеросклерозе чаще страдает сигмовидная и поперечная ободочная кишка. Воспаление начинается со слизистой оболочки, затем переходит на все слои.[7]
По характеру поражения выделяют:
- транзиторную форму (когда ишемические процессы обратимы);
- стенозирующую (когда формируются стриктуры);
- гангренозную (когда образуются язвы с дальнейшим развитием некроза, поражение носит необратимый характер).[8]
Лучевой колит — образуется в результате ионизирующего воздействия на стенку толстого кишечника.