Гипертонический криз – тяжелая форма проявления артериальной гипертензии. Может возникнуть в любой момент. Чаще наблюдается у женщин, чем у мужчин. Причина возникновения кроется в нарушении регуляции кровяного давления. Если артериальная гипертензия распространена у 40% населения, то только в 1% случаев может возникнуть внезапный скачок от базовых показателей, который приводит к резкому ухудшению самочувствия с высоким риском летального исхода.
Какие именно симптомы гипертонического криза, должны знать не только гипертоники, но и их близкие. Нормальные и повышенные показатели АД у каждого человека индивидуальны. При наступлении криза наблюдаются признаки нарушения мозгового или коронарного кровоснабжения.
Симптомы и признаки их проявления
При возникновении гипертонического криза симптомы проявляются следующие:
- тошнота, рвота, удушье;
- судороги и потеря сознания;
- интенсивная головная боль;
- помутнение сознания и нарушения речи, зрения;
- боли в сердце и учащенное сердцебиение;
- дрожь, потливость, озноб;
- ощущение нехватки воздуха;
- возможен обильный жидкий стул.
У вас появились симптомы гипертонического криза?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Виды патологии
Виды гипертонического криза классифицируются в зависимости от проявления симптоматики. Медицинская помощь подбирается индивидуально по показаниям и клиническим проявлениям. Гипертонический криз I и II типа, осложненная и неосложненная форма – разновидности патологии. Гиперкинетический криз или I тип характеризуется быстрым развитием. Возникает острая головная боль и головокружение, тошнота, рвота. Состояние близко к обморочному. АД поднимается выше, чем 200 мм рт. ст. (систолическое – верхнее), из-за чего проявляются красные пятна в области лица, шеи, груди, ощущение жара, тахикардия, влажная кожа.
Гипокинетический криз или II тип возникает при нарушении режима лечения или ритма жизни у больных с артериальной гипертензией III стадии. Ухудшение самочувствия развивается медленнее, хотя интенсивность остается ощутимой. Степень головной боли увеличивается в геометрической прогрессии. Диастолическое (нижнее) давление остается в пределах 140-160 мм рт. ст. Из симптомов можно отметить тошноту и рвоту, вялость, нарушение зрения и слуха, напряженный пульс.
Осложненный гипертонический криз имеет несколько векторов развития, что влияет на вид осложнений. Различают такие подвиды: коронарный, астматический, церебральный. На фоне этого может развиться отек легких или сердечная астма, острая левожелудочковая недостаточность. Могут возникнуть нарушения мозгового кровообращения, ишемический инсульт и другие патологии. Неосложненный гипертонический криз требует коррекции давления в ближайшие сутки, но у него есть важный нюанс – отсутствует риск поражения органов-мишеней.
Почему развивается гипертоническая болезнь?
Развитию гипертонической болезни способствуют различные факторы, очень часто больные не подозревают о своем заболевании до первого гипертонического криза.
Наиболее часто гипертония развивается у людей, работающих в ночные смены, несущих большие физические нагрузки, психоэмоциональные нагрузки. В развитии болезни большое значение имеет наследственная предрасположенность, нарушение внутриутробного развития, родовые травмы, а также различные внешние факторы: климат, несбалансированное питание, работа во вредных условиях, тяжелая экология, особенности характера и психики личности, умения строить взаимоотношения с людьми.
Гипертонический криз – это нарушение механизмов регуляции артериального давления, которое происходит резко, вызывая расстройство кровообращения в органах. Кризы встречаются двух видов: гиперкинетический (на ранней стадии артериальной гипертензии) и гипокинетический (на поздней стадии болезни, на фоне исходного высокого артериального давления). Гиперкинетический криз развивается остро, сопровождается выраженными симптомами заболевания, в крови преобладает адреналин. Гипокинетический криз протекает менее остро, в крови преобладает норадреналин. Диагноз «гипертонический криз» ставится на основании нескольких показателей:
- Высокий подъем артериального давления.
- Внезапное начало криза.
- Симптомы кардиального, церебрального и вегетативного характера.
Профилактические меры
Самая лучшая профилактика гипертонического криза – это осведомленность об особенностях возникновения приступов, понимание, как происходит повышение артериального давления и причины этого явления.
Своевременная постановка диагноза и взаимодействие с врачом, выполнение медицинских рекомендаций – это возможность предупредить развитие кризов разной степени. Гипертензию можно контролировать, если:
- исключить употребление спиртного;
- отказаться от курения;
- снизить потребление соли до 5 г в сутки;
- нормализовать массу тела;
- придерживаться антигипертензивной терапии;
- снизить уровень стресса;
- избегать переутомлений.
Сведения о диагностике и лечении пациентов
Вне зависимости от того, какие причины возникновения гипертонического криза у мужчины или женщины, диагностика стоит на первом месте для определения дальнейшего курса лечения. Симптомы могут совпадать с другими патологическими состояниями. Диагностика при гипертоническом кризе включает в себя следующие процедуры и исследования:
- анализ мочи;
- ЭКГ, КТ, рентгенографию;
- измерение ЧСС.
Врачу необходимо собрать детальный анамнез о состоянии пациента. Когда начались приступы, частота их возникновения, симптоматика, получает ли пациент регулярную гипотензивную терапию, какими методами снижалось артериальное давление, был ли опыт самостоятельного купирования криза, наличие сопутствующих заболеваний – основная информация для врача во время проведения диагностики.
Гипертонический криз: диагностика
Диагностика гипертонического криза начинается с осмотра и опроса пациента. Врач измеряет пациенту артериальное давление, направляет на исследование глазного дна, клинические анализы мочи и крови, ЭКГ, при подозрении на инсульт пациента направляют на КТ. Компьютерная томография помогает определить патологии тканей головного мозга на послойно выполненных снимках, созданной томографом трехмерной модели мозга. Осмотр глазного дна позволяет выявить наличие отеков и кровоизлияний.
В Юсуповской больнице лечение гипертонии и гипертонического криза проводится в отделении терапии. Врачи применяют комплексный подход, помимо медикаментозной терапии больному назначают диету, подбирают индивидуальную программу лечебной физкультуры.
Лечение и его особенности
Лечение при гипертоническом кризе назначается в зависимости от анамнеза и наличия других состояний в острой форме или хронических патологий (перкуссии сердца, аускультации сердца, легких, крупных сосудов, геморрагический инсульт, почечная недостаточность, выраженная ишемия миокарда). В момент приступа пациент нуждается в медицинской помощи. Она заключается в снижении артериального давления.
После назначается медикаментозная терапия. При назначении препаратов важно, чтобы они действовали максимум спустя 20-30 минут, а эффект длился не менее 4-6 часов. При лечении кризов опасность состоит в возникновении неуправляемой гипотонии. По этой причине самолечение при таком диагнозе несет в себе риск медикаментозного коллапса. Особый врачебный контроль необходим пациентам с сопутствующими заболеваниями в анамнезе. Важно понимать, что при правильном лечении артериальной гипертензии кризы случаются крайне редко.
Гипертонический криз: от традиционных представлений до современных клинических рекомендаций
Как известно, основные рекомендации по лечению артериальной гипертензии (АГ) создаются ведущими экспертами в сфере здравоохранения (2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension, Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure). Кроме того, ежегодные обновления, с одной стороны, и разработка национальных рекомендаций — с другой — обеспечивают наиболее реалистичный подход к лечению и профилактике АГ.
Все вышеизложенное позволило снизить заболеваемость и смертность от ассоциированных с АГ патологий. Как показал метаанализ 14 крупных рандомизированных клинических исследований, снижение только диастолического артериального давления (ДАД) на 5–6 мм рт. ст. уменьшает риск развития инсульта на 42% (Collins). В Российской Федерации, как и во всем мире, также разрабатываются и внедряются программы по оптимальному лечению АГ. Это дает определенные результаты: изменился спектр используемых гипотензивных препаратов, повысился образовательный уровень врача и пациента, приняты национальные рекомендации. Контрастом на этом фоне является ситуация с гипертоническим кризом (ГК). ГК является прогностически самым неблагоприятным проявлением АГ: 25–40% пациентов, перенесших осложненный ГК, умирают в течение последующих 3 лет от почечной недостаточности (уровень доказательности А) или инсульта (уровень В). Этот риск увеличивается с возрастом (уровень А), при эссенциальной АГ (уровень А), при повышенном креатинине сыворотки (уровень А), при мочевине сыворотки выше 10 ммоль/л (уровень В), с большей продолжительностью АГ (уровень В), при наличии 2-й и 4-й степеней гипертензивной ретинопатии (уровень С), у 3,2% больных развивается почечная недостаточность, требующая гемодиализа (уровень В). В силу этого ГК относится к проявлениям АГ, определяющим смертность от ее осложнений [2]. Анализ отечественных руководств и рекомендаций, в том числе выпущенных в 2004–2005 годах, показал следующее: отсутствует отчетливое определение ГК, а то, что имеется, противоречит данному ВОЗ; приведенные классификации в большинстве своем ориентированы на патофизиологические процессы и не существенны для определения тактики лечения; среди рекомендованного спектра препаратов много с недоказанной эффективностью, морально устаревших или не имеющих регистрации в РФ, нет определения цели лечения и прогноза.
Хорошо известно, что первой медицинской инстанцией, куда обращаются пациенты при ГК, является скорая медицинская помощь (СМП). Следует принять во внимание, что всего в России ежесуточно число вызовов СМП достигает 150000, доля ГК по разным регионам при этом колеблется от 7 до 25%, составляя ~ 15000–30000 вызовов. Ситуация осложняется еще и тем, что в Приказе Минздрава РФ № 100 от 26.03.99 «О совершенствовании организации скорой медицинской помощи населению Российской Федерации» в приложении 13 «Примерный перечень оснащения выездной бригады скорой медицинской помощи» в разделе «Гипотензивные препараты» п. 2.14 указан лишь один препарат — клонидин (Клофелин, Гемитон) 0,01% — 1 мл, 2 амп. (!) В настоящей статье в определенной последовательности будут представлены основные сведения касательно ГК, основанные на рекомендациях ННПОСМП и стандартах медицинской помощи на догоспитальном этапе, утвержденных Министерством здравоохранения и социального развития 4 сентября 2006 г.
ГК относят к числу экстренных состояний, сопровождающихся повышением артериального давления (АД) (в англоязычной терминологии — hypertensive emergencies). ГК характеризуется внезапным повышением АД до индивидуально высоких величин, сопровождается признаками ухудшения мозгового, коронарного, почечного кровообращения, а также выраженной вегетативной симптоматикой. Даже повышение АД < 180/120 мм рт. ст., приводящее к появлению или усугублению симптомов со стороны органов-мишеней (нестабильная стенокардия, острая левожелудочковая недостаточность, расслоение аневризмы аорты, эклампсия, инсульт, отек соска зрительного нерва), должно трактоваться как ГК [3]. Во всех случаях повреждения органов-мишеней ГК считается осложненным и требует снижения АД в течение первых минут и часов с помощью парентеральных препаратов. Резкое повышение АД, возможно с вегетативной симптоматикой, не сопровождающееся симптомами со стороны органов-мишеней, трактуется как неосложненный ГК. В этой ситуации не требуется немедленного вмешательства, АД должно быть снижено в течение нескольких часов (hypertensive urgencies) с помощью пероральных лекарственных средств. В большинстве случаев неосложненного ГК наблюдается неадекватная базисная терапия АГ и/или недостаточное сотрудничество пациента с врачом. Повышение систолического АД (САД) ≥ 220 мм рт. ст. и/или ДАД ≥ 120 мм рт. ст. требует снижения АД в течение нескольких часов даже при отсутствия симптоматики.
Ухудшение течения АГ, в отличие от ГК, развивается на фоне сохраненной саморегуляции регионального кровотока и, как правило, является следствием неадекватного лечения. Отмечается удовлетворительная переносимость высоких цифр АД, нет острых признаков поражения органов-мишеней, отягощенного анамнеза по сердечно-сосудистым заболеваниям, отсутствуют риск развития жизнеугрожающих осложнений. Беспокоит головная боль, которая нередко проходит спонтанно, АД < 220/120 мм рт. ст. В этой ситуации требуется коррекция антигипертензивной терапии, возможно на фоне применения короткодействующих пероральных гипотензивных средств (нифедипин, каптоприл).
Этиология и патогенез. ГК развивается на фоне:
- гипертонической болезни (в том числе как ее первое проявление);
- симптоматической АГ.
Состояния, при которых возможно резкое повышение АД:
- феохромоцитома;
- острый гломерулонефрит;
- эклампсия беременных;
- диффузные заболевания соединительной ткани с вовлечением почек;
- применение симпатомиметических средств (в частности, кокаина);
- травма черепа;
- тяжелые ожоги и др.
Наиболее частые факторы, способствующие развитию ГК:
- прекращение приема гипотензивных лекарственных средств;
- психоэмоциональный стресс;
- избыточное потребление соли и жидкости;
- физическая нагрузка;
- злоупотребление алкоголем;
- метеорологические колебания.
В патогенезе ГК выделяют:
- сосудистый механизм — повышение общего периферического сопротивления в результате увеличения вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол;
- кардиальный механизм — увеличение сердечного выброса, сократимости миокарда и фракции изгнания в ответ на повышение частоты сердечных сокращений (ЧСС), объема циркулирующей крови.
Клиническая картина. Для осложненного ГК характерно:
- внезапное начало (от нескольких минут до нескольких часов);
- индивидуально высокий уровень АД > 180/120 мм рт. ст.);
- появление признаков ухудшения регионарного кровообращения;
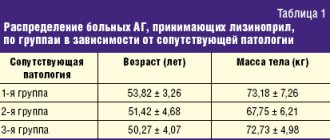
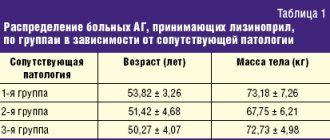
- наличие выраженной вегетативной симптоматики (табл.).
Позвонившему в отделение СМП предлагается выполнить до приезда бригады СМП следующее:
- уложить больного с приподнятым головным концом;
- при потере сознания обеспечить стабильное положение на боку;
- уточнить, принимал ли больной плановые гипотензивные препараты, если нет, то рекомендовать принять их в обычной дозе;
- измерить пульс, АД и записать цифры;
- найти снятую ранее ЭКГ больного, чтобы показать ее врачу СМП;
- не оставлять больного без присмотра.
Во время осмотра бригадой СМП в целях диагностики задаются следующие обязательные вопросы:
- Регистрировались ли ранее подъемы АД? На протяжении скольких лет отмечаются подъемы АД?
- Каковы наиболее часто регистрируемые цифры при проведении регулярного самоконтроля?
- Получает ли пациент регулярную гипотензивную терапию?
- Чем обычно субъективно проявляется повышение АД, каковы клинические проявления в настоящее время?
- Когда появилась симптоматика и сколько длится криз?
- Были ли попытки самостоятельно купировать ГК, чем раньше удавалось снизить АД?
- Какие лекарства больной уже принял до приезда врача СМП? Это необходимо знать, чтобы учитывать возможность взаимодействия с назначаемым препаратом.
- Перенес ли больной в последнее время инсульт или субарахноидальное кровоизлияние?
- Имеются ли сопутствующие заболевания почек и сердца?
Проводятся следующие диагностические мероприятия:
- Оценка общего состояния и жизненно важных функций: сознания (возбуждение, оглушенность, без сознания), дыхания (наличие тахипноэ).
- Визуальная оценка:
— положения больного (лежит, сидит, ортопное);— цвета кожных покровов (бледные, гиперемия, цианоз) и влажности (повышена, сухость, холодный пот на лбу);
— сосудов шеи (наличие набухания вен, видимой пульсации);
— наличия периферических отеков.
- Исследование пульса (правильный, неправильный), измерение ЧСС (тахикардия, брадикардия).
- Измерение АД на обеих руках (в норме разница < 15 мм рт. ст.).
- Перкуссия: наличие увеличения границ относительной сердечной тупости влево.
- Пальпация: оценка верхушечного толчка, его локализации
- Аускультация сердца: оценка тонов, наличие шумов, акцента и расщепления II тона над аортой.
- Аускультация аорты (подозрение на расслоение аорты или разрыв аневризмы) и почечных артерий (подозрение на их стеноз).
- Аускультация легких: наличие влажных разнокалиберных хрипов с обеих сторон.
- Уточнение наличия ухудшения зрения, рвоты, судорог, стенокардии, одышки; оценка диуреза.
- Исследование неврологического статуса: снижение уровня сознания (уровень А), дефекты поля зрения (уровень С), дисфагия (уровень А), нарушения двигательных функций в конечностях (уровень В), нарушение проприоцепции (уровень В), нарушение статики и походки (уровень В), недержание мочи (уровень В).
- Регистрация ЭКГ в 12 отведениях: оценка ритма, ЧСС, проводимости, наличие признаков гипертрофии левого желудочка, ишемии и инфаркта миокарда.
Лечение на догоспитальном этапе предполагает следующее:
- Положение больного — лежа с приподнятым головным концом.
- Контроль ЧСС, АД каждые 15 мин.
- Успокаивающая беседа.
В случае неосложненного ГК или бессимптомного повышения САД ≥ 220 мм рт. ст. и/или ДАД ≥ 120 мм рт. ст. необходимо:
- постепенное снижение АД на 15–25% от исходного или ≤ 160/110 мм рт. ст. в течение 12–24 ч;
- применение пероральных гипотензивных лекарственных средств (начинают с одного препарата). Оценка эффективности и коррекция неотложной терапии проводится по истечении времени, необходимого для начала наступления гипотензивного эффекта препарата (15–30 мин).
При ГК в сочетании с тахикардией применяются:
- пропранолол (неселективный β-блокатор) — внутрь 10–40 мг. Терапевтический эффект развивается через 30–45 мин, продолжительность — 6 ч. Основные побочные эффекты: брадикардия, бронхоспазм, АВ-блокада. Противопоказания: АВ-блокада II–III ст., синоатриальная блокада, синдром слабости синусового узла (СССУ), брадикардия (ЧСС < 50 уд/мин) бронхиальная астма, спастический колит. С осторожностью применяется при хронической обструктивной болезни легких (ХОБЛ), гипертиреозе, феохромоцитоме, печеночной недостаточности, облитерирующих заболеваниях периферических сосудов, беременности. Препарат выбора при ГК у молодых с выраженной вегетативной симптоматикой, на фоне злоупотребления алкоголем, при тиреотоксическом кризе;
- клонидин (уровень В), препарат центрального действия — под язык 0,075–0,150 мг, терапевтический эффект развивается через 10–30 мин, продолжительность — 6–12 ч. Выраженные побочные эффекты: сухость во рту (уровень А), повышенная утомляемость (уровень А), слабость (уровень А), сонливость (уровень А), замедление скорости психических и двигательных реакций (уровень В), головокружение (уровень А), снижение желудочной секреции (уровень А), запоры, ортостатическая гипотония, брадикардия, АВ-блокада (повышение риска развития при взаимодействии с β-блокаторами, сердечными гликозидами), преходящее повышение уровня глюкозы крови (уровень А), задержка Na+ и воды. При передозировке возможно повышение АД. Противопоказания: депрессия, выраженный атеросклероз сосудов головного мозга, облитерирующие заболевания артерий, выраженная синусовая брадикардия, СССУ, AВ-блокада II–III ст., одновременное применение трициклических антидепрессантов и этанола, беременность. В настоящее время клонидин вытесняется из широкой практики из-за резкого и кратковременного снижения АД с последующей фазой повышения («гемитоновые кризы»). Препарат выбора при синдроме отмены клонидина.
При ГК без тахикардии назначают:
- каптоприл (уровень В), ингибитор АПФ — под язык 25 мг, терапевтический эффект развивается через 15–60 мин, продолжительность — до 12 ч. При первом приеме каптоприла возможно резкое снижение АД. Перед назначением препарата необходимо уточнить патологию почек (возможно развитие почечной недостаточности при двустороннем стенозе почечных артерий, стенозе артерии единственной почки), а также оценить наличие у пациента гиповолемии (увеличивается риск чрезмерного снижения АД на фоне диареи, рвоты и при приеме диуретиков в высоких дозах). Побочные эффекты: гипотония (через час после приема), сухой кашель, кожная сыпь, протеинурия. Противопоказания: гиперчувствительность к ингибиторам АПФ, беременность. С осторожностью следует назначать при: аортальном стенозе, церебро- и кардиоваскулярных заболеваниях (в том числе недостаточности мозгового кровообращения, коронарной недостаточности), тяжелых аутоиммунных заболеваниях соединительной ткани (в том числе системной красной волчанки, склеродермии), угнетении костномозгового кроветворения, хронической почечной недостаточности, пожилом возрасте (12,5 мг). В России препарат не одобрен для применения у лиц до 18 лет. Препарат выбора у пациентов с сердечной недостаточностью, постинфарктным кардиосклерозом и сахарным диабетом;
- нифедипин (уровень В), антагонист кальция короткого действия — под язык 10 мг, терапевтический эффект развивается через 5–20 мин, продолжительность его — 4–6 ч. При приеме часто развивается гиперемия лица. Побочные эффекты: головокружение, гипотония (дозозависимая, больному следует лежать в течение часа после приема нифедипина), головная боль, тахикардия, слабость, тошнота. Противопоказания: острый инфаркт миокарда, тахикардия. С осторожностью применять при выраженном аортальном или митральном стенозе, выраженной брадикардии или тахикардии, СССУ, хроническая сердечная недостаточность артериальной гипотензии, тяжелых нарушения мозгового кровообращения, печеночной недостаточности, почечной недостаточности, в пожилом возрасте, возрасте до 18 лет (эффективность и безопасность применения не исследованы). Применяется для купирования ГК у беременных, равноэффективен по сравнению с магния сульфатом, лабетололом (уровень А). Препарат выбора у пациентов с вазоренальной АГ, ХОБЛ, облитерирующими заболеваниями артерий.
Применение фуросемида (петлевой диуретик) возможно при застойной сердечной недостаточности в качестве дополнения к другим гипотензивным препаратам.
Необходимо избегать резкого чрезмерного снижения АД из-за опасности развития ишемии сердца, головного мозга. Цель лечения — достичь ДАД менее 120 мм рт. ст. или уменьшить его более чем на 20 мм рт. ст. (уровень D).
При ГК осложненном необходимы следующие терапевтические мероприятия:
- санация дыхательных путей;
- обеспечение кислородом;
- венозный доступ;
- лечение развившихся осложнений и дифференцированный подход к выбору гипотензивных препаратов;
- антигипертензивная терапия, проводимая парентеральными препаратами;
- быстрое снижение АД (на 15–20% от исходного в течение часа, затем за 2–6 ч до 160/100 мм рт. ст. (возможен переход на пероральные лекарственные средства).
ГК, осложненный острым инфарктом миокарда или острым коронарным синдромом. На фоне высоких цифр АД развивается острая ишемия миокарда. Клинические признаки: жалобы больного на резко возникший приступ давящей, жгучей, вплоть до раздирающей боли с локализацией за грудиной, во всей передней половине грудной клетки, реже боль локализуется в горле, нижней челюсти, в левой половине грудной клетки или в эпигастрии. Боль не зависит от положения тела, движения и дыхания; длится более 15–20 мин, без эффекта от нитроглицерина.
На ЭКГ отмечаются признаки острой ишемии (дугообразный подъем сегмента ST, сливающийся с положительным зубцом Т или переходящий в отрицательный зубец Т; возможна дугообразная депрессия SТ выпуклостью вниз), инфаркта миокарда (патологический зубец Q и уменьшение амплитуды зубца R или исчезновение зубца R и формирование QS), остро возникшая блокада ножек пучка Гиса.
Лечение направлено на купирование болевого приступа, улучшение питания миокарда и снижение АД. Назначаются:
- нитроглицерин (уровень В) сублингвально в таблетках (0,5 мг), аэрозоле или спрее (0,4 мг или 1 доза, при необходимости повторять каждые 5–10 мин) или в/в 0,1% — 10 мл нитроглицерина разводят в растворе NaCl 0,9% — 100 мл и вводят в/в капельно со скоростью 5–10 мкг/мин (2–4 капли/мин) под постоянным контролем АД и ЧСС;
- пропранолол (уровень А), неселективный β-блокатор — в/в струйно, медленно вводят 0,1% — 1 мл (1 мг), возможно повторить ту же дозу через 3–5 мин до достижения ЧСС 60 уд/мин, под контролем АД и ЭКГ. Максимальная общая доза — 1 мг;
- в случае сохранения высоких цифр АД — эналаприлат 0,625–1,250 мг в/в струйно в течение 5 мин;
- морфин (уровень В), наркотический анальгетик, 1% — 1 мл развести раствором 0,9% натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4–10 мл (или 2–5 мг) каждые 5–15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты);
- ацетилсалициловая кислота (уровень А) (если больной не принимал ее самостоятельно до приезда бригады СМП) разжевать 160–325 мг с целью улучшения прогноза.
Следует помнить, что высокие цифры АД являются противопоказанием к применению антикоагулянтов (гепарина).
Нерекомендуемые гипотензивные препараты: нифедипин, фуросемид.
ГК, осложненный острой левожелудочковой недостаточностью. При развитии острой левожелудочковой недостаточности вследствие перегрузки миокарда развивается застой и повышение давления в сосудах малого круга кровообращения, что приводит к отеку легких. Больной принимает вынужденное положение (ортопноэ). Отмечается выраженная инспираторная одышка, цианоз кожных покровов. При аускультации легких — влажные мелкопузырчатые хрипы с обеих сторон.
Лечение направлено на купирование отека легких и снижение АД. Назначаются:
- эналаприлат (уровень В) — 0,625–1,25 мг в/в струйно в течение 5 мин;
- фуросемид (уровень В) внутривенно (20–100 мг).
Нерекомендуемые гипотензивные препараты: β-блокаторы (пропранолол), клонидин.
ГК, осложненный острым расслоением аорты или разрывом аневризмы аорты. Внезапно возникает сильная боль в грудной клетке (поражение грудного отдела аорты) или в животе и спине с частичной иррадиацией в бок и паховые области (поражение брюшного отдела). Отмечается бледность кожных покровов (гиповолемический шок), одышка (дыхание частое и поверхностное). При аускультации может выслушиваться систолический шум над верхушкой сердца, который хорошо слышен на спине вдоль позвоночного столба, а в 15% случаев — диастолический. На ЭКГ нередко определяются признаки коронарной недостаточности или очаговых изменений миокарда.
Следует стремиться к быстрому снижению АД до 100–120/80 мм рт. ст. (или на 25% от исходного за 5–10 мин, а в дальнейшем до указанных цифр).
Для уменьшение сократимости миокарда и быстрого снижения АД применяют:
- пропранолол — в/в медленно вводят в начальной дозе 1 мг (0,1% — 1мл), каждые 3–5 мин повторяют ту же дозу (до достижения ЧСС 50–60 уд/мин, уменьшения пульсового давления до 60 мм рт. ст., появления побочных эффектов или достижения общей дозы 0,15 мг/кг);
- нитроглицерин — в/в капельно 0,1% — 10 мл развести в 100 мл 0,9% раствора NaCl и вводить с начальной скоростью 1 мл/мин (или 1–2 капли в минуту). Скорость введения можно увеличивать каждые 5 мин на 2–3 капли, в зависимости от реакции больного.
Применение β-блокаторов должно предшествовать введению любых лекарственных средств, способных вызвать тахикардию, включая нитраты.
Если β-блокаторы противопоказаны, назначают верапамил в/в болюсно: за 2–4 мин — 0,25% — 1–2 мл (2,5–5 мг), с возможным повторным введением 5–10 мг через 15–30 мин.
Для купирования болевого синдрома используют морфин 1% — 1 мл развести раствором 0,9% натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4–10 мл (или 2–5 мг) каждые 5–15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты).
Нерекомендуемые гипотензивные препараты: нифедипин, фуросемид.
ГК, осложненный гипертензивной энцефалопатией. Вследствие нарушения цереброваскулярной саморегуляции происходит расширение и повышение проницаемости сосудов, которое приводит к отеку головного мозга. Ранние клинические признаки: интенсивная головная боль, головокружение, тошнота, рвота, ухудшение зрения (отек зрительного нерва, кровоизлияния в сетчатку). В неврологическом статусе отмечают неустойчивый эмоциональный фон, расторможенность, возбуждение, иногда спутанность сознания, психомоторное оглушение или дезориентация. Позднее могут развиться очаговая неврологическая симптоматика, судороги, кома. При снижении АД отмечается быстрое восстановление функции головного мозга. Дифференциальную диагностику проводят с субарахноидальным кровотечением и инсультом, в связи с чем показана экстренная госпитализация и консультация невролога.
Снижение АД — быстрое и осторожное. Применяют эналаприлат (уровень В) — в/в струйно (в течение 5 мин) 0,625–1,25 мг или 5–10 мл (1,25 мг в 1 мл), терапевтический эффект развивается через 15 мин, продолжительность действия 6 ч. При необходимости повторно вводят дозу через 60 мин. В качестве побочного эффекта наблюдается гипотония (редко). Влияние на мозговой кровоток минимально. Противопоказания: гиперчувствительность к ингибиторам АПФ, беременность, порфирия, детский возраст. С осторожностью применяют при аортальном и митральном стенозах, двустороннем стенозе почечных артерий, стенозе артерии единственной почки, системных заболеваниях соединительной ткани, почечной недостаточности (протеинурия более 1 г/сут), пожилом возрасте (0,65 мг).
При судорожном синдроме назначают диазепам (уровень В) — в/в в начальной дозе 10–20 мг (0,5% — 2–4 мл), в последующем при необходимости — 20 мг в/м или в/в капельно. Эффект развивается через несколько минут, скорость его наступления варьируется у разных пациентов.
Нерекомендуемый гипотензивный препарат: нифедипин.
ГК, осложненный острым нарушением мозгового кровообращения или субарахноидальных кровотечением. На фоне высоких цифр АД развивается острая ишемия головного мозга (ишемический инсульт) или разрыв сосудов (геморрагический инсульт, субарахноидальное кровотечение). Клинические признаки, как правило, развиваются остро, дифференциальный диагноз проводится в стационаре.
При ишемическом инсульте появляются головная боль, головокружение, тошнота, повторная рвота, дисфагия, нарушение зрения, недержание мочи, расстройство сознания (спутанность, оглушение, сопор, кома). Неврологический статус: стойкая очаговая симптоматика — нарушение равновесия, парезы, параличи, парестезии, дизартрия, дисфагия, дефекты поля зрения и др.
Для геморрагического инсульта характерно апоплектиформное развитие с потерей сознания и быстрым переходом в коматозное состояние. Очаговые симптомы зависят от обширности и расположения гематомы. По мере сдавления ствола мозга появляются нистагм, расстройства сердечно-сосудистой деятельности и дыхания.
Субарахноидальное кровоизлияние развивается после непродолжительных предвестников в виде остро возникшей головной боли, шума в ушах, нередко с психомоторным возбуждением, рвотой. Иногда выявляются признаки поражения черепных нервов, присоединяются ригидность затылочных мышц, двусторонний симптом Кернига, светобоязнь, эпилептиформный синдром.
Терапия направлена на поддержание жизненных функций организма. Снижение АД проводят медленно. Применяют эналаприлат — 0,625–1,25 мг в/в струйно в течение 5 мин.
Назначение ацетилсалициловой кислоты и клонидина противопоказано!
ГК, осложненный преэклампсией или эклампсией. Следует помнить, что антагонисты кальция вызывают расслабление гладкой мускулатуры во всем организме, что приводит к ослаблению родовой деятельности, а ингибиторы АПФ являются потенциально тератогенными препаратами.
Лечение предусматривает обеспечение охранительного (от внешних факторов) режима. Для купирования судорог и снижения АД применяется магния сульфат (уровень А) — в/в 400–1000 мг (10% — 40–100 мл или 20% — 20–50 мл), болюсно, при этом первые 3 мл ввести за минуту или капельно в NaCl 0,9% — 200 мл.
При преэклампсии также используют нифедипин (уровень А) — 10 мг под язык.
Требуется экстренная госпитализация в роддом.
При ГК, осложненном острым гломерулонефритом, назначают:
- нифедипин — 10–40 мг внутрь;
- фуросемид — 80–100 мг.
Экстренная госпитализация для проведения гемодиализа или ультрафильтрации крови.
При ГК, как проявлении феохромоцитомы применяют:
- празозин — 1 мг сублингвально;
- дроперидол — 5–10 мг в/в;
- пропранолол — 20–40 мг (после β-адреноблокаторов).
Показаниями к госпитализации служат:
- неосложненный ГК, не купирующийся на этапе СМП (госпитализация в терапевтическое или кардиологическое отделение);
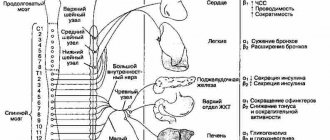
- осложненный ГК (экстренная госпитализация с учетом развившегося осложнения (рис. 1, ), транспортировка больного в положении лежа).
Рекомендации негоспитализированным пациентам, оставленным дома, следующие:
- после приема пероральных гипотензивных препаратов пациенту следует лежать не менее часа;
- обратиться к врачу для коррекции плановой антигипертензивной терапии.
Часто встречающиеся ошибки:
- Парентеральное введение гипотензивных препаратов при неосложненном ГК или ухудшении течения гипертонической болезни.
- Стремление сразу снизить АД до нормальных цифр.
- Внутримышечное введение сульфата магния.
- Применение дибазола в отсутствие нарушений мозгового кровообращения.
- Применение препаратов, не обладающих гипотензивным свойством (Анальгин, Димедрол, Но-шпа, Папаверин и т. п.).
- Применение диуретиков (фуросемида) при ГК, осложненном ишемическим инсультом.
По вопросам литературы обращайтесь в редакцию.
А. Л. Верткин, доктор медицинских наук, профессор М. И. Лукашов, кандидат медицинских наук О. Б. Полосьянц, кандидат медицинских наук Н. И. Пеньтковский МГМСУ, ННПОСМП, Москва
Ответы на частые вопросы пациентов
Сколько длится гипертонический криз?
В среднем приступ длится около 2-3 часов. Симптомы развиваются или быстро, или по нарастающей в зависимости от формы криза.
Что нельзя делать при гипертоническом кризе?
Нельзя терпеть и ждать, когда пройдет криз. Необходимо провести мероприятия по первой медицинской помощи, предполагающие постепенное снижение артериального давления. Во время приступа пациенту нельзя стоять, резко вставать, наклоняться, тужиться, предпринимать физические действия. При снижении АД пациенту можно отдохнуть в горизонтальном положении, но с приподнятым изголовьем кровати.
В чем скрытая опасность гипертонического криза?
Последствия гипертонического криза носят масштабный характер – это инсульт, инфаркт миокарда, наблюдаются нарушения центральной нервной системы, стенокардия, аневризма. По этой причине артериальная гипертензия должна контролироваться врачом, а пациент должен регулярно принимать гипотензивные препараты.
Симптомы
Давление при гипертоническом кризе резко повышается, происходит обострение симптомов артериальной гипертензии. Давление может подниматься до 180/110, 230/130 и выше.
Определенная часть больных артериальной гипертензией привыкают к высокому давлению и АД 200/110 практически не ощущают, чувствуют только небольшое недомогание, продолжают выполнять свои обязанности.
Гипертонический криз характеризуется резким повышением артериального давления, которое сопровождается сильной головной болью, тошнотой, рвотой, шумом в ушах и другими симптомами.
Нередко развитию гипертонического криза предшествуют определенные симптомы:
больной не может спать, беспокоится, чувствует себя подавленным, без причины раздражается. Затем происходит повышение минимального и максимального давления за короткий период времени, начинает беспокоить головная боль разной интенсивности.
Во время гипертонического криза появляются мозговые симптомы:
тошнота и рвота, сильная головная боль. Такие проявления указывают на повышение внутричерепного давления. Головная боль может беспокоить в области затылка, темени, висков, лба, беспокоит чувство онемения кожи в области затылка и шеи. Боль может быть пульсирующей, тупой, острой, приступообразной, постоянной. Это может указывать на нарушение кровообращения головного мозга.
Одни из наиболее частых симптомов при гипертоническом кризе
– это боль в области сердца, чувство сдавливания, сильная одышка, аритмия. Боль может отдавать в лопатку, левую руку, сопровождаться тошнотой. Во время гипертонического криза боль может возникнуть в области живота, нередко больной начинает хромать. Гипертонический криз характеризуется симптомами нарушения работы вегетативной и центральной нервной системы: появляется сильная раздражительность, больной возбужден, на коже шеи и груди видны красные пятна, кожа становится влажной. Начинается озноб, повышается температура тела, беспокоит мышечная дрожь.
В некоторых случаях происходит угнетение нервной системы и больной становится вялым, безразличным, постоянно спит. Гипертонический криз при резком угнетении нервной системы может сопровождаться мышечными подергиваниями и судорогами, больной между приступами находится в состоянии комы. У больного возникает расстройство речи, снижение чувствительности конечностей. Нарушения со стороны сердечно-сосудистой системы проявляются в виде разнообразных симптомов:
- Тахикардия или брадикардия
- Нарушения сердечного ритма
- Глухие тона сердца, застойные хрипы в нижних отделах легких
- На ЭКГ наблюдается депрессия сегмента ST и уплощение зубца Г – признаки систолической перегрузки левого желудочка сердца.
Во время гипертонического криза отмечают появление в моче эритроцитов и белка, ухудшается кровообращение почек.