О работе потовых желез человека
Выделение пота контролирует внешнюю и внутреннюю температуру тела. Потовые железы защищают тело от перегрева, помогают выводить из организма токсины: их нормальное функционирование крайне важно для здоровья. Болезни внутренних органов могут вызывать дисфункцию потовых желез и патологии эккринных и апокриновых центров.
Гипергидроз, дисгидроз, красная зернистость, ангидроз, потница связаны с нарушениями в работе эккринных потовых желез, а бромгидроз, осмидроз, хромгидроз, гидраденит, инверсные угри – с апокринными.
Хирурги, дерматологи и косметологи диагностируют и лечат болезни центров потовой секреции.
Строение потовых желез
Потовые железы представляют собой трубчатые каналы: их количество – более 2-3 млн! Они располагаются в эпителии кожи. Пот скапливается в секреторном отделе, а затем выходит на поверхность. Все мы знаем, где он обычно появляется – в подмышках, на подошвах стоп, выступает на лбу, ладонях, в паху и т.д.
На губах и в некоторых зонах половых органов потовые железы отсутствуют.
- Анатомия потовой железы или ее строение:
- Тело – спиралевидная трубка для сбора секрета.
- Выводящий канал.
- Поры.
Потовые железы окружены сетью нервных рецепторов: именно этим объясняется активное выделение пота в период жаркой погоды, гормональных скачков, стрессовых и экстремальных ситуаций.
Кстати, потоотделение у мужчин значительно интенсивнее, чем у женщин.
Потовые центры
Эккриновые потовые железы – работают постоянно, даже если мы этого не замечаем. В наибольшем количестве они расположены в области груди, подмышек, спины, лица, ладоней и стоп. Основная функция эккриновых желез – терморегуляция.
Апокриновых потовых желез у человека меньше, чем эккриновых. Они начинают свою работу с 14 лет, соединены с волосяными луковицами. Основные места расположения – подмышки, зона паха, ареолы груди. Именно эти желеcзы отвечают за появление индивидуального аромата каждого человека, защищают кожу от пересыхания, повышают ее упругость.
Болезни потовых желез
- Хромгидроз – окрашенный пот.
- Уридроз – повышение концентрации мочевины и ее кислоты в поте (часто связано с заболеванием почек).
- Стеатгидроз – жирный пот.
- Гипогидроз – низкий уровень потоотделения.
- Ангидроз – полное отсутствие потоотделения.
- Гипергидроз – повышенное потоотделение, которое может быть локальным или общим.
- Гидраденит – воспаление потовых желез с нагноением.
- Осмидроз – неприятный запах пота.
- Потница – высыпания на коже в виде мелких пузырьков с жидкостным содержимым.
Симптомы заболеваний, связанных с потоотделением
Обратите внимание: если у вас на теле появились какие-либо высыпания, узелки в местах потоотделения, повысилась его интенсивность, он стал принимать какую-либо окраску и обладать неприятным запахом, обратитесь к врачу (дерматолог, хирург). Он проведет необходимое обследование, если оно понадобится, определит причину состояния и назначит лечение. Это могут быть лекарственные препараты, травы, косметологические процедуры и т.д.
- Общие рекомендации на время терапии (после одобрения у лечащего врача):
- Тщательная гигиена: прием душа несколько раз в день с применением антибактериального мыла.
- Использование антиперспиранта (не путать с дезодорантом).
- Ношение одежды и белья из натуральных тканей, менять по мере необходимости.
- Избегайте стрессовых состояний.
- Здоровый сон, отдых, питание. Исключите из рациона вредную пищу, алкоголь, откажитесь от курения.
Методики лечения гипергидроза
Повышенное потоотделение можно скорректировать: не стоит волноваться! Сегодня есть масса методов –консервативных, косметологических и хирургических. Они позволяют на длительный срок забыть о беспокоящей вас проблеме. Часто применяются специальные антиперспиранты, и они действительно помогают. Но в некоторых случаях не меняют ситуацию глобально.
Один из самых популярных косметологических методов борьбы с активным выделением пота – ботулинотерапия. Инъекции ботокса позволяют забыть о проблеме влажных подмышек, стоп и других частей тела на период от нескольких месяцев до года.
Более инвазивной методикой считается кюретаж: потовые железы выскабливаются хирургическим путем. Эта мини-операция может быть назначена тогда, когда другие способы не приносят желаемого результата.
Строение и функции сальных желез
Сальные железы являются производными, или придатками кожи. Они впервые были описаны анатомом Malpighi в 1689 г. Располагаются практически на всех участках кожного покрова, за исключением ладоней, подошв и тыла стоп. В подавляющем большинстве протоки сальных желез открываются в устья волосяных фолликулов длинных, щетинистых или пушковых волос. При этом собственно сальная железа располагается у корня волоса на границе сетчатого и сосочкового слоев дермы. Кроме того, сальные железы располагаются изолированно на следующих участках кожного покрова: области носа, лба, подбородка, углов глаз, краев век (железы хрящевого края век — мейбомиевые железы), красной каймы губ, места перехода кожи в слизистую оболочку носа, нижней трети прямой кишки, кожи сосков и периареолярной области грудных желез, головки полового члена и внутреннего листка крайней плоти (тизониевы железы), а также на малых половых губах и клиторе.
Количество сальных желез на различных участках поверхности тела неодинаково. Так, например, в области тыла кистей, кожи голеней и на красной кайме губ их мало. Напротив, в области лба, надбровий, носогубного треугольника, подбородка (так называемая Т-зона), на волосистой части головы, а также в области ушных раковин, средней линии груди и в межлопаточной области спины число сальных желез велико и достигает 400-900 на квадратный сантиметр. Именно эти места большого скопления сальных желез поражаются при себорее — состоянии, при котором усилена секреция кожного сала. Большое количество сальных желез присутствует также в подмышечных впадинах, перианально и перигенитально. Там они анатомически связаны не только с волосяными фолликулами, но и с апокринными потовыми железами. Поэтому при их закупорке и воспалении возникает одна из тяжелых форм акне — суппуративный гидраденит, или инверсные акне. Указанные зоны с большим количеством сальных желез принято называть себорейными.
Сальные железы относят к простым альвеолярным железам с разветвленными концевыми отделами и выводными протоками. Концевые отделы образованы несколькими альвеолами (мешочками, дольками, ацинусами), состоящими из многослойного эпителия, в котором имеются клетки двух типов: базальные клетки и себоциты. Базальные клетки лежат на базальной мембране и образуют периферический, или ростковый слой концевого отдела железы. Себоциты мигрируют из базального слоя и дифференцируются. Эти клетки выполняют секреторную функцию, в них накапливаются в виде крупных включений липиды; в дальнейшем себоциты смещаются в направлении протока железы, распадаются и превращаются в секрет — кожное сало. Тип секреции, при котором клетка-продуцент липидов полностью погибает и формируется секрет железы, называется голокриновым, или голокринным. Следовательно, сальные железы являются типичными представителями голокринного типа секреции. Каждый концевой отдел имеет свой выводной проток, которые объединяются в общий; он выходит в волосяной фолликул. Широкий и короткий общий выводной проток выстлан многослойным плоским ороговевающим эпителием.
Сально-волосяные фолликулы и обособленно расположенные сальные железы обильно снабжаются кровью от поверхностного и глубокого дермальных сплетений. Данное обстоятельство имеет важное значение, поскольку с секретом сальных желез выделяются различные продукты метаболизма, а также токсиеские и некоторые лекарственные вещества (например, препараты йода, хлора, брома и др.), поступающие из крови.
Иннервация сальных желез осуществляется сложным нервным сплетением, окружающим сальные железы, волосяные фолликулы, а также потовые железы. В состав этих сплетений входят волокна вегетативной нервной системы.
На различных участках кожного покрова сальные железы имеют неодинаковую величину. Обычно наиболее мелкие сальные железы связаны с фолликулами длинных волос, а крупные и многодольчатые — с фолликулами пушковых. Значительную величину имеют многодольчатые сальные железы в себорейных зонах. Довольно крупные размеры они имеют на лобке, в области больших половых губ, а также по линии шва на коже полового члена. Кожа голеней, предплечий и тыльных поверхностей кистей снабжена мелкими одно- или двудольными сальными железами. Именно поэтому кожа в этих местах наиболее часто характеризуется повышенной сухостью.
В течение жизни сальные железы изменяют свои размеры. Так, они имеют сравнительно большую величину непосредственно после рождения и в первые месяцы жизни ребенка, а затем уменьшаются. Резкое увеличение размеров сальных желез происходит с началом полового созревания. Наибольшей величины сальные железы достигают к 18-35 годам. В старости они в значительной степени атрофируются, поэтому одним из признаков старения кожи является ее нарастающая сухость. Известно также, что у девочек усиление секреции кожного сала начинается раньше, чем у мальчиков. В дальнейшем у женщин отмечается замедление темпа выделения кожного сала в течение всей жизни, но оно сохраняется дольше, чем у мужчин.
Сальные железы выделяют сложный по составу секрет, который называют кожным салом. У взрослого человека за одни сутки в среднем вырабатывается около 20 грамм кожного сала. Выделению секрета сальных желез на поверхность кожи способствует сокращение гладкой мышцы, поднимающей волос. А сами волосы также покрыты тонкой водно-липидной пленкой.
Кожное сало, выделяясь из секреторного отдела сальных желез, заполняет их выводные протоки, устья волосяных фолликулов и постепенно распределяется по бороздкам кожи, покрывая всю поверхность кожи слоем толщиной 7-10 мкм. Одновременно на поверхность кожи попадает секрет потовых желез; при этом он смешивается с кожным салом и эмульгируется. Таким образом, на поверхности тела образуется сплошная, тонкая водно-жировая эмульсионная пленка, названная водно-липид- ной мантией. В состав водно-липидной мантии также входят керамиды рогового слоя (см. ниже). Эмульгирование кожного сала происходит благодаря гидрофильным высокомолекулярным алифатическим спиртам и холестерину, входящим в его состав. В зависимости от соотношения сала и пота на коже, образовавшаяся водно-жировая эмульсия может содержать больше жира (тип «вода в масле») или же больше воды (тип «масло в воде»). Так, например, при высокой температуре окружающего воздуха и усиленном потоотделении на коже образуется эмульсия типа «масло в воде», а при низкой температуре и незначительном потоотделении — типа «вода в масле». На себорейных участках эмульсия типа «вода в масле» образуется и при более высокой температуре.
По своему химическому составу кожное сало представляет собой смесь липидов. В его состав входят в основном свободные и связанные (этерифицированные) жирные кислоты. Кроме того, в кожном сале обнаруживают в небольшом количестве углеводороды, многоатомные алкоголи, глицерин, холестерол и его эфиры, эфиры воска, сквален, фосфолипиды, каротин, а также метаболиты стероидных гормонов. Среди свободных жирных кислот обнаруживают все жирные кислоты с количеством атомов углерода от 1 до 22. В их число входят высшие и низшие жирные кислоты, насыщенные и ненасыщенные, с прямой и разветвленной цепью углеродных атомов.
Основную часть свободных жирных кислот составляют высшие жирные кислоты и их гомологи с 14 (миристиновая), 16 (пальмитиновая) и 18 (насыщенная — стеариновая и ненасыщенная — олеиновая) атомами углерода в цепи. Растворимые в воде низшие жирные кислоты (муравьиная, уксусная, пропионо- вая, масляная, валериановая, капроновая, энантовая, пеларгоновая, каприновая и ундециленовая) и их гомологи содержатся в кожном сале в незначительном количестве. При этом известно, что содержание свободных высших жирных кислот составляет 25% по отношению к весу кожного сала, а свободных низших жирных кислот всего — 5,5%. Следует также подчеркнуть, что свободные низшие жирные кислоты с числом углеродных атомов от 1 до 13, обладают фунгицидными, бактерицидными и вирусостатическими свойствами, выполняя тем самым функцию своеобразного «биологического тормоза» в защитной системе поверхности кожи.
Кожа как уникальная структура по праву сравнивается многими авторами с кирпичной стеной, где роль «кирпичей» выполняют корнеоциты (постклеточные структуры рогового слоя), а «цемента» — высокоспециализированные и уникально организованные межклеточные липиды. К таким липидам относят керамиды (от англ. ceramides), холестерол, жирные кислоты, а также фосфолипиды, гликосилкерамиды, свободные сфингоидные основания и сульфат холестерола. Указанные липиды формируют основной барьер для воды, препятствуя тем самым трансэпидермальной потере воды (transepidermal water loss — TEWL). Они также играют роль особого межклеточного цементирующего вещества, дающего прочность сцепления постклеточных структур рогового слоя и обеспечивающего целостность кожи. В настоящее время известно, что в роговом слое эпидермиса имеется шесть основных классов так называемых «свободных», не связанных с корнеоцитами, керамидов и два основных класса керамидов, ковалентно связанных с поверхностью корнеоцитов (классы А и В). Состав керамидов в роговом слое кожи у людей весьма вариабелен и зависит от расы, сопутствующих соматических заболеваний, возраста, окружающей среды и ряда других факторов. Керамиды имеют довольно сложное химическое строение. Большинство из них представляют собой длинные цепи сфингоидного основания с количеством атомов углерода от 16 до 22; реже они представлены дигидросфингозином, фитосфингозином и 6-гидро- ксисфингозином. Сфингоидные основания соединены с различными жирными кислотами (олеиновой, линолевой и др.), в том числе и со свободными низшими жирными кислотами, выполняющими ряд важных биологических функций. К функциям керамидов относят не только удержание воды в коже, но и регуляцию темпа десквамации, а также влияние на диффе- ренцировку кератиноцитов. Показано, чтосфингозин способен регулировать темп обновления эпителиального пласта, препятствуя его быстрой смене без нормальной дифференцировки кератиноцитов.
Секреция кожного сала регулируется в основном гормональными и в меньшей степени нейрогенными механизмами.
Гормональная регуляция секреции кожного сала осуществляется через андрогены, а именно, тестостероном, который является основным гормоном, усиливающим секрецию кожного сала. Именно к этому половому гормону имеются рецепторы на мембране клеток себоцитов. Взаимодействуя с рецептором на поверхности клетки, продуцирующей кожное сало, тестостерон под действием энзима 5-а-редуктазы преобразуется в свой активный метаболит — дегидротестостерон, который непосредственно увеличивает продукцию секрета. Было доказано, что сальные железы различной локализации имеют разное количество рецепторов к тестостерону. Этим объясняется тот факт, что у ряда пациентов нередко поражаются определенные зоны, например, только кожа в области подбородка или только кожа спины и т.д. Количество биологически активного анд- рогена, как и чувствительность рецепторов себоцитов к нему, и активность 5-а-редуктазы, определяющие скорость секреции сальных желез, генетически детерминированы. В целом же, гормональная регуляция секреции кожного сала может осуществляться на четырех уровнях: гипоталамус, гипофиз, кора надпочечников и половые железы.
К гормонам, подавляющим салоотделение, относятся эстрогены, так как их преобладание приводит к уменьшению действия андрогенов. Однако подавляющий секрецию кожного сала эффект эстрогенов выражен значительно меньше, чем эффект андрогенов, которые стимулируют салоотделение.
Что касается нейрогенной регуляции секреции, то она в основном осуществляется вегетативной нервной системой. Усиленное салоотделение обнаруживают у лиц с ваготонией; при этом возможно появление и других симптомов повышенного тонуса вагуса — резко усиленной потливости, стойкого красного дермографизма, акроцианоза. Изменение тонуса вегетативной нервной системы, иннервирующей мышцы, поднимающие волос, приводит к более быстрому опорожнению кожного сала из сальных желез, связанных с волосяным фолликулом. Считается, что не только вегетативная нервная система оказывает влияние на секрецию кожного сала. Известно также, что салоотделение отчетливо усиливается при различных поражениях коры головного мозга (инсульт) или при некоторых подкорковых нарушениях при энцефалите, паркинсонизме, диэнцефальных нарушениях, а также при поражении периферических нервов. Значительные нарушения салоотделения встречаются и у больных такими психическими заболеваниями, как шизофрения, маниакально-депрессивный и инфекционный психозы, эпилепсия, различные депрессивные состояния. По-видимому, во всех указанных состояниях более существенное значение имеют изменение выброса гормонов гипофиза и гипоталамуса и опосредованное действие на содержание тестостерона.
В заключение следует подчеркнуть биологическую роль сальных желез. Прежде всего, сальные железы выделяют кожное сало, которое входит в состав водно-липидной мантии кожи. Водно-липидная эмульсия, образующаяся на поверхности кожи, оказывает следующие воздействия:
- Придает эластичность коже и препятствует ее пересушиванию.
- Регулирует темпы десквамации и дифференцировку кератиноцитов.
- Способствует поддержанию постоянной температуры тела за счет изменений физического состава водно-липидной мантии.
- Нейтрализует щелочи, попадающие на поверхность кожи, органическими жирными кислотами и поддерживает постоянный слабо-кислый рН (4,5-5,5).
- Подавляет размножение бактерий, грибов, вирусов благодаря свободным низшим жирным кислотам и некоторым другим веществам, входящим в состав кожного сала, пота и рогового слоя.
- Является одним из путей экскреции различных продуктов обмена, а также лекарственных и токсических веществ.
Гипергидроз
Сахарный диабет
Климакс
Менопауза
14293 16 Декабря
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гипергидроз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гипергидрозом называют повышенное потоотделение, возникающее время от времени или присутствующее постоянно. На теле человека находится от двух до пяти миллионов потовых желез — больше всего в подмышечных впадинах, на ладонях, стопах.
Потоотделение – это физиологический процесс, необходимый для поддержания температуры тела.
Однако существует ряд состояний, при которых пот начинает выделяться слишком интенсивно, что свидетельствует об определенных дисфункциях и приносит значительный физический и психологический дискомфорт человеку. По данным статистики, около 3% людей обоих полов жалуются на гипергидроз.
Потоотделение контролируется вегетативной нервной системой, частью которой является парасимпатическая нервная система, — сбой в ее работе может быть как следствием других болезней, так и самостоятельным нарушением.
Разновидности гипергидроза
По локализации:
- Локальный гипергидроз – возникает в определенных частях тела — на ладонях, подошвах, в подмышечных впадинах, кожных складках, на лбу, над верхней губой.
- Генерализованный – повышенное потоотделение отмечается по всей поверхности тела, но заметнее всего в местах наибольшего скопления потовых желез.
В зависимости от причины
выделяют:
- Первичный гипергидроз, когда повышенная потливость не связана с другими заболеваниями. Обычно проявляется еще в детском или подростковом возрасте.
- Вторичный гипергидроз – возникает на фоне других болезней.
По интенсивности:
- Легкий.
- Умеренный.
- Тяжелый.
Возможные причины гипергидроза
Первичный гипергидроз – одна из самых частых причин повышенного потоотделения. В его основе — индивидуальные физиологические особенности организма.
С одной стороны, у людей с первичным гипергидрозом отмечается большее количество потовых желез, с другой – потовые железы более чувствительны к различным стимулирующим факторам, вызывающим потоотделение.
Обычно этот вид гипергидроза манифестирует еще в детстве и усиливается в подростковом возрасте. Данная патология носит наследственный характер и зачастую передается от одного из родителей. Степень выраженности может различаться от умеренной до очень сильной.
Вторичный генерализованный гипергидроз наблюдается при инфекционных заболеваниях в ответ на повышение температуры тела.
К резким скачкам температуры в течение суток могут приводить гнойные процессы в организме, например абсцессы, флегмоны, деструктивная пневмония.
Это тяжелые состояния, которые требуют госпитализации, а зачастую – хирургического лечения.
Обильное потоотделение может стать следствием хронических инфекций — туберкулеза, малярии, бруцеллеза и т.д.
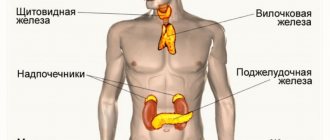
Генерализованный гипергидроз отмечается при эндокринных патологиях – например, при повышении уровня гормонов щитовидной железы. Помимо этого, наблюдается потеря массы тела при нормальном аппетите, учащенное сердцебиение, эмоциональное возбуждение. На повышенное потоотделение часто жалуются больные сахарным диабетом — особенное внимание следует обращать на появление холодного липкого пота, что может свидетельствовать о резком падении уровня сахара в крови. Гормональные изменения в период беременности, при климаксе нередко сопровождаются гипергидрозом.
Для людей с онкологическими заболеваниями кроветворной системы характерна повышенная потливость, особенно в ночное время. Помимо этого у пациентов отсутствует аппетит, они худеют, присутствует выраженная усталость, температура тела может колебаться в пределах 37–38°С, могут увеличиваться одна или несколько групп лимфатических узлов.
Неврозы, панические атаки часто сопровождаются усиленным потоотделением.
При каких заболеваниях возникает гипергидроз?
- Острые вирусные или бактериальные инфекции.
- Хронические инфекции (туберкулез, малярия).
- Эндокринологические заболевания (сахарный диабет, гипертиреоз, феохромоцитома, акромегалия, карциноид).
- Сердечно-сосудистая недостаточность.
- Невроз, панические атаки.
- Ожирение.
- Неврологические заболевания (полинейропатия, сирингомиелия, синдром барабанной струны).
- Лимфомы.
К каким врачам обращаться при гипергидрозе
Поскольку гипергидроз может быть не только самостоятельным состоянием, но и симптомом других заболеваний, в первую очередь стоит обратиться к врачу-терапевту. После тщательного осмотра, сбора анамнеза, проведения лабораторных и инструментальных исследований может потребоваться консультация узких специалистов: эндокринолога, невролога, кардиолога, онколога, инфекциониста, дерматолога.
Диагностика и обследования при гипергидрозе
Степень распространения гипергидроза и его границы можно определить с помощью теста Минора. Нужно нанести 2% йодистый раствор на область, где отмечается повышенное потоотделение, дать высохнуть жидкости и посыпьте кожу крахмалом. При наличии чрезмерной потливости кожа приобретет фиолетовый, иногда черный оттенок.
Для уточнения диагноза врач назначает следующие обследования:
- Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов при различных инфекционно-вирусных заболеваниях.
В организме человека существуют два вида потовых желёз:
- мерокриновые
– выделяют пот без разрушения клетки; - апокриновые
– выделяющие пот с её разрушением.
Как работают потовые железы?
Секреторные отделы потовых желёз располагаются в сетчатом слое дермы и имеют вид закрученной трубочки. Ежедневное потение происходит в основном за счёт работы мерокриновых желёз. Пузырьки пота в клетках их секреторных отделов окружены мембраной. Подходя к клеточной оболочке, эти пузырьки сливаются с ней и высвобождают своё содержимое в просвет выводного протока. В сутки может образовываться до 10 л пота. 98 % его составляет вода, а 2 % – сиаломуцины, азотистые вещества и ионы.
Основными продуцентами пота являются светлые клетки, клеточная оболочка которых образует базальные инвагинаты, увеличивающие рабочую поверхность. Тёмные клетки вырабатывают сиаломуцины. Третий тип клеток секреторных отделов – это миоэпителиальные клетки. Их цитоплазма содержит сократительные белки. Эти клетки охватывают секреторный отдел своими отростками, сдавливают его и вытесняют пот в выводной проток. Миоэпителиальные клетки образуют синапсы с окончаниями нервных волокон, через них регулируется потоотделение. Иннервируются как меро-, так и апокриновые железы. К первым подходят холинэергические нервные волокна, ко вторым – адренэргические. Выводные протоки потовых желёз имеют три отдела – эпидермальный, дермальный и вставочный.
Камбиальные клетки скорее всего, по аналогии с такими же элементами других желёз, располагаются во вставочных выводных протоках. Стенка выводных протоков образована двухслойным эпителием, апикальная поверхность клеток внутреннего слоя образует микроворсинки. Клетки выводных протоков поглощают ионы и некоторое количество воды и возвращают их обратно в кровь, что способствует поддержанию рН плазмы крови. Эпидермальный отдел выводных протоков мерокриновых желёз оканчивается порой на поверхности кожи, его стенка образована клетками, похожими на кератиноциты. Апокриновых желёз примерно в десять раз меньше. Они располагаются в основном в аксиллярной и аногенитальной областях, имеют более крупные секреторные отделы. Протоки апокриновых желёз открываются в волосяную воронку, немного выше места впадения протока сальной железы. Их белковый секрет примешивается к кожному салу.
Потоотделение
Потовые железы имеют обильное кровоснабжение. В условиях перегревания усиливаются кровоснабжение, активность миоэпителиальных клеток, интенсивность потоотделения. Потоотделение увеличивается также при приёме горячей пищи, при эмоциональной и физической нагрузке, многих заболеваниях.
Интенсивность потоотделения имеет возрастные особенности. Новорождённые не потеют, функция потоотделения появляется только в младенческом возрасте, максимального развития достигает у подростков и юношей и к старости угасает. Но нужно помнить, что гиперфункция потовых желёз часто является симптомом заболеваний (диабет 2-го типа, нарушения вегетативной нервной системы, др.).
Мерокриновые потовые железы выполняют функции:
- выделение пота, способствующее защите организма от перегревания;
- увлажнение эпидермиса (мочевина, содержащаяся в потовой жидкости, удерживает воду);
- удаление продуктов распада белка, избытка солей;
- поддержание слабокислой рН кожи.
Апокриновые железы:
- гормонозависимы;
- определяют запах кожи;
- играют роль в половом поведении животных, а возможно, и человека.
Как воздействует Формагель® на потовые железы?
Формагель®
подавляет функции потовых желёз независимо от их типа. При нанесении Формагеля® на кожу образуется тонкая плёнка, которая не только препятствует испарению активного вещества, но и способствует его полному проникновению в глубь потовых желёз. Формальдегид оказывает коагулирующее действие на верхушки клеток, продуцирующих пот, снижая тем самым потоотделение.