- Галерея
- Отзывы
- Статьи
- Лицензии
- Вакансии
- Страховые партнеры
- Партнёры
- Контролирующие организации
- График приема граждан по личным обращениям
- Онлайн консультация врача
- Документы
Панкреатит – воспаление поджелудочной железы. Существуют 2 основные формы этого воспаления: острое и хроническое. Эти формы чаще встречаются у взрослых.
В последние годы принято выделять еще одну – реактивный панкреатит (правильно говорить – реактивная панкреатопатия) – чаще встречающуюся у детей.
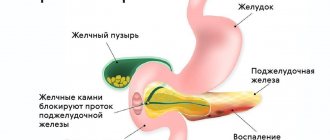
При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, часто попадают в кровоток и могут серьёзно повредить другие органы: мозг, лёгкие, сердце, почки и печень.
В 97% случаев основной причиной появления панкреатита являются:
- неправильное питание;
- однообразная пища;
- регулярное переедание;
- острые отравления;
- предпочтение вместо здоровой пищи жареной, жирной, острой пищи и фастфуд.
Панкреатит имеет одинаковые признаки проявления независимо от формы заболевания: хроническая или острая. Основной признак болезни – острая боль в области живота.
О заболевании
Панкреатит – распространенная патология желудочно-кишечного тракта (ЖКТ), которая сопровождается локальным воспалением ткани поджелудочной железы и ее протоков. Рассматриваемый орган играет одну из ключевых ролей в процессе пищеварения, обеспечивая выброс большого количества ферментов в кишечник. Поджелудочная железа также участвует в контроле уровня глюкозы в крови посредством секреции инсулина. Панкреатит ведет к нарушению указанных функций, что может стать причиной серьезного ухудшения состояния ребенка.
Заболевание протекает остро или хронически. У детей важно максимально быстро распознать патологию, чтобы своевременно назначить адекватное лечение. В противном случае болезнь прогрессирует и приводит к органическому поражению тканей железы и повышению риска развития серьезных осложнений – сахарный диабет, грубые расстройства пищеварения, коллаптоидные реакции (предобморок и потеря сознания).
Острый панкреатит: лечение и первая помощь
При появлении начальных симптомов болезни необходимо вызвать бригаду скорой помощи. Лечение острого панкреатита проходит исключительно в больничных условиях под постоянным наблюдением специалистов.
В ожидании врачей для облегчения состояния больного можно положить ему на живот холод. Из лекарственных средств можно принять любые спазмолитики – папаверин, но-шпу, смазмалгон и т.п. С момента появления первых симптомов следует прекратить любой приём пищи (в том числе соков) и лечь в постель. Врачи говорят, что никакие медикаменты не лечат панкреатит лучше, чем холод, голод и покой.
Лечение в стационаре проводится с учетом клиники. Применяются спазмолитики, прокинетики, противовоспалительные препараты, антисекреторные, антибактериальные препараты (для профилактики или лечения бактериальных осложнений). Лечение проводится инфузионно(через капельницу). Большое значение имеет диетотерапия (когда пациенту разрешают возобновить прием пищи). Во время еды применяются ферментные препараты.
Симптомы панкреатита
Панкреатит – болезнь, которая в 90% случаев сопровождается нарушением секреции пищеварительных ферментов железой. Результатом такого поражения является ухудшение работы ЖКТ ребенка с возникновением характерных симптомов. Наиболее частыми признаками панкреатита у детей являются:
- болевые ощущения в животе – дискомфорт носит опоясывающий характер с иррадиацией в спину;
- метеоризм;
- нарушение дефекации по типу диареи;
- потеря аппетита;
- тошнота, рвота;
- повышение температурных показателей тела до 37-38оС.
У грудничков и новорожденных симптомы панкреатита носят меньшую выраженность, чем у детей старшей возрастной группы. Иногда родители могут даже не заметить каких-то особых изменений в поведении малыша. У подростков симптоматика заболевания отличается яркостью и интенсивностью. Это обусловлено влиянием значительного числа провоцирующих факторов.
Клиническая картина заболевания зависит от формы и длительности патологического процесса, а также степени поражения поджелудочной железы. При хроническом течении воспаления боль может носить затяжной ноющий характер. Параллельно ребенок теряет массу тела, ухудшается состояние кожи, ногтей, волос.
При выявлении каких-либо из указанных признаков родителям стоит обратиться за помощью к врачу. Ранняя диагностика панкреатита с назначением адекватного лечения способствует быстрой стабилизации функции пищеварения малыша и минимизации рисков развития осложнений.
Реактивный панкреатит
Реактивный панкреатит вызывается спазмами протоков поджелудочной железы, в результате чего ферменты не могут попасть в желудочно-кишечный тракт и накапливаются в железе, начиная ее «переваривать». Ребенок начинает испытывать боль, которая обычно проявляется резко и остро, четко локализирована выше пупка и носит опоясывающий характер. Возможны тошнота и рвота непереваренным содержимым желудка. Приступ боли может длиться до нескольких часов.
Приступ реактивного панкреатита может быть вызван:
- воспалительными процессами в организме ребенка (при ОРВИ, гриппе, ангине, заболеваниях желудочно-кишечного тракта);
- чрезмерным употреблением пищи, с которой организм ребенка не в состоянии справиться. Прежде всего, это – жареная пища, сухие продукты (чипсы, сухарики с приправами), газированные напитки;
- пищей с большим количеством консервантов, усилителей вкуса и других пищевых добавок;
- сменой питания (например, при поступлении ребенка в школу или детский сад). Организм так реагирует на непривычную пищу;
- приемом некоторых лекарственных препаратов (антибиотиков или противовирусных препаратов).
Причины панкреатита
Патогенетической основой панкреатита любого генеза является локальное воспаление тканей железы. Ключевым механизмом этого патологического процесса является высвобождение чрезмерного количества активных ферментов, которые начинают повреждать собственные структуры органа. Гиперактивация секреторной функции железы может быть как первичной, так и вторичной (развивается вследствие патологии других органов и систем).
У новорожденных и грудничков панкреатит чаще возникает в результате врожденных аномалий развития органа и его протоков. Из-за отсутствия адекватного оттока ферменты скапливаются внутри железы и запускают процесс лизиса (химического разрушения) собственных тканей.
У детей школьного и подросткового возраста активация выделения биоактивных энзимов может быть спровоцирована следующими факторами:
- употребление большого количества жаренной и жирной пищи – пищеварительный тракт ребенка не приспособлен для переваривания «тяжелых» продуктов;
- вирусные или бактериальные поражения органов ЖКТ с проникновением возбудителя в поджелудочную железу;
- сужение панкреатических дуктусов на фоне неопластических процессов в брюшной полости.
Риск развития панкреатита также повышается при нерегулярном питании, употреблении большого количества фаст-фуда, газированных напитков. Поражение поджелудочной железы иногда возникает на фоне приема агрессивных медикаментов или попадания в ЖКТ малыша токсинов.
Панкреатиты у детей
Проблема панкреатитов в детском возрасте на сегодняшний день не является новой, однако остается, пожалуй, наименее изученной страницей в детской гастроэнтерологии. Ее активное изучение началось после введения в повседневную практику ультразвукового исследования, которое позволило предположить относительно высокую частоту панкреатитов, в т. ч. и хронических, в структуре заболеваний органов пищеварения у детей. В 60–80-е гг. прошлого столетия эти вопросы интенсивно изучались в нашей стране и, пожалуй, много более интенсивно, чем за рубежом. В отечественной педиатрической литературе можно найти немало статей, посвященных панкреатитам у детей. Во главе этих исследований стояли А. В. Мазурин, А. М. Запрудной, И. В. Дворяковский, Н. Г. Зернов, Б. Г. Апостолов, Г. В. Римарчук, Ж. П. Гудзенко. В 1980 г. вышла книга Ж. П. Гудзенко «Панкреатиты у детей», которая так и осталась единственной монографией, посвященной данной теме. В настоящее время исследования проблемы панкреатитов в детском возрасте продолжаются как в нашей стране, так и за рубежом. Особый посыл для развития этого направления дали выделение и генетическая идентификация т. н. наследственного панкреатита. Тем не менее, многие вопросы, как теоретические, так и непосредственно практические, остаются неразрешенными. На многочисленных форумах по гастроэнтерологии этой проблеме уделяется относительно мало внимания, не в связи с отсутствием актуальности, но из-за отсутствия ощутимого прогресса.
Частота панкреатитов у детей с заболеваниями органов пищеварения по данным различных авторов колеблется от 5 до 25%. Такой значительный разброс связан как с диагностическими сложностями, так и с отсутствием четкого терминологического определения предмета изучения. В повседневной практике обычно фигурируют четыре диагноза, так или иначе вписывающихся в тему настоящего обсуждения: острый панкреатит, хронический рецидивирующий панкреатит, хронический латентный панкреатит, реактивный панкреатит (и/или вторичные панкреатиты). Первые два заболевания достаточно однозначны с диагностической и терминологической точек зрения, и их частота может быть достоверно определена.
Что касается хронического латентного панкреатита, то его диагностика весьма затруднена ввиду отсутствия критериев, доступных для повседневного использования. Основанием для такого диагноза обычно служит выявление уплотнения паренхимы поджелудочной железы (ПЖ) и/или ее неоднородность при ультразвуковом исследовании и отсутствие соответствующей клинической симптоматики. Однако соответствуют ли эти признаки хроническому панкреатиту во всех случаях — вопрос, дать ответ на который достаточно сложно. Широкое внедрение ультразвукового исследования в клиническую педиатрическую практику выявило достаточно большое число таких находок. Это послужило поводом для беспокойства, поскольку свидетельствовало о высокой частоте хронического латентного панкреатита у детей, а также дало повод усомниться в диагностической значимости подобной интерпретации результатов в связи с возможной гипердиагностикой. Вопрос же о реактивном панкреатите вызывает еще большее число споров.
В основе панкреатита лежит деструктивный процесс в ПЖ, сопровождающийся микроциркуляторными расстройствами (которые нередко предшествуют собственно деструкции), воспалительным процессом и, в большей или меньшей степени, фиброзом. На фоне последнего может формироваться экзокринная и/или эндокринная недостаточность ПЖ. Справедливости ради следует отметить, что панкреатическая недостаточность при панкреатитах у детей развивается относительно редко. Активный деструктивный процесс в ПЖ сопровождается феноменом «уклонения панкреатических ферментов в кровь», повышением их концентрации в крови вследствие разрушения ацинарных клеток и повышения проницаемости барьера между ацинусами и кровью. Данный феномен позволяет достоверно идентифицировать деструкцию в ПЖ и диагностировать острый панкреатит или обострение хронического рецидивирующего панкреатита.
В свете представленной общей схемы острый панкреатит (а также обострение хронического) представляет собой активный деструктивный процесс в ткани ПЖ. Хронический панкреатит характеризуется фиброзом ПЖ, на фоне которого время от времени под влиянием различных провоцирующих факторов развиваются деструктивные процессы, т. е. имеют место обострения. Хронический латентный панкреатит теоретически имеет право на существование как фиброз ПЖ, также связанный с периодическими эпизодами деструкции, не проявивший себя документированными обострениями. Предполагается, что деструкция ПЖ в этом случае протекает исподволь, что приводит к отсутствию типичной клинической картины и появлению первичного хронического латентного панкреатита. Данная концепция логична, однако о частоте данного состояния мы судим лишь по данным ультразвукового исследования. Компьютерная томография (не говоря о биопсии), которая могла бы дать нам более достоверную информацию, в массовых масштабах с этой целью применяться не может. Других же признаков латентного панкреатита нет и быть не может по определению (он же латентный!). Данное обстоятельство и составляет первую серьезную проблему, стоящую перед детскими гастроэнтерологами. Причем она же распространяется и на диагностику хронического рецидивирующего панкреатита вне обострения. И именно в связи с этим мы не имеем точной статистики панкреатитов у детей.
Второй вопрос — реактивный панкреатит. Под этим понятием часто скрываются два состояния, иногда различающихся, а иногда и совпадающих. Во-первых, речь может идти о вторичном панкреатите, явившемся следствием какого-либо заболевания, в т. ч. органов пищеварения. Во-вторых, речь может идти о состоянии, предшествующем деструкции ткани ПЖ в виде ее отека, что выявляется на ультразвуковом исследовании в виде увеличения размеров одного или нескольких отделов органа и соответствующих изменений ее паренхимы. Данное состояние чаще всего является вторичным, и термин «реактивный» в данном случае вполне уместен, но собственно «панкреатитом» оно не является. Кроме того, это состояние является обратимым при условии лечения основного заболевания и, может быть, некоторой вспомогательной терапии, направленной на улучшение микроциркуляции. Появление признаков цитолиза, т. е. гиперферментемия, говорит уже однозначно об остром панкреатите или обострении хронического, и в этом случае дополнительная терминология уже не требуется. Таким образом, следует определиться, подразумеваем ли мы под термином «реактивный панкреатит» панкреатит (именно панкреатит) вторичный или мы имеем в виду реактивное состояние ПЖ без деструкции (что в практике чаще всего и имеет место), когда более уместным может быть термин «диспанкреатизм». Однако эти вопросы следует решать централизованно на форумах детских гастроэнтерологов и далее говорить «на одном языке». Важность этой проблемы определяется прогнозом развития данного состояния, которое у одних пациентов на фоне адекватного лечения основного заболевания будет обратимым, но у части из них может развиться «истинный» панкреатит. Механизм данного процесса скорее всего связан с длительной ишемией ткани ПЖ на фоне микроциркуляторных нарушений.
Оставив в стороне терминологические споры, следует признать, что панкреатиты, в том числе панкреатиты хронические, в педиатрической практике являются реальностью. Последний (как любой хронический процесс) может иметь рецидивирующее или латентное течение, что является общепатологической закономерностью.
Также педиатр достаточно часто сталкивается с реактивным состоянием ПЖ, которое может эволюционировать как в сторону восстановления состояния органа, так и по пути его деструкции.
Причины развития панкреатита у детей многочисленны и могут быть объединены в несколько групп.
- Нарушение оттока панкреатического секрета:
- аномалии протоков ПЖ, аномалии ПЖ, сдавление протоков извне, обтурация их камнем;
- патология двенадцатиперстной кишки (наблюдается примерно у 40% больных), повышение интрадуоденального давления различного происхождения;
- патология желчевыводящих путей (наблюдается примерно у 40% больных).
- Повышение (абсолютное или относительное) активности панкреатических ферментов в ткани ПЖ:
- избыточная стимуляция ПЖ, в первую очередь определяемая характером питания;
- наследственный панкреатит (преждевременная активация ферментов).
- Инфекционный фактор:
- вирус эпидемического паротита, вирусы гепатита, энтеровирусы, цитомегаловирусы, герпесвирусы, микоплазменная инфекции, сальмонеллез, инфекционный мононуклеоз и мн. др.
К этой же группе можно отнести развитие панкреатита при гельминтозах (описторхоз, стронгилоидоз, аскаридоз и др.), а также панкреатит при сепсисе.
- Травма ПЖ.
- Системные процессы:
- болезни соединительной ткани;
- эндокринная патология;
- гиперлипидемии;
- гипотиреоз;
- гиперпаратиреоз;
- гиперкальцемия различного происхождения;
- хроническая почечная недостаточность;
- муковисцидоз.
Последнее заболевание является, безусловно, особым в приведенном списке. Фиброз при муковисцидозе связан в большой степени с особенностями функции фибробластов и имеет врожденный (генетический) характер, хотя фактор нарушения оттока из ПЖ также имеет важное значение. Можно ли расценивать процессы, протекающие в ПЖ при муковисцидозе, как панкреатит — вопрос спорный и требует отдельного обсуждения.
- Нарушения микроциркуляции, в т. ч. системные:
- аллергические заболевания, употребление продуктов питания, содержащих ксенобиотики, а также вторичные состояния при болезнях органов пищеварения и многих других.
Данная группа в педиатрической практике является весьма многочисленной, особенно когда речь идет о т. н. реактивном панкреатите.
- Токсическое действие некоторых лекарственных препаратов:
- кортикостероиды, сульфаниламиды, цитостатики, фуросемид, метронидазол,нестероидные противовоспалительные препараты и др.
Особого внимания заслуживает панкреатит наследственного происхождения. Описанный в 1952 г. Comfort и Steiberg он в последние годы стал объектом пристального изучения во всем мире. В настоящее время установлено несколько мутаций нескольких генов, ответственных за развитие этого заболевания. При одном из вариантов наследственного панкреатита заболевание передается по аутосомно-доминантному типу с 80% пенетрантностью. В 1996 г. на хромосоме 7 q35 был выявлен ген, ответственный за его развитие, кодирующий катионический трипсиноген. На настоящий момент описано 8 мутаций в данном гене. Мутации D22G, K23R, N29I, N29T, R122H и R122C приводят к повышению аутоактивации трипсиногена, мутации N29T, R122H и R122C стабилизируют трипсин по отношении к его ингибиторам, в то время как мутации D22G, K23R и N29I не связаны с каким-либо известным эффектом. Мутация R122H удаляет точку аутолиза Arg122, мутации D22G и K23R подавляют активацию катепсином В. Во всех случаях этих мутаций нарушается баланс между протеазами и антипротеазами с повышением внутриклеточной протеазной активности и разрушением клеток. Наследственный панкреатит проявляется с первых лет жизни, а в более зрелом возрасте наличие перечисленных мутаций ассоциируется с 50-кратным повышением риска развития рака ПЖ. Кроме изменений в гене трипсиногена, за развитие панкреатитов также могут быть ответственны мутации в гене ингибитора трипсина (Serin Protease Inhibitor Kazal type 1 = SPINK1 или PSTI) на 5 хромосоме, а в гене муковисцидоза на 7 хромосоме. В этих случаях предполагается аутосомно-рецессивный тип наследования.
Вторичное нарушение функции ПЖ наблюдается при многих состояниях, включая синдром нарушенного кишечного всасывания. Так, при целиакии и лактазной недостаточности (ЛН) можно выявить различной степени выраженности вовлечение ПЖ в патологический процесс. По нашим данным, при целиакии в активной стадии заболевания поражение ПЖ наблюдается у 88% больных, в стадии ремиссии — у 79%, а при ЛН — в 76%. Повышение в крови активности трипсина, говорящее о деструктивном процессе в ПЖ, наблюдается у 37% детей в активной стадии целиакии и у 12% больных в стадии ремиссии. При ЛН высокая трипсиногенемия отмечалась только у 7% пациентов. Что касается повышенной экскреции триглицеридов с калом, указывающей на экзокринную недостаточность ПЖ, нами была выявлена обратная картина: низкая частота в активную стадию (18%) и более высокая — в стадии ремиссии (52%). При ЛН умеренная стеаторея за счет триглицеридов наблюдалась у 38% детей. Выявленная закономерность совпала с таковой при оценке частоты выявления признаков хронического панкреатита по данным ультразвукового исследования. Признаки хронического панкреатита не выявлялись в активной стадии целиакии, но встречались у 58% больных с целиакией в стадии ремиссии и у 32% больных детей с ЛН. Можно предположить постепенное формирование хронического панкреатита по мере течения процесса даже на фоне стойкой ремиссии целиакии со снижением экзокринной панкреатической функции.
Механизмы поражения ПЖ при целиакии непосредственно связаны с атрофическим процессом в тонкой кишке. Данная атрофия носит гиперрегенераторный характер, что проявляется значительным углублением крипт и повышенной митотической активностью в них. Вместе с увеличением числа собственно энтероцитов, в криптах увеличивается также число соматостатин-продуцирующих D-клеток в активную стадию целиакии с их нормализацией в стадию ремиссии. Гиперплазия D-клеток сопровождается повышением продукции соматостатина и, как следствие, подавлением активности I-клеток, продуцирующих холецистокинин, и S-клеток, продуцирующих секретин, что приводит к снижению функции ацинарных клеток ПЖ.
Другой механизм повреждения ПЖ при целиакии связан с нарушением ее трофики и, видимо, имеет более долговременные последствия. Тяжелая гипотрофия, независимо от причины, характеризуется нарушением функции всех органов, в т. ч. пищеварительных желез.
Трофические нарушения и снижение стабильности клеточных мембран, безусловно, способствуют развитию цитолиза достаточно чувствительных к различным неблагоприятным факторам ацинарных клеток ПЖ. Деструкция проявляется панкреатической гиперферментемией и является отражением, по существу, неявно (без четких клинических проявлений) острого панкреатита или обострения хронического панкреатита у больного с целиакией. В патогенезе указанных нарушений нельзя также исключить аутоиммунный механизм, так как известно о появлении в крови при целиакии аутоантител к различным органам, в том числе к клеткам ПЖ, хотя аутоагрессия в отношении ацинарных клеток пока остается недоказанной. Ишемия ткани ПЖ, сохраняющаяся длительное время, может быть причиной вялотекущего панкреатита с его хронизацией в дальнейшем. И хотя в стадии ремиссии целиакии происходит восстановление кишечного всасывания и нутритивного статуса, нормализуется число соматостатин-продуцирующих клеток, а уровень ряда трофических факторов даже повышается, ущерб, нанесенный ПЖ в активную стадию, остается не всегда поправимым. Это проявляется высокой частотой хронического панкреатита с экзокринной панкреатической недостаточностью на фоне благополучия по основному заболеванию.
Изменения ПЖ при лактазной недостаточности носят более легкий и транзиторный характер, однако возможность развития хронического панкреатита у этой группы детей также должна учитываться врачами при составлении плана обследования и лечения.
Пищевая аллергия также нередко сопровождается поражением ПЖ. По нашим данным, частота панкреатической гиперферментемии, которая указывает на возможность панкреатита, при пищевой аллергии у детей наблюдается примерно в 40% случаев, а частота экзокринной панкреатической недостаточности различной степени выраженности по результатам косвенных тестов (липидограмма кала) приближается к 60%. При этом частота поражения коррелирует с возрастом больного или, по существу, с длительностью заболевания. Повреждение ПЖ при пищевой аллергии связано с высвобождением значительного количества вазоактивных медиаторов с развитием, с одной стороны, прямого повреждения паренхимы и, с другой стороны, нарушением микроциркуляции в органе, его ишемией, вторичным повреждением и последующим склерозированием. Представленные механизмы демонстрируют возможность развития как острого, так и хронического процессов. Истинный острый панкреатит при пищевой аллергии у детей развивается редко, и описаны лишь единичные случаи. Чаще всего постепенно формируется хронический панкреатит, который может проявляться экзокринной панкреатической недостаточностью. При этом нарушение процессов переваривания способствует аллергии, т. к. различными путями повышает антигенную нагрузку. Таким образом, аллергия и повреждение ПЖ взаимно поддерживают друг друга, что подтверждается высокой частотой аллергии при хроническом панкреатите другого происхождения.
Диагностика панкреатитов, как уже указывалось выше, представляет сложности, когда речь идет о хроническом панкреатите вне обострения. Острый панкреатит и обострение хронического панкреатита характеризуются клинической картиной, в которой, как правило, имеют место боли в животе, рвота, общее тяжелое состояние с явлениями интоксикации. В типичных случаях боли интенсивные, локализуются в параумбиликальной области с иррадиацией в спину или носят опоясывающий характер, однако нередко болевая симптоматика у детей носит стертый характер без отчетливой локализации. Рвота, многократная в типичных случаях, может быть и однократной или даже отсутствовать. Характерным лабораторным маркером данного состояния является гиперферментемия с увеличением активности в крови амилазы, липазы, трипсина, эластазы 1 и ряда других ферментов. Следует отметить невысокое диагностическое значение амилазы. Более информативными являются уровни активности липазы и трипсина в крови. Определение эластазы 1 в крови считается точным маркером деструкции ткани ПЖ, однако ее определение в нашей стране производится лишь в некоторых лабораториях.
При ультразвуковом исследовании ПЖ наблюдается увеличение размера органа и признаки отека. По мере стихания остроты процесса размеры ПЖ уменьшаются и становятся явными признаки, обычно интерпретируемые как склеротические изменения, характерные для хронического панкреатита, в виде уплотнения и неоднородности паренхимы.
Экзокринная секреция ПЖ при панкреатитах у детей страдает относительно мало, однако ее оценка может помочь в диагностическом процессе и имеет большое значение для выработки тактики ведения больного, особенно в стадии ремиссии.
Для оценки экзокринной панкреатической секреции в повседневной практике могут использоваться такие хорошо известные методы, как копрограмма и липидограмма кала, так и относительно новые, включая определения активности эластазы 1 в стуле, ставшее в последние годы современным «золотым стандартом» для оценки функции ПЖ. Панкреатическая эластаза 1 в неизмененном виде достигает дистальных отделов кишечника и определяется иммуноферментным методом с применением моноклональных антител (Elastase 1 stool test). Была показана высокая информативность метода, который в этом отношении сопоставим с панкреозиминовым тестом. В то же время определение эластазы 1 в кале намного дешевле и проще в проведении. Нормой считается значения эластазы 1 в кале выше 200 мкг/мл кала. Более низкие значения указывают на панкреатическую недостаточность. Важно, что на результаты теста не влияют ни характер питания пациента, ни прием препаратов панкреатических ферментов.
С другой стороны, данный метод не позволяет оценить выраженность достаточно часто встречающейся относительной недостаточности ПЖ, показывая при этом нормальные значения эластазы 1 кала. Лишь сопоставляя эти данные с результатами косвенных тестов (копрограммы или липидограммы кала), можно сделать вывод о вторичном характере пищеварительной недостаточности. Исключением является только первичная липазная недостаточность, при которой на фоне выраженной стеатореи за счет триглицеридов будет наблюдаться нормальное значение фекальной эластазы 1.
Наконец, только данные косвенных методов исследования экзокринной функции ПЖ позволяют оценить адекватность заместительной терапии и подобрать дозу препарата.
Лечение обострения хронического рецидивирующего панкреатита начинается с назначения постельного режима и голода. Диета при этом является важным компонентом лечебного комплекса. Назначенный не более чем на одни сутки голод в дальнейшем заменяется постепенным введением продуктов из рациона диеты 5п, характеризующийся механическим, химическим и термическим щажением желудочно-кишечного тракта и исключением стимуляторов панкреатической секреции.
Терапия направлена на ликвидацию нарушений микроциркуляции в ПЖ, обеспечение ее функционального покоя, замещение нарушенных функций и снижение агрессивности повреждающих факторов.
В связи с этими задачами пациентам назначают инфузионную терапию, направленную на ликвидацию микроциркуляторных расстройств и детоксикацию. В состав этой терапии входят также препараты, обладающие антиферментной активностью, такие как Апротинин, а также препараты, влияющие на микроциркуляцию, — Трентал, Курантил, Даларгин.
Функциональный покой ПЖ обеспечивается:
- диетой, снижающей пищевую стимуляцию органа;
- антисекреторными препаратами: М-холинолитиками (селективным — пирензепин), Н2-блокаторами (фамотидин) или ингибиторами протонного насоса, понижающими желудочную секрецию и, соответственно, стимуляцию ПЖ кислотой;
- препаратами ферментов ПЖ, ингибирующих желудочную секрецию по принципу отрицательной обратной связи, разрушая рилизинг-пептиды, вырабатывающиеся в слизистой оболочке двенадцатиперстной кишки.
Высокой эффективностью обладают препараты-аналоги соматостатина (октреотид), которые стали в настоящее время ключевыми в лечении острого панкреатита и при обострении хронического. Соматостатин, вырабатывающийся, в основном, в органах пищеварения и центральной нервной системе, является одним из важнейших нейромедиаторов в организме человека и животных, регулирует (подавляет) секреторные процессы, в т. ч. в ПЖ, пролиферацию, сократимость гладкой мускулатуры, моторику органов пищеварения, кишечное всасывание и многие другие процессы.
В состав комплексной терапии на первом этапе интенсивной терапии также могут входить глюкокортикоидные гормоны и антибиотики.
Важной задачей для нормализации состояния ПЖ является обеспечение оттока панкреатического секрета, основным путем решения которого является назначение спазмолитиков и прокинетиков. Среди спазмолитиков особое место занимает мебеверин (Дюспаталин), в связи с его двойным эффектом: выраженным спазмолитическим, с одной стороны, и предотвращением гипотонии сфинктеров, с другой. Среди прокинетиков предпочтительным является тримебутин (Тримедат), обладающий модулирующим действием на моторику органов пищеварения.
Оптимальным путем коррекции экзокринной панкреатической недостаточности у детей с хроническим рецидивирующим панкреатитом является назначение микросферических препаратов (Креон 10 000) в дозе 3–6 капсул в сутки, быстро устраняющее стеаторею. При этом после длительной (в течение 1–2 месяцев) терапии оказывается возможной отмена препарата, что указывает на высокую компенсаторную способность ПЖ ребенка. Что касается лечения больного при обострении хронического рецидивирующего панкреатита, наш опыт показывает целесообразность кратковременного (при отсутствии признаков панкреатической недостаточности) назначения панкреатических ферментов на фоне расширения диеты после периода интенсивной терапии в дозе, адекватной объему и характеру питания, обычно — до 4 капсул Креона 10 000 в сутки.
Безусловно, неотъемлемой задачей терапии панкреатита является устранение причин, вызвавших его развитие. Эта задача становится особо важной при реактивных состояниях ПЖ в связи с потенциальной их обратимостью. Дополнительно могут назначаться препараты, улучшающие микроциркуляцию (Курантил, Трентал и т. п.)
Хирургическое лечение требуется в случае прогрессирования деструкции, развитии панкреонекроза и неэффективности консервативной терапии.
Несмотря на определенный успех проводимого лечения, требуется приложить еще немало усилий для повышения его эффективности. Важной перспективной задачей является снижение активности и стимуляция обратного развития склеротических изменений в паренхиме ПЖ, на сегодняшний день практически не решаемой.
В целом, проблема панкреатитов у детей требует дальнейшего изучения на современном уровне знаний и технических возможностей, включая аспекты терминологии и связанной с ней эпидемиологии, этиологии и патогенеза, а также диагностики и лечения. Имеющиеся в этом направлении достижения лишь подчеркивают многообразие еще нерешенных проблем.
С. В. Бельмер, доктор медицинских наук, профессор Т. В. Гасилина, кандидат медицинских наук РГМУ, Москва
Диагностика панкреатита
Гастроэнтерологи и педиатры «СМ-Доктор» — это специалисты со стажем от 10 лет и более. Благодаря большому опыту и современному оборудованию, которым оснащена наша клиника, врачи могут быстро выявить панкреатит даже на ранних этапах развития. Все это создает оптимальные условия для назначения адекватного лечения и, следовательно, восстановления состояния ребенка в кратчайшие сроки. Врач устанавливает предварительный диагноз панкреатита еще на первой консультации. В этом ему помогает анамнез заболевания, особенности клинической картины. Для верификации диагноза назначаются следующие дополнительные исследования:
- общеклинический анализ крови и мочи;
- биохимический анализ крови – особое внимание обращается на уровень альфа-амилазы;
- ультразвуковое сканирование (УЗИ) органов брюшной полости;
- анализ кала на эластазу-1;
- КТ, МРТ органов брюшной полости (при необходимости в сложных клинических случаях).
При подозрениях на сопутствующее нарушение функции других внутренних органов и систем гастролог направляет ребенка на консультацию к смежным специалистам (инфекционист, невролог, нефролог).
Лечение панкреатита
Ключевым аспектом лечения панкреатита является обеспечение максимально возможного функционального покоя железе в острой фазе воспаления. Значительное снижение секреторной функции органа, создаваемое искусственно, способствует естественному затуханию активности патологического процесса.
С этой целью врачи назначают постельный режим и дробное употребление воды без газа (в первые дни) с постепенным расширением рациона за счет использования пюреобразных блюд. Для купирования клинической картины с помощью медикаментов используются следующие группы препаратов:
- анальгетики и спазмолитические средства – для устранения болевого синдрома;
- антисекреторные препараты;
- ферменты – для стабилизации функции пищеварения;
- ингибиторы протеазы.
Аномалии развития панкреас иногда могут потребовать оперативного лечения. При выявлении бактериальной причины заболевания врач дополнительно использует антибиотики с целью уничтожения возбудителя.
Профилактика заболевания предусматривает соблюдение рациональной диеты, которая соответствует возрасту малыша, и своевременное лечение других заболеваний ЖКТ.
«СМ-Доктор» — современная клиника, специализирующаяся на предоставлении полного пакета услуг по диагностике и лечению всевозможных заболеваний ЖКТ детей от 0 и до 18 лет. Благодаря высокотехнологичному оборудованию и большому опыту наших врачей мы гарантируем быстрое улучшение самочувствия каждого пациента. Обращайтесь к квалифицированным специалистам в удобное время!
Панкреатит в раннем детском возрасте
Диагностика и лечение панкреатита у детей
Панкреатит может быть диагностирован даже у грудничков. Как правило, причиной заболевания в этом возрасте являются врожденная ферментная недостаточность или пороки развития пищеварительной системы. Панкреатит также может стать проявлением эпидемического паротита («свинки»). В отдельных случаях причиной панкреатита у маленьких детей выступают нарушения состава питания, травмы или прием лекарственных препаратов.
Маленький ребенок не способен пожаловаться, где у него болит. При панкреатите малыш надрывно плачет, быстро теряет вес. У него вздут животик. При подобных симптомах ребенка надо как можно быстрее показать врачу, чтобы установить диагноз и начать лечение.