Под дисплазией тазобедренного сустава
(ТБС) понимается отклонение от нормального развития сочленения, являющееся врожденной патологией, которая приводит к различного рода травмам. Медицинская практика показывает, что, зачастую, встречается недоразвитие сустава в совокупности с недостаточно сформированной соединительной тканью.
На ранних этапах может проявляться в визуально заметной асимметричности кожных складок или укорочении/ограничении подвижности нижней конечности.
В качестве последствий принято отмечать хронические болевые ощущения, ярко выраженная хромота, повышенная утомляемость пораженной конечности.
Диагностика патологического заболевания осуществляется с учетом характерных признаков, а также результатов инструментальных методов исследования.
В лечении дисплазии тазобедренного сустава используются специализированные средства лечебной гимнастики, фиксация, а также комплекс медикаментозной терапии.
Общие сведения
Дисплазия тазобедренного сустава – это врожденное патологическое заболевание, выступающее в качестве причины появления вывиха (подвывиха) бедра новорожденного.
В каждом клиническом случае, имеющаяся степень недоразвития суставного сочленения может в какой-то степени различаться (могут прослеживаться как грубые нарушения, так и повышенная подвижность).
Во избежание осложнений, заболевание представленного типа важно диагностировать и лечить на максимально ранних сроках – сразу после рождения и в первые месяцы жизни человека.
Согласно актуальным данным, дисплазия ТБС – одна из самых часто встречающихся врожденных патологий. Специалисты области травматологии и ортопедии отмечают, что из 1000 младенцев, нарушение встречается в 2-3% случаев.
Женская половина человечества подвержена заболеванию больше, чем мужская, что составляет до 80% диагностированных случаев.
Массаж и ЛФК
Упражнения и массаж выполняют до кормления: эти процедуры стимулируют кровообращение, улучшают питание структур тазобедренного сустава. В результате стимулируются процессы роста хрящевой и костной ткани, усиливается нервная проводимость – и сустав формируется правильно.
Массажные движения выполняют плавно и нежно. Применяют поглаживание, растирание и разминание мышц бедер, ягодиц, поясницы. Новорожденного выкладывают и на спину, и на живот. Продолжительность массажа – около 5 минут. После процедуры можно оставить его полежать какое-то время на животе так, чтобы ножки свисали по сторонам. Это закаливает и дополнительно укрепляет организм.
Комплекс упражнений подбирает врач ЛФК или педиатр согласно степени развития заболевания. Чаще всего это: отведение согнутых ножек в стороны (противопоказано при синдроме соскальзывания), сгибание и разгибание в тазобедренных и коленных суставах. Движения выполняются очень плавно. Первое время их рекомендуют делать в воде, при купании. Длительность гимнастики – также около 5 минут.
Чтобы заниматься с новорожденным дома, родителям нужно посетить курсы обучения массажу и ЛФК при поликлинике.
Причины возникновения дисплазии тазобедренных суставов у детей и взрослых
Возникновение недуга может предопределяться совокупностью сразу несколькими причинами.
Хорошо прослеживается наследственная предрасположенность – патологическое нарушение встречается в 10 раз чаще у пациентов, чьи родители имели патологические нарушения ТБС.
Высокие риски появления на свет младенца с рассматриваемой патологий при предлежании (тазовом).
Риски заболевания наиболее высоки среди детей, чьи матери во время беременности переживали сильный токсикоз или гинекологические заболевания. К группе факторов риска также относят маловодие и относительно крупные размеры плода.
Многочисленные исследования позволяют утверждать о взаимосвязи между частотой заболеваниями и благоприятностью экологической обстановки в регионе проживания пациента. Согласно полученным данным, при загрязненной окружающей среде, болезнь встречается в несколько раз чаще, чем в регионах с благоприятной обстановкой.
Стоит также отметить, что на прогрессивность патологии также могут оказывать влияние и традиционные особенности пеленания новорожденных. Если новоиспеченные родители отказываются от пеленания и ножки младенца находятся в естественном положении – диагноз встречается в несколько раз реже, чем там, где детей принято туго пеленать.
Особенности ухода за новорождёнными с дисплазией
При правильном подходе к лечению и уходу дисплазия у новорождённых преодолима. Если у вашего малыша есть нарушения в развитии тазобедренных суставов, то ему нужен ежедневный уход и постоянное соблюдение особых правил при переноске, кормлении, укладывании спать.
- Тазобедренная дисплазия у новорожденных исключает вертикальные нагрузки на ножки.
- Если ребёнок находится в положении лёжа, то его стопы должны немного свисать, таким способом лучше снимается напряжение с мышц бедра.
- Перевозка автомобилем в специальном детском кресле, не мешающем широкому разведению ножек.
- Правильное положение во время переноски на руках: держим малыша перед собой за спинку, при этом его ножки должны крепко обхватывать вас сзади.
- Следить, чтобы при кормлении и усаживании, бёдра были разведены по мере возможности.
Тазобедренный сустав — важный опорный элемент скелета человека. Он постоянно подвергается большим нагрузкам при переносе тяжестей, беге, длительной ходьбе. Следить за правильным полноценным развитием этого сустава нужно с младенческого возраста, иначе во взрослой жизни заболевание всё равно даст о себе знать, но вылечить его будет гораздо сложнее, чем дисплазию у новорождённых.
Патогенез
Рассматривая устройство ТБС, можно выявить два ключевых элемента, его образующих: головка бедра и вертлужная впадина. В верхнем отделе впадины располагается пластинка из хрящевой ткани, благодаря которой увеличивается площадь соприкосновения суставных поверхностей.
При нормальном развитии, ТБС ребенка значительно отличается от взрослых: вертлужная впадина более плоская, практически вертикальная, а связки – невероятно эластичны.
Нарушения отделов ТБС приводят к невозможности удержания суставных элементов в естественном положении, что приводит к их неизбежному смещению. В ситуации, когда головка бедра сдвигается максимально высоко – случается вывих.
Длительное отсутствие мероприятий по коррекции патологически неправильного положения костей может стать причиной скопления в вертлужной впадине соединительных и жировых тканей, что усугубляет ситуацию и может сделать вправление невозможным.
Степени тяжести ДТС
- I степень – предвывих. Отклонение развития, при котором мышцы и связки не изменены, головка находится внутри скошенной впадины сустава.
- II степень – подвывих. Внутри полости сочленения находится лишь часть головки бедра, так как наблюдается ее перемещение вверх. Связки растянуты и теряют напряженность.
- III степень – вывих. Головка бедра полностью выходит из впадины и располагается выше. Связки в напряжении и растянуты, а хрящевой ободок входит внутрь сустава.
Разновидности заболевания
На сегодняшний день принято выделять несколько видов дисплазии тазобедренного сустава, среди которых:
- ацетабулярная – нарушение развития исключительно вертлужной впадины (уплощение, уменьшение размеров). При этом отмечается значительное недоразвитие хрящевого ободка;
- дисплазия бедренной кости – при нормальном развитии, шейка бедра соединяется с его телом под определенным углом, уменьшение или увеличение которого приводит к прогрессированию патологических процессов;
- ротационная – имеет непосредственную связь с нарушением расположения анатомических образований в плоскости горизонтального типа. При нормальном развитии, оси движения элементов сустава не совпадают. При увеличении амплитуды несовпадения осей, превышающей норму, естественное расположение бедренной кости значительно нарушается.
Симптомы дисплазии тазобедренного сустава, выявляемые при осмотре
Признаки дисплазии тазобедренного сустава у детей выявляются преимущественно при визуальном осмотре. Они же определяются, как основные симптомы патологии. К таковым относятся:
- Нарушение классической конфигурации и глубины кожных складок. Визуальный осмотр складок под ягодицами, в подколенных впадинах и паху позволяет сделать выводы об общем развитии конечностей. В норме, все складки должны располагаться на одном и том же уровне.
- Симптом не может быть единственным основанием для постановки диагноза, так как, у большинства новорожденных складки все же имеют незначительные отличия.Укорочение конечности. Один из достоверных признаков, встречающийся исключительно при тяжелых случаях, в условиях полноценно сформированного вывиха. Проверка симптома реализуется путем вытяжения ножек ребенка в сравнения расположения уровня расположения коленных чашечек.
- Симптом соскальзывания («щелчка» или Маркса-Ортолани). Наиболее достоверный и точный способ определения патологии, который реализуется достаточно просто: пациента укладывают на спину, врач захватывает нижние конечности таким образом, чтобы его большие пальцы оказались изнутри, а остальные – снаружи. Затем, совершается попытка разведения конечностей в стороны. Без нарушения конфигурации бедра, новорожденного можно практически полностью уложить на поверхность стола. При патологии, бедро на стороне повреждения отводится исключительно до определенного момента, по достижению которого случается ощутимый «щелчок».
- Ограничение амплитуды отведения конечности. Проявление этого симптома прослеживается исключительно после 2-3 недельного возраста, когда удается опустить здоровую конечность ребенка на стол практически полностью, а пораженную – нет. Сохранение диагноза в более старшем возрасте также прослеживается через нарушение походки. Кроме того, при нахождении ребенка в положении «стоя», замечается асимметрия ягодиц, а также паховых и подколенных складок.
Вправление врожденного вывиха бедра
Показания к вправлению врожденного вывиха бедра:
- Возраст ребенка более 1 года. До этого вывих относительно легко вправляется при помощи функциональных методик (шины и ортезы, см. выше). Но единого однозначного алгоритма не существует. Иногда вывих после 3-месячного возраста уже не удается вправить никакими способами, кроме хирургического вмешательства.
- Возраст ребенка не более 5 лет. В более старшем возрасте обычно приходится прибегать к операции.
- Наличие сформировавшегося вывиха бедра, который определяется при проведении рентгенографии и/или УЗИ.
Противопоказания к закрытому вправлению врожденного вывиха бедра:
- Выраженное недоразвитие вертлужной впадины;
- Сильное смещение головки бедренной кости, заворот суставной капсулы в полость сустава.
Закрытое вправление при врожденном вывихе бедра производится под наркозом. Врач, руководствуясь данными рентгенографии и УЗИ, осуществляет вправление – возврат головки бедра в правильное положение. Затем на 6 месяцев накладывается кокситная (на таз и нижние конечности) гипсовая повязка, которая фиксирует ноги ребенка в разведенном положении. После снятия повязки проводят массаж, лечебную гимнастику, физиопроцедуры.
Однако у части детей после закрытого вправления врожденного вывиха бедра развивается рецидив. Чем старше ребенок, тем больше вероятность того, что в конечном итоге все равно придется прибегнуть к хирургическому вмешательству.
Диагностика
Постановка диагноза происходит, как правило, в роддоме, в соответствии с признаками дисплазии тазобедренного сустава у детей, но может быть реализована и в более поздние сроки. Вопросом диагностирования может заниматься педиатр или узкопрофильные специалисты, среди которых детский ортопед.
При необходимости уточнения особенностей, используются дополнительные методы исследования. Рассмотрим их более детально.
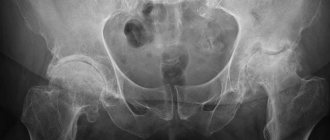
Рентгенологическая диагностика
Дети имеют определенные особенности строения позвоночника, что подразумевает отсутствие окостенения некоторых составляющих ТБС. На месте бедренной и тазовой кости находится хрящевая ткань, которая достаточно плохо поддается рентгенологическому исследованию.
В целях оценки правильности конфигурации анатомических структур, применяются особые схемы, к которым относится выполнение рентгенографии в прямой проекции с нанесением вспомогательных линий, имеющих название и намечающихся в определенном месте:
- серединная линия – вертикальная прямая, проходящая через середину крестца;
- линия Хильгенрейнера – горизонтальная прямая, проходящая через верхний внешний край вертлужной впадины;
- линия Перкина – вертикальная прямая, проходящая через верхний наружный край вертлужной впадины;
- линия Шентона – прямая, продолжающая край запирательного отверстия тазового сочленения.
Уровень сформирванности ТБС определяется ацетабулярным углом, нормальными показателями которого принято считать:
- при рождении – 25-29°;
- в год – у мальчиков до 18,5°, у девочек до 20°;
- в 5-ти летнем возрасте – 15°, вне зависимости от половой принадлежности.
Ультразвуковая диагностика
УЗИ-диагностика предполагает применение метода ультрасонографии и активно используется в диагностике детей возрастом до 1 года.
Ключевое преимущество этой методики – получение оптимально точных результатов, без нанесения вреда организму ребенка. Противопоказания к процедуре данного типа – отсутствуют.
Показаниями к ультрасонографии принято считать:
- наличие факторов, включающих пациента в группу риска;
- определение свойственных признаков.
В процессе проведения диагностики, врач делает снимок, результаты которого во многом напоминают результаты рентгенографического исследования в переднезадней проекции.
При формировании заключения диагностической процедуры представленного типа, оцениваются следующие показатели:
- альфа-угол – дает оценку степени сформированности и позволяет определить наклона вертлужной впадины (ее костной части);
- бета-угол – помогает оценить степень сформированности и угол наклона вертлужной впадины (ее хрящевой части).
УЗИ – это предпочтительным метод исследования при подозрении на дисплазию у детей младшего возраста, благодаря безопасности и информативности результатов.
Вывод
Дисплазия тазобедренного сустава у детей – патология нередкая, однако в подавляющем большинстве она разрешается самостоятельно и не требует специального медицинского вмешательства. В более сложных случаях в течение нескольких недель – до завершения нормального формирования сустава – может потребоваться ношение различных фиксирующих устройств, при этом не требуется ни гипсования, ни «строгого» пеленания. В единичных случаях может потребоваться хирургическое вмешательство, и чем раньше оно проводится, тем выше шансы на успех. Литература
1. Wedge JH, Wasylenko MJ. The natural history of congenital dislocation of the hip: a critical review // Clin Orthop Relat Res 1978; :154. 2. Wedge JH, Wasylenko MJ. The natural history of congenital disease of the hip // J Bone Joint Surg Br 1979; 61-B:334. 3. Crawford AH, Mehlman CT, Slovek RW. The fate of untreated developmental dislocation of the hip: long-term follow-up of eleven patients // J Pediatr Orthop 1999; 19:641. 4. Bialik V, Bialik GM, Blazer S, et al. Developmental dysplasia of the hip: a new approach to incidence // Pediatrics 1999; 103:93. 5. Castelein RM, Sauter AJ. Ultrasound screening for congenital dysplasia of the hip in newborns: its value // J Pediatr Orthop 1988; 8:666. 6. Terjesen T, Holen KJ, Tegnander A. Hip abnormalities detected by ultrasound in clinically normal newborn infants // J Bone Joint Surg Br 1996; 78:636. 7. Marks DS, Clegg J, al-Chalabi AN. Routine ultrasound screening for neonatal hip instability. Can it abolish late-presenting congenital dislocation of the hip? // J Bone Joint Surg Br 1994; 76:534. 8. Dezateux C, Rosendahl K. Developmental dysplasia of the hip // Lancet 2007; 369:1541. 9. Harris NH, Lloyd-Roberts GC, Gallien R. Acetabular development in congenital dislocation of the hip. With special reference to the indications for acetabuloplasty and pelvic or femoral realignment osteotomy // J Bone Joint Surg Br 1975; 57:46. 10. Schwend RM, Pratt WB, Fultz J. Untreated acetabular dysplasia of the hip in the Navajo. A 34 year case series followup // Clin Orthop Relat Res 1999; :108. 11. Wood MK, Conboy V, Benson MK. Does early treatment by abduction splintage improve the development of dysplastic but stable neonatal hips? // J Pediatr Orthop 2000; 20:302. 12. Shaw BA, Segal LS, SECTION ON ORTHOPAEDICS. Evaluation and Referral for Developmental Dysplasia of the Hip in Infants // Pediatrics 2016; 138. 13. Murphy SB, Ganz R, Müller ME. The prognosis in untreated dysplasia of the hip. A study of radiographic factors that predict the outcome // J Bone Joint Surg Am 1995; 77:985. 14. Terjesen T. Residual hip dysplasia as a risk factor for osteoarthritis in 45 years follow-up of late-detected hip dislocation // J Child Orthop 2011; 5:425. 15. Lindstrom JR, Ponseti IV, Wenger DR. Acetabular development after reduction in congenital dislocation of the hip // J Bone Joint Surg Am 1979; 61:112. 16. Cherney DL, Westin GW. Acetabular development in the infant’s dislocated hips // Clin Orthop Relat Res 1989; :98. 17. Brougham DI, Broughton NS, Cole WG, Menelaus MB. The predictability of acetabular development after closed reduction for congenital dislocation of the hip // J Bone Joint Surg Br 1988; 70:733. 18. Albinana J, Dolan LA, Spratt KF, et al. Acetabular dysplasia after treatment for developmental dysplasia of the hip. Implications for secondary procedures // J Bone Joint Surg Br 2004; 86:876. 19. Weinstein SL, Mubarak SJ, Wenger DR. Developmental hip dysplasia and dislocation: Part II // Instr Course Lect 2004; 53:531. 20. US Preventive Services Task Force. Screening for developmental dysplasia of the hip: recommendation statement // Pediatrics 2006; 117:898. 21. Lorente Moltó FJ, Gregori AM, Casas LM, Perales VM. Three-year prospective study of developmental dysplasia of the hip at birth: should all dislocated or dislocatable hips be treated? // J Pediatr Orthop 2002; 22:613. 22. Larson JE, Patel AR, Weatherford B, Janicki JA. Timing of Pavlik harness initiation: Can we wait? // J Pediatr Orthop 2022. 23. Flores E, Kim HK, Beckwith T, et al. Pavlik harness treatment may not be necessary for all newborns with ultrasonic hip dysplasia // J Pediatr Health Care 2016; 30:304. 24. Rosendahl K, Dezateux C, Fosse KR, et al. Immediate treatment versus sonographic surveillance for mild hip dysplasia in newborns // Pediatrics 2010; 125:e9. 25. Burger BJ, Burger JD, Bos CF, et al. Frejka pillow and Becker device for congenital dislocation of the hip. Prospective 6-year study of 104 late-diagnosed cases // Acta Orthop Scand 1993; 64:305. 26. Atar D, Lehman WB, Tenenbaum Y, Grant AD. Pavlik harness versus Frejka splint in treatment of developmental dysplasia of the hip: bicenter study // J Pediatr Orthop 1993; 13:311. 27. Danielsson L, Hansson G, Landin L. Good results after treatment with the Frejka pillow for hip dysplasia in newborn infants: a 3-year to 6-year follow-up study // J Pediatr Orthop B 2005; 14:228. 28. Czubak J, Piontek T, Niciejewski K, et al. Retrospective analysis of the non-surgical treatment of developmental dysplasia of the hip using Pavlik harness and Frejka pillow: comparison of both methods // Ortop Traumatol Rehabil 2004; 6:9. 29. Carmichael KD, Longo A, Yngve D, et al. The use of ultrasound to determine timing of Pavlik harness discontinuation in treatment of developmental dysplasia of the hip // Orthopedics 2008; 31. 30. Tiruveedhula M, Reading IC, Clarke NM. Failed Pavlik harness treatment for DDH as a risk factor for avascular necrosis // J Pediatr Orthop 2015; 35:140. 31. Hedequist D, Kasser J, Emans J. Use of an abduction brace for developmental dysplasia of the hip after failure of Pavlik harness use // J Pediatr Orthop 2003; 23:175. 32. Cashman JP, Round J, Taylor G, Clarke NM. The natural history of developmental dysplasia of the hip after early supervised treatment in the Pavlik harness. A prospective, longitudinal follow-up // J Bone Joint Surg Br 2002; 84:418. 33. Nakamura J, Kamegaya M, Saisu T, et al. Treatment for developmental dysplasia of the hip using the Pavlik harness: long-term results // J Bone Joint Surg Br 2007; 89:230. 34. Walton MJ, Isaacson Z, McMillan D, et al. The success of management with the Pavlik harness for developmental dysplasia of the hip using a United Kingdom screening programme and ultrasound-guided supervision // J Bone Joint Surg Br 2010; 92:1013. 35. Lerman JA, Emans JB, Millis MB, et al. Early failure of Pavlik harness treatment for developmental hip dysplasia: clinical and ultrasound predictors // J Pediatr Orthop 2001; 21:348. 36. Kitoh H, Kawasumi M, Ishiguro N. Predictive factors for unsuccessful treatment of developmental dysplasia of the hip by the Pavlik harness // J Pediatr Orthop 2009; 29:552. 37. Ömeroğlu H, Köse N, Akceylan A. Success of Pavlik Harness Treatment Decreases in Patients ≥ 4 Months and in Ultrasonographically Dislocated Hips in Developmental Dysplasia of the Hip // Clin Orthop Relat Res 2016; 474:1146. 38. Eidelman M, Katzman A, Freiman S, et al. Treatment of true developmental dysplasia of the hip using Pavlik’s method // J Pediatr Orthop B 2003; 12:253. 39. Bialik GM, Eidelman M, Katzman A, Peled E. Treatment duration of developmental dysplasia of the hip: age and sonography // J Pediatr Orthop B 2009; 18:308. 40. Murnaghan ML, Browne RH, Sucato DJ, Birch J. Femoral nerve palsy in Pavlik harness treatment for developmental dysplasia of the hip // J Bone Joint Surg Am 2011; 93:493. 41. Hart ES, Albright MB, Rebello GN, Grottkau BE. Developmental dysplasia of the hip: nursing implications and anticipatory guidance for parents // Orthop Nurs 2006; 25:100. 42. Hassan FA. Compliance of parents with regard to Pavlik harness treatment in developmental dysplasia of the hip // J Pediatr Orthop B 2009; 18:111. 43. Kosar P, Ergun E, Gökharman FD, et al. Follow-up sonographic results for Graf type 2A hips: association with risk factors for developmental dysplasia of the hip and instability // J Ultrasound Med 2011; 30:677. 44. Luhmann SJ, Bassett GS, Gordon JE, et al. Reduction of a dislocation of the hip due to developmental dysplasia. Implications for the need for future surgery // J Bone Joint Surg Am 2003; 85-A:239. 45. Holman J, Carroll KL, Murray KA, et al. Long-term follow-up of open reduction surgery for developmental dislocation of the hip // J Pediatr Orthop 2012; 32:121. 46. Rampal V, Sabourin M, Erdeneshoo E, et al. Closed reduction with traction for developmental dysplasia of the hip in children aged between one and five years // J Bone Joint Surg Br 2008; 90:858. 47. Carney BT, Clark D, Minter CL. Is the absence of the ossific nucleus prognostic for avascular necrosis after closed reduction of developmental dysplasia of the hip? // J Surg Orthop Adv 2004; 13:24. 48. Segal LS, Boal DK, Borthwick L, et al. Avascular necrosis after treatment of DDH: the protective influence of the ossific nucleus // J Pediatr Orthop 1999; 19:177. 49. Chen C, Doyle S, Green D, et al. Presence of the Ossific Nucleus and Risk of Osteonecrosis in the Treatment of Developmental Dysplasia of the Hip: A Meta-Analysis of Cohort and Case-Control Studies // J Bone Joint Surg Am 2017; 99:760. 50. Gould SW, Grissom LE, Niedzielski A, et al. Protocol for MRI of the hips after spica cast placement // J Pediatr Orthop 2012; 32:504. 51. Desai AA, Martus JE, Schoenecker J, Kan JH. Spica MRI after closed reduction for developmental dysplasia of the hip // Pediatr Radiol 2011; 41:525. 52. Tiderius C, Jaramillo D, Connolly S, et al. Post-closed reduction perfusion magnetic resonance imaging as a predictor of avascular necrosis in developmental hip dysplasia: a preliminary report // J Pediatr Orthop 2009; 29:14. 53. Aksoy MC, Ozkoç G, Alanay A, et al. Treatment of developmental dysplasia of the hip before walking: results of closed reduction and immobilization in hip spica cast // Turk J Pediatr 2002; 44:122. 54. Murray T, Cooperman DR, Thompson GH, Ballock T. Closed reduction for treatment of development dysplasia of the hip in children // Am J Orthop (Belle Mead NJ) 2007; 36:82. 55. Senaran H, Bowen JR, Harcke HT. Avascular necrosis rate in early reduction after failed Pavlik harness treatment of developmental dysplasia of the hip // J Pediatr Orthop 2007; 27:192. 56. Moseley CF. Developmental hip dysplasia and dislocation: management of the older child // Instr Course Lect 2001; 50:547. 57. Gans I, Flynn JM, Sankar WN. Abduction bracing for residual acetabular dysplasia in infantile DDH // J Pediatr Orthop 2013; 33:714. 58. Sewell MD, Rosendahl K, Eastwood DM. Developmental dysplasia of the hip // BMJ 2009; 339:b4454. 59. Kamath SU, Bennet GC. Re-dislocation following open reduction for developmental dysplasia of the hip // Int Orthop 2005; 29:191. 60. Wada A, Fujii T, Takamura K, et al. Pemberton osteotomy for developmental dysplasia of the hip in older children // J Pediatr Orthop 2003; 23:508. 61. Ertürk C, Altay MA, Yarimpapuç R, et al. One-stage treatment of developmental dysplasia of the hip in untreated children from two to five years old. A comparative study // Acta Orthop Belg 2011; 77:464. 62. Subasi M, Arslan H, Cebesoy O, et al. Outcome in unilateral or bilateral DDH treated with one-stage combined procedure // Clin Orthop Relat Res 2008; 466:830. 63. Sarkissian EJ, Sankar WN, Zhu X, et al. Radiographic Follow-up of DDH in Infants: Are X-rays Necessary After a Normalized Ultrasound? // J Pediatr Orthop 2015; 35:551. 64. Engesaeter IØ, Lie SA, Lehmann TG, et al. Neonatal hip instability and risk of total hip replacement in young adulthood: follow-up of 2,218,596 newborns from the Medical Birth Registry of Norway in the Norwegian Arthroplasty Register // Acta Orthop 2008; 79:321. 65. Carroll KL, Schiffern AN, Murray KA, et al. The Occurrence of Occult Acetabular Dysplasia in Relatives of Individuals With Developmental Dysplasia of the Hip // J Pediatr Orthop 2016; 36:96.
Лечение дисплазии тазобедренного сустава у детей и взрослых
Заболевание имеет ряд особенностей, которые могут повлечь серьезные последствия, в связи с чем, рекомендуется начинать лечение в максимально возможные ранние сроки.
На сегодняшний день существует несколько направлений лечения дисплазии тазобедренного сустава, комплексное применение которых позволяет предотвратить осложнения и создать условия для успешного лечения.
Физиотерапия
Физиотерапевтическое лечение оказывает благоприятное влияние на состояние ТБС при дисплазии. В качестве лечебно-восстановительных мероприятий могут назначаться:
- электрофорез с использованием кальция, фосфора и йода;
- пресные ванны;
- воздействие ультрафиолетом.
Количество и длительность процедур определяются лечащим врачом, в соответствии с имеющейся клинической картиной.
Медикаменты
Заболевания опорно-двигательного аппарата, в целях ускорения лечения и достижения максимально быстрых результатов, предполагают прием группы препаратов различной направленности.
Определение конкретных препаратов, длительности их приема и, конечно, дозировки, определяется исключительно лечащим врачом, с учетом особенностей лечения и возраста пациента.
Особую роль в восстановлении при заболеваниях опорно-двигательного аппарата играют хондропрокторы, одним из наиболее эффективных среди которых принято считать препарат«Артракам». С их помощью, поврежденные ткани быстрее регенерируются, что позволяет предотвратить регресс и улучшить функциональность пораженного сочленения.
Оперативное вмешательство
Некоторые случаи дисплазии требуют оперативного вмешательства. Показаниями к применению радикального метода лечения являются:
- поздняя диагностика патологии (после первого года жизни);
- наличие анатомических дефектов;
- защемление хрящевой ткани;
- сильное смещение костей, без возможности их вправления закрытым способом.
Стоит отметить, что хирургическое лечение может повлечь за собой большое количество осложнений, поэтому важно своевременно выявить проблему.
Лечебная физическая культура (ЛФК)
Лечебная гимнастика – это неотъемлемая составляющая консервативного лечения недуга. Применение упражнений рекомендуется не только в процессе лечения, но и на этапе реабилитации.
При лечении дисплазии у пациентов до года, ЛФК проводится пассивно, в качестве элемента комплексного лечебного массажа.
Применение ортопедических конструкций
Под ортопедической конструкцией, как правило, понимаются Стремена Павлика, которые являются великой разработкой врача из Чехии с 1946 года. Конструкция достаточно мягкая, что позволяет ребенку свободно двигать конечностями.
Строение ортопедического решения предполагает такие структурные элементы, как:
- грудной бандаж;
- бандаж, прикрепляемый на голени;
штрипки-соединители бандажей.
Существуют и прочие разновидности ортопедических конструкций, среди которых: трусики Фрейка, шина Виленского, шина ЦИТО и пр.
Последствия
Если отсутствует лечение, то в раннем возрасте это может грозить ребенку серьезными неприятностями. У детей развивается прихрамывание во время ходьбы, оно может быть как едва заметным, так и ярко выраженным. Также малыш не сможет отводить ногу в сторону, либо будет делать это с большим трудом. Ребенка будут беспокоить постоянные боли в коленях и в области таза с возможным перекосом костей. В зависимости выраженности симптомов дисплазии, у детей наблюдается атрофия мышц той или иной степени тяжести.
Постепенно, с ростом ребенка, последствия нелеченой дисплазии будут усугубляться и выражаться в развитии так называемой «утиной походки», когда малыш переваливается с одной ноги на другую, оттопырив таз назад. Двигательная активность такого ребенка будет ограничена, что повлечет за собой недоразвитие не только остальных суставов, но и скажется на работе всех органов и на общем физическом развитии. В дальнейшем мышцы ноги могут абсолютно атрофироваться, человека начнут преследовать постоянные непрекращающиеся боли. У взрослых больных наблюдается гиперлордоз позвоночника в поясничном отделе. Также страдают все органы, расположенные в области таза.
Всего этого можно избежать, если вовремя начать лечение и соблюдать меры профилактики.
Прогнозы лечения
Своевременное и качественное лечение патологических изменений предполагает положительные прогнозы.
Отсутствие или недостаточность лечения, отклонение от определенного лечащим врачом курса или отказ от терапевтических процедур могут повлечь серьезные последствия, среди которых – развитие тяжелого деформирующего артроза.
Встречаются случаи, когда пациенты с дисплазией живут, не подозревая о наличии заболевания. В ситуации, когда патология выявлена случайно в процессе рентгенографического исследования, важно обеспечить постоянное наблюдение у ортопеда (не реже 1 раза в год).
В целях сохранения качества жизни, рекомендуется проводить своевременные профилактические осмотры всех новорожденных, а также реализовать полноценное и при этом своевременное лечение выявленного недуга.
Вероятные осложнения
Отсутствие лечения при незначительных изменениях могут протекать незаметно достаточно незаметно, но не без последствий. В период с 25 до 55 лет, у пациента с рассматриваемым диагнозом значительно повышены риски коксартроза диспластического типа, первичная симптоматика которого начинает проявляться на фоне значительного снижения двигательной активности.
Ключевыми особенностями столь неприятного осложнения принято считать острую начальную фазу и интенсивность прогрессирования. Патология проявляется в виде не только неприятных ощущений, локализованных в определенном отделе ОДА, но еще и болью, а также значительным ограничением подвижности конечности.
Невправленный врожденный вывих бедра с течением времени может стать причиной образования нового, неполноценного сустава, в добавок к которому прослеживается укорочение конечности и нарушение работы мышечного каркаса.
Физиопроцедуры
Используется множество физиотерапевтических процедур, которые устраняют воспалительную реакцию, улучшают трофику сустава и уменьшают боли в суставах. Чаще всего используют такие процедуры:
| Электрофорез | с помощью данной процедуры можно вводить противовоспалительные и обезболивающие препараты в полость сустава. |
| Грязелечение | во время этой процедуры расширяются сосуды, вследствие чего улучается кровоток в суставах. |
| Ультразвук | такое лечение также обладает противовоспалительным и рассасывающим эффектом. |
Как предотвратить болезнь?
В качестве главных профилактических мероприятий по предотвращению появления болезни и ее прогресса в целом, рекомендуется:
- ранняя диагностика, направленная на определение всевозможных патологий опорно-двигательного аппарата (ортопедическое обследование в роддоме, УЗИ, рентгенологическое исследование);
- применение методики свободного пеленания – тугое пеленание может спровоцировать развитие недуга. Лучше всего придерживаться принципов сохранения естественного положения конечностей (согнуты в бедрах, разведены в стороны);
- использование слинга для переноса ребенка – ношение детей на боку или спине родителей принято считать достаточно физиологичным положением;
- приобретение подгузников большего размера – использование больших размеров подгузников создаст некое подобие ортопедической конструкции, которая способствует правильному формированию отделов ОДА;
- посещение курсов массажа и выполнение гимнастических упражнений – курсы по 10-15 сеансов с оптимальным интервалом в месяц в совокупности с ежедневным общим массажем обеспечат укрепление мышечного каркаса, ограничивающего подвижность.
Простые рекомендации по профилактике болезней опорно-двигательного аппарата помогут создать условия для сохранения максимально высокого уровня качества жизни.
Хотите, чтобы ребенок был здоров? Не игнорируйте рекомендации и совершайте систематические походы ко врачу, которые позволяет не только вовремя выявить, но еще и своевременно устранить патологию опорно-двигательного аппарата.