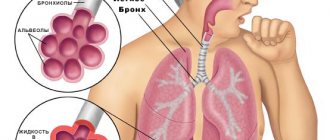
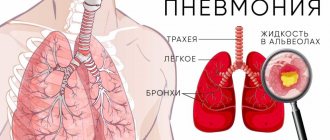
Внебольничная пневмония – инфекционное заболевание, которое характеризуется воспалительным процессом в лёгких. Заболевание чаще всего развивается во время эпидемий гриппа и острых респираторно-вирусных инфекций. Пациентов с лёгким течением воспаления лёгких можно лечить амбулаторно. При средней и тяжёлой степени пневмонии их госпитализируют в клинику терапии.
В Юсуповской больнице работают профессора и врачи высшей категории, являющиеся ведущими специалистами в области пульмонологии. Для диагностики заболевания используют инновационные методы обследования, позволяющие идентифицировать возбудителя, локализацию и распространённость патологического процесса, степень тяжести заболевания. Врачи индивидуально подходят к лечению каждого пациента, назначают наиболее эффективные современные препараты, обладающие минимальной выраженностью побочных эффектов.
Что такое пневмония
— Это заболевание нижних дыхательных путей, в частности альвеол. Именно там во время дыхания происходит газообмен. В зависимости от возбудителя пневмонии делятся на бактериальные и вирусные. Изначально мы много лет говорили только о бактериальной пневмонии. Вирусные встречались редко.
Все изменилось после 2009 года, когда случилась пандемия так называемого свиного гриппа. Вирусная пневмония стала довольно частым осложнением болезни.
Бактериальная пневмония тоже может быть осложнением гриппа или другого вирусного заболевания. Вирусная же отличается быстрым началом и резким наступлением дыхательной недостаточности. Прогноз плохой, поскольку поражаются сразу большие участки легких.
Если мы говорим о вирусной пневмонии, ассоциированной с COVID-19, то ее течение напоминает то, что было при свином гриппе.
Вирусная пневмония — это проявление тяжелого течения коронавирусной инфекции COVID-19. Иногда присоединяется еще и микробная флора, тогда мы говорим о бактериально-вирусной инфекции.
В Алтайском крае количество пневмоний всегда было выше, чем в европейской части России и даже по сравнению с соседями по Сибирскому округу. Объяснить это климатом или уровнем жизни не получается.
Краевая клиническая больница скорой медицинской помощи.
Анна Зайкова.
Публикации в СМИ
Пневмонии — группа различных по этиологии, патогенезу и морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражение респираторных отделов лёгких с обязательным наличием внутриальвеолярной экссудации. Бактериальная пневмония — пневмония бактериальной этиологии. Классификация • По условиям, в которых развилось заболевание •• Внебольничная пневмония — приобретённая вне лечебного учреждения (синонимы: домашняя, амбулаторная) •• Нозокомиальная пневмония — приобретённая в лечебном учреждении (синонимы: госпитальная, внутрибольничная) •• Аспирационная пневмония •• Пневмония у лиц с тяжёлыми дефектами иммунитета (врождённым иммунодефицитом, ВИЧ-инфекцией, ятрогенной иммунодепрессией и др.) • По течению •• Лёгкая — не требующая госпитализации •• Тяжёлая — необходима госпитализация.
Частота • 236,2 случая на 100 000 подростков 15–17 лет • 522,8 случая на 100 000 населения до 14 лет • Внебольничная пневмония — 1200 случаев на 100 000 населения в год • Госпитальная пневмония — 800 случаев на 100 000 госпитализаций в год. Преобладающий возраст — моложе 20 и старше 60 лет. Преобладающий пол — существенных различий по полу не выявлено. Этиология • Streptococcus pneumoniae — наиболее часто (30–50%) • Haemophilus influenzae (10–20%) • Атипичные патогены — Chlamidophila pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila (8–25%) • К типичным, но редким (3–5%) относят Staphylococcus aureus, Klebsiella pneumoniae (реже другие энтеробактерии) • Moraxella catarrhalis (Branhamella catarrhalis) • Наиболее часто внебольничную пневмонию вызывают пневмококки (их чувствительность к пенициллину во многих странах существенно снижена) • В очень редких случаях внебольничной пневмонии — Pseudomonas aeruginosa (при муковисцидозе, бронхоэктазах), у лиц с выраженным иммунодефицитом — Pneumocystis carinii • Escherichia coli • Анаэробные микроорганизмы • Атипичные пневмонии.
Факторы риска • Недавно перенесённая ОРВИ • Почечная недостаточность • Сердечно-сосудистые заболевания • ХОБЛ • Иммунодефицитные состояния: СД, хронический алкоголизм, СПИД, злокачественные новообразования • Дисбактериоз • Факторы риска госпитальной пневмонии •• ИВЛ •• Ранний послеоперационный период •• Дисбактериоз • Факторы риска аспирационной пневмонии •• Нарушения сознания •• Судорожные припадки •• Заболевания ЦНС •• Наркоз •• Рефлюкс-эзофагит. Патогенез. Основные патогенетические механизмы • Аспирация секрета ротоглотки (основной путь инфицирования) • Вдыхание аэрозоля, содержащего микроорганизмы • Гематогенное распространение патогенов из внелёгочного очага инфекции (например, при эндокардите, при септическом тромбофлебите) • Непосредственное распространение инфекции из соседних поражённых органов (например, при абсцессе печени) или в результате ранения и инфицирования органов грудной клетки. Патоморфология. Сегментарное, долевое или многоочаговое перибронхиальное уплотнение со стадиями красного (внутриальвеолярная экссудация и диапедез эритроцитов), а затем серого (фиброзная организация внутриальвеолярного экссудата) опеченения.
Клиническая картина. • Жалобы •• Кашель со слизисто-гнойной (иногда «ржавой») мокротой •• Боли в груди при дыхании (при сопутствующем плеврите) •• Одышка •• Слабость, быстрая утомляемость •• Ночная потливость. • Интоксикационный синдром •• Лихорадка •• Тахикардия •• Тахипноэ •• Гипергидроз •• Миалгии •• Головные боли •• Анорексия. • Данные объективного исследования •• Цианоз •• Перкуссия: притупление перкуторного звука, обусловленное инфильтратом или плевральным выпотом •• Аускультация ••• Влажные мелкопузырчатые хрипы и/или крепитация (выслушивается на вдохе) ••• При обширной инфильтрации или плевральном выпоте дыхание ослаблено ••• Шум трения плевры при сухом плеврите •• При тяжёлом течении возможны появление менингеальных знаков и нарушение сознания (например, дезориентация и беспокойство) •• В 20% случаев объективные признаки могут быть слабо выражены или отсутствовать. Лабораторные исследования • Лейкоцитоз со сдвигом лейкоцитарной формулы влево •• Лейкоцитоз более 10–12109/л характерен для бактериальной инфекции •• Значения более 25109/л или лейкопения ниже 3109/л указывают на плохой прогноз • Гипонатриемия • Повышение активности трансаминаз • Бактериологическое исследование крови для выявления возбудителя (положительный результат у 20–30% пациентов с внебольничной пневмонией, особенно до начала антибактериальной терапии) • На высоте активного воспаления и интоксикации в моче может появляться белок • Бактериологическое и бактериоскопическое исследования мокроты: микроскопия мазка, окрашенного по Граму, и посев мокроты, получаемой при глубоком откашливании • Бактериологическое исследование материала, полученного при бронхоальвеолярном лаваже и плевроцентезе • При наличии плеврального выпота и проведении плевральной пункции — исследование плевральной жидкости: подсчёт лейкоцитов с лейкоцитарной формулой, определение рН, содержания белка, ЛДГ, микроскопия мазка, окрашенного по Граму, посев на аэробные, анаэробные бактерии и микобактерии • Исследование иммунного статуса у лиц с предполагаемым иммунодефицитом. Специальные исследования • Рентгенография органов грудной клетки — обязательный метод исследования при пневмонии, позволяющий визуализировать участки инфильтрации лёгочной ткани (учитывают форму, размеры и локализацию), оценить динамику процесса •• Распространённость инфильтрации, наличие плеврального выпота и признаков деструкции лёгочной ткани отражают тяжесть заболевания и существенно влияют на характер лечения • КТ лёгких проводят при подозрении на деструкцию или новообразование • Фибробронхоскопия с микробиологическим и цитологическим исследованием биоптата — при подозрении на туберкулёз и опухолевые заболевания • Исследование ФВД — для дифференциальной диагностики с синдромом респираторного дистресса • При обширной инфильтрации, массивном плевральном выпоте, наличии ХОБЛ целесообразна оценка газов артериальной крови, что может быть основанием для госпитализации и низкопоточной оксигенации • Исследование газов капиллярной крови малоинформативно.
Диагностическая тактика, алгоритмы диагностики. Диагноз пневмонии считают определённым при наличии у больного рентгенологически подтверждённой инфильтрации лёгочной ткани и не менее двух признаков из числа следующих: • острое лихорадочное начало заболевания (температура тела более 38 °С); • кашель с мокротой; • выслушивание локальной крепитации, укорочения перкуторного звука; • лейкоцитоз более 10109/л и/или сдвиг лейкоцитарной формулы влево более 10%. Дифференциальная диагностика • Пневмонии небактериальной этиологии (вирусные, грибковые, вызванные простейшими) • Туберкулёз (исследование не менее трёх мазков мокроты, окрашенных по Цилю–Нильсену, посев мокроты, ПЦР-диагностика) • Инфаркт лёгкого (ТЭЛА) • Облитерирующий бронхиолит • Контузия лёгких • Лёгочные васкулиты • Острый саркоидоз • Экзогенный аллергический альвеолит • Эозинофильный инфильтрат • Опухоли лёгких • Другие состояния, способные вызывать синдром инфильтрации на рентгенограммах органов грудной клетки.
ЛЕЧЕНИЕ Диета. Полноценная диета с достаточным содержанием белков и повышенным содержанием витаминов А, С, группы В • Ограничение углеводов до 200–250 г/сут, поваренной соли до 4–6 г/сут и увеличение доли молочных продуктов • Введение достаточного количества жидкости (1500–1700 мл/сут) • Насыщение рациона продуктами, богатыми витамином Р (черноплодной рябиной, шиповником, чёрной смородиной, лимоном) • Включение продуктов, богатых витаминами группы В (мяса, рыбы, дрожжей, отвара из пшеничных отрубей), препятствует подавлению антибиотиками микрофлоры кишечника • Продукты, богатые никотиновой кислотой • Продукты, богатые витаминами А и -каротином (морковь, красные овощи и фрукты) способствуют регенерации эпителия дыхательных путей. Рекомендуют фруктовые и овощные соки • Пищу дают в измельчённом и жидком виде, приём пищи 6–7 р/сут • Энергетическая ценность от 1600 ккал/сут с повышением по мере выздоровления до 2800 ккал/сут. Показания к госпитализации • Возраст младше 16 или старше 60 лет • Сопутствующие заболевания (например, болезни бронхолёгочной системы или ССС, недостаточность кровообращения IIа и выше, СД, тиреотоксикоз) • Физикальные признаки: ЧДД более 30 в минуту, диастолическое АД менее 90 мм рт.ст., пульс более 125 в минуту, температура тела менее 35 °С или 40 °С и более, нарушения сознания • Лабораторные данные: количество лейкоцитов в периферической крови менее 4,0109/л или более 30,0109/л, насыщение артериальной крови кислородом менее 92% (по данным пульсоксиметрии), paO2 менее 60 мм рт.ст. и/или paСO2 больше 50 мм рт.ст. при дыхании комнатным воздухом, содержание креатинина сыворотки крови выше 176,7 мкмоль/л или азота мочевины выше 7,0 ммоль/л, Ht менее 30% или содержание Hb ниже 90 г/л • Рентгенологические данные: пневмоническая инфильтрация более чем одной доли, наличие полостей распада, плевральный выпот, быстрое прогрессирование очагово-инфильтративных изменений в лёгких (увеличение размеров инфильтрации более 50% в течение 2 сут) • Внелёгочные очаги инфекции (менингит, септический артрит и др.) • Сепсис или полиорганная недостаточность с метаболическим ацидозом (pH <7,35), коагулопатией • Невозможность адекватного ухода и выполнения всех врачебных назначений в домашних условиях • Отсутствие эффекта от амбулаторного лечения в течение 3 сут, длительное сохранение интоксикационного синдрома • Предпочтение пациента и/или членов его семьи.
Лекарственная терапия. Основа лечения — антибактериальная терапия. Её начинают с момента постановки диагноза, но после забора материала для бактериоскопического и бактериологического исследований мокроты. В домашних условиях, а также в стационаре в первые дни заболевания (до получения результатов бактериологических исследований) препараты подбирают эмпирически. После получения результатов бактериологического исследования лечение проводят с учётом чувствительности возбудителя к ЛС •• Лечение внебольничной пневмонии в амбулаторных условиях ••• Лицам до 60 лет без сопутствующих заболеваний назначают амоксициллин (500 мг 3 р/сут) или амоксициллин+клавулановая кислота, либо макролиды (спирамицин, кларитромицин, азитромицин, мидекамицин и др.), или пневмотропные фторхинолоны (левофлоксацин) ••• При нетяжёлой пневмонии у пациентов старше 60 лет и/или с сопутствующими заболеваниями начинают лечение с амоксициллина/клавуланата или цефуроксима, альтернативой служит левофлоксацин ••• При невозможности приёма препаратов внутрь применяют парентеральное введение цефтриаксона ••• Эффект лечения оценивают через 48–72 ч прежде всего по снижению температуры тела. В связи с этим не следует применять НПВС в этот период без особых показаний. Если температура и интоксикационный синдром не уменьшаются, показана смена антибиотика с повторной оценкой целесообразности госпитализации пациента •••• Если применяли амоксициллин — переходят на макролиды, если применяли амоксициллин+клавулановая кислота или цефуроксим — на левофлоксацин, если применяли макролиды — на амоксициллин+клавулановая кислота или левофлоксацин ••• Антибактериальную терапию прекращают при стойкой нормализации температуры на 3–4-е сутки •• Лечение в стационаре ••• При нетяжёлом течении пневмонии терапию начинают с внутривенного введения ампициллина (либо амоксициллина/клавуланата, цефуроксима, цефотаксима или цефтриаксона) с переходом на приём внутрь препаратов той же группы (ступенчатая терапия) ••• При тяжёлой пневмонии лечение начинают с внутривенного введения макролида (эритромицина, спирамицина, кларитромицина) в сочетании с внутривенным -лактамным препаратом (амоксициллином/клавуланатом, цефотаксимом, цефтриаксоном) ••• Альтернативной может быть внутривенное введение сочетания цефалоспоринов III поколения с ранними фторхинолонами (ципрофлоксацином, офлоксацином) либо внутривенное введение новых фторхинолонов (левофлоксацина, моксифлоксацина) •• Лечение внутрибольничной пневмонии в общих палатах: назначают в/в амоксициллин+клавулановая кислота, ампициллин/сульбактам либо цефалоспорины II–III поколений, альтернатива — новые фторхинолоны (левофлоксацин, моксифлоксацин), карбапенемы, цефоперазон+сульбактам, цефепим; в отделениях и палатах интенсивной терапии — карбапенемы, цефепим либо цефоперазон+сульбактам, тикарциллин+клавулановая кислота, пиперациллин/тазобактам •• При лечении аспирационной пневмонии рекомендованы внутривенные формы цефалоспоринов III–IV поколений, левофлоксацин, моксифлоксацин, тикарциллин+клавулановая кислота, пиперациллин/тазобактам, амоксициллин+клавулановая кислота, ампициллин/сульбактам. Лицам с заболеваниями пародонта или алкоголизмом — сочетание цефалоспоринов III–IV поколений с метронидазолом или линкомицином •• При лечении пневмонии у больных СПИДом рекомендованы внутривенные комбинации ко-тримоксазола с амоксициллином и итраконазолом (или флуконазолом) •• При деструктивной пневмонии (или образовании абсцесса) применяют в/в амоксициллин+клавулановая кислота, ампициллин/сульбактам, цефоперазон+сульбактам либо карбапенемы, тикарциллин+клавулановая кислота, пиперациллин+сульбактам, сочетание линкомицина с аминогликозидом; комбинацию бензилпенициллин+метронидазол с переходом на сочетание амоксициллин+метронидазол внутрь (ступенчатая терапия). Длительность терапии составляет 3–4 нед и более.
• Тактика антибактериальной терапии после получения результатов бактериологических исследований, если не определена чувствительность микроорганизмов к антибиотикам •• При поражении пневмококками — бензилпенициллин 1–2 млн ЕД в/м каждые 4 ч, эритромицин 500 мг каждые 6 ч, рокситромицин 150 мг 2 р/сут или азитромицин 500 мг 1 р/сут. При резистентных штаммах — цефотаксим, цефтриаксон, имипенем+циластатин •• При поражении H. influenzae — ко-тримоксазол по 2 таблетки каждые 12 ч. Препараты резерва: цефалоспорины II и III поколений (цефуроксим 0,25–1 г в/в каждые 12 ч, цефаклор 0,5–1 г внутрь каждые 6 ч), хлорамфеникол 0,5–1 г каждые 6 ч, амоксициллин+клавулановая кислота •• При поражении Staphylococcus aureus — оксациллин 6–10 г/сут, цефалоспорины I поколения или клиндамицин по 600–800 мг в/в каждые 6–8 ч. При резистентных штаммах — ванкомицин •• При поражении Кlebsiella — аминогликозиды, цефалоспорины III поколения (цефотаксим по 2 г в/в каждые 6 ч, цефтазидим по 2 г в/в каждые 8 ч; цефтриаксон по 2 г в/в каждые 12 ч), производные фторхинолона (ципрофлоксацин по 500–750 мг 2 р/сут), имипенем+циластатин по 1 г 2 р/сут •• При поражении Escherichia coli — аминогликозиды, цефалоспорины II и III поколений. Альтернативные препараты — производные фторхинолона, имипенем+циластатин, хлорамфеникол •• При поражении Pseudomonas aeruginosa — сочетание аминогликозида и карбенициллина или цефтазидима, азлоциллин или имипенем+циластатин •• При поражении Enterococci — сочетание ампициллина и гентамицина •• При поражении Moraxella catarrhalis — цефалоспорины II поколения или амоксициллин+клавулановая кислота, ко-тримоксазол, кларитромицин •• При поражении Acinetobacter — имипенем+циластатин или аминогликозиды, ко-тримоксазол. • Отхаркивающие средства •• Средства, стимулирующие отхаркивание ••• Препараты прямого действия, например калия йодид ••• Препараты рефлекторного действия, например настой травы термопсиса, препараты из корня солодки и др. •• Муколитические препараты, например ацетилцистеин, трипсин, бромгексин, амброксол. • Оксигенотерапия для пациентов с цианозом, гипоксией, одышкой.
Хирургическое лечение пневмонии не проводят. Вопрос о хирургическом вмешательстве возникает при формировании абсцесса, особенно хронического, либо при осложнении пневмонии эмпиемой плевры. Контроль эффективности лечения • Клинические показатели •• Лихорадка •• Одышка •• Кашель • Рентгенологическая динамика (отстаёт от клинической) • Бактериологическое исследование мокроты — при неэффективности лечения. Осложнения • Плевральный выпот (осложнённый и неосложнённый) • Деструкция/абсцедирование лёгочной ткани • Острый респираторный дистресс-синдром • Острая дыхательная недостаточность • Инфекционно-септический шок • Эмпиема плевры.• Вторичная бактериемия, сепсис, очаг гематогенной диссеминации • Перикардит, миокардит • Нефрит. Профилактика • Профилактика аспирации у лежачих больных • Рациональное использование антибиотиков • Ежегодная вакцинация против гриппа лиц из групп высокого риска • Поливалентная пневмококковая вакцина (в России в настоящее время отсутствует) рекомендована людям старше 65 лет и детям старше 2 лет со следующими факторами риска •• Дисфункция селезёнки или аспления •• Лимфогранулематоз •• Множественная миелома •• Цирроз печени •• Хронический алкоголизм •• Почечная недостаточность •• Иммунодефицит. Возрастные особенности • Дети •• Преобладает очагово-сливной характер поражения •• В клинической картине — острое начало, тяжёлая интоксикация на фоне слабого (или отсутствия) болевого синдрома, выраженная аускультативная картина •• Динамика на фоне антибактериального лечения — быстрый положительный эффект •• Высокая смертность у детей до 1 года • Пожилые и старики: заболеваемость и смертность повышены в возрасте старше 70 лет, особенно при сопутствующей патологии или наличии факторов риска. Особенности у беременных и кормящих • При беременности допустимо применение антибиотиков -лактамного ряда, макролидов, метронидазола; противопоказаны фторхинолоны, тетрациклины, аминогликозиды, линкосамиды, ко-тримоксазол • При грудном вскармливании допустимы с осторожностью пенициллины, цефалоспорины, азитромицин, не рекомендованы макролиды, фторхинолоны, карбапенемы, тетрациклины, линкосамиды, ко-тримоксазол. Течение и прогноз • Зависят от тяжести течения, возбудителя, возраста пациента, времени начала лечения, адекватности стартовой терапии, состояния иммунной системы, сопутствующих заболеваний • Летальность от внебольничной пневмонии: 1–3% — среди молодых прежде здоровых людей, 15–30% — в старших возрастных группах с сопутствующими заболеваниями.
МКБ-10 • J13 Пневмония, вызванная Streptococcus pneumoniae • J14 Пневмония, вызванная Haemophilus influenzae [палочкой Афанасьева-Пфейффера] • J15 Бактериальная пневмония, не классифицированная в других рубриках • J17.0* Пневмония при бактериальных болезнях, классифицированных в других рубриках
Может ли пневмония возникнуть отдельно от ОРВИ и гриппа
— Может. Это инфекционное заболевание, которое передается от человека к человеку. У каждого в организме есть сложный и многоступенчатый механизм защиты, который не позволяет вирусам и бактериям проникать в глубокие дыхательные пути: микробы оседают при аэродинамической фильтрации, на слизистых, в гортани, в разветвлениях бронхов — так сказать, «на поворотах».
В бронхах есть еще и реснитчатый эпителий, который находится в постоянном движении в сторону выхода в ротовую полость. Там выделяется слизь, которая выносит микробы обратно. Плюс работает иммунитет.
Пневмония — это не только осложнение вирусных заболеваний. Именно при ее изучении, например, обнаружили легионеллу, которая любит жить в кондиционерах. В 1976 году заболели более 200 ветеранов вооруженных сил, приехавших на съезд Американского легиона в Филадельфию. Несколько десятков потом скончались от этого неизвестного ранее заболевания. Там как раз был кондиционированный воздух.
Сыграла свою роль массивность дозы и высокая вирулентность — заразность, проще говоря. Это как раз то, что мы наблюдаем сейчас при коронавирусе. Он сам по себе высококонтагиозен, активен, поэтому организм, особенно если он ослаблен, не может от него защититься. Хотя известно, что около 20% заразившихся переносят COVID-19 бессимптомно.
Районная больница.
Дмитрий Лямзин.
Чем отличаются внебольничные и больничные пневмонии
— Госпитальные пневмонии возникают у людей, которые с каким-либо заболеванием находится в стационаре. То есть человек изначально более ослаблен. Такая пневмония требует иного лечения.
Внутрибольничные возбудители пневмонии свои в каждой реанимации, в каждом блоке интенсивной терапии или просто в отделении. С ними довольно сложно бороться. У роддомов есть практика полного закрытия на месяц, что полностью «вымыться». По идее, так нужно делать во всех стационарах, но невозможно же закрыть, например, реанимацию краевой клинической больницы.
При внебольничных пневмониях возбудитель более понятен и определен. Наступает сезон гриппа, и мы знаем, какого типа он будет, можем заранее иммунизировать население. Микробы — возбудители внебольничной пневмонии давно известны и описаны. В 80% случаев это пневмококки. У взрослых они вызывают пневмонию, у детей — менингиты, отиты, гаймориты. Следующие по распространенности — внутриклеточные возбудители: клебсиеллы, микоплазмы, легионеллы.
В этом плане проще определиться со стартовой терапией. Чаще всего лечение начинается с антибиотика, который действует на пневмококк, если через трое суток не помогает, назначаем препараты против внутриклеточных возбудителей.
Внебольничная пневмония может протекать легче, чем госпитальная. Есть даже варианты лечения на дому.
Медицина. Больница.
unsplash.com
Прогноз
Летальность больных тяжёлой внебольничной пневмонией, госпитализированных в ОРИТ, высокая и составляет от 22 до 54%. Неблагоприятный прогноз может быть при таких факторах:
- проведение ИВЛ
- возраст больного 70 лет и старше
- бактериемия
- двусторонняя локализация пневмонии
- потребность в инотропной поддержке
- сепсис
- инфекция Р. aeruginosa
- неэффективность стартовой (начальной) антибиотикотерапии
Уровень смертельных исходов высокий, если внебольничная пневмония спровоцирована Legionella spp., S. pneumoniae, P. aeruginosa или Klebsiella pneumoniae.
Как лечить пневмонию
— Это в первую очередь антимикробная терапия. Плюс симптоматическое лечение — муколитики, бронхолитики. Это индивидуально для каждого пациента. Общее — антибиотики.
Однако надо понимать, что антибиотики на вирус не действуют. Поэтому мы всегда и говорим, что при ОРВИ или гриппе самостоятельно «назначать» себе эти препараты нельзя. Так вы только ослабите иммунную систему, и если присоединится и микробная составляющая, то резервы организма будут исчерпаны, и это грозит более тяжелыми осложнениями.
При пневмониях во время свиного гриппа было несколько противовирусных препаратов с доказанной эффективностью. Сейчас, при коронавирусной инфекции, достаточно сложно определиться с терапией, поскольку опыт применения тех или иных лекарств только нарабатывается.
Хорошо, что эпидемия началась не у нас, мы имеем возможность пользоваться разработками московских коллег, они регулярно пересматривают методики. 1 октября у нас появился уже восьмой вариант методических рекомендаций.
Врачи, больница
unsplash
Как диагностируют пневмонию
— Компьютерная томография покажет изменения в дыхательных путях. По тяжести этих изменений обнаруженная пневмония делится на четыре вида, от наиболее легкой (КТ-1) до самой тяжелой (КТ-4).
Но на самом деле компьютерная томография стоит далеко не на первом месте в клинических рекомендациях. Пневмонию всегда диагностировали с помощью рентгенографии и даже флюорографии, она тоже покажет очаги в легких.
Медицина. Больница.
unsplash.com
Чем грозит пневмония
— Дыхательной недостаточностью и генерализацией процесса — то есть сепсисом. При этом кроме самих легких поражаются и сердце, и почки, и головной мозг. Может быть обширный отек легких, инфекционно-токсический шок, полиорганная недостаточность. В конечном итоге это может привести к летальному исходу.
Если человек перенес легкий вариант пневмонии, то в течение месяца рекомендуется избегать переохлаждений. В случае ковидной пневмонии с большим объемом поражения легких есть большая вероятность, что дыхательная недостаточность останется надолго, может быть, даже навсегда.
Это связано с тем, что наступает так называемый пневмосклероз, когда легочная ткань замещается соединительной, не способной к дыханию. Такие люди жалуются на постоянную одышку и невозможность перенести интенсивную физическую нагрузку.
Людям нужна длительная реабилитация, включающая лечебную физкультуру. Обязательна диета с высоким содержанием белков, витаминов, клетчатки.
Иногда требуется помощь психотерапевта, поскольку мы наблюдаем нарушения когнитивных функций из-за гипоксии. Плюс у многих перенесших тяжелые формы COVID-19 может быть устойчивый страх смерти.
Введение
Внебольничная пневмония (ВП) является одной из актуальных проблем современной медицины, что обусловлено высокой заболеваемостью и смертностью, связанными с этой патологией. Так, ежегодная заболеваемость ВП в России составляет 390–400 случаев на 100 тыс. населения, а смертность — 17–18 случаев на 100 тыс. [1]. По данным ВОЗ, пневмония и грипп занимают 3-е место среди ведущих причин смерти, унося более 3 млн жизней ежегодно. Известно, что у пациентов молодого и среднего возраста без сопутствующих заболеваний летальность в среднем составляет 1–3%, а у больных пожилого возраста с сопутствующими заболеваниями летальность достигает 15–58% [1, 2]. Важными факторами неблагоприятного исхода при пневмонии являются позднее обращение за медицинской помощью, неверная оценка состояния пациента и прогноза течения заболевания, а также неадекватная стартовая антибактериальная терапия.