- Этиология и патогенез
- Классификация ангин Клинические формы вульгарных ангин
- Лечение вульгарной ангины.
Как заболевание глотки, ангина известна с древнейших времен. Описывается ангина в трудах Гиппократа (IV–V век до н.э.), Цельса (I век н.э.), а также в рукописях таджикского врача Абу–Али Ибн–Сины (Авиценны, XI век) упоминается об интубации и трахеотомии при асфиксии на почве ангины и т.д.
Ангиной называется общее острое инфекционное заболевание, при котором местное воспаление поражает лимфаденоидную ткань различных миндалин глотки. В подавляющем большинстве случаев бывает ангина небных миндалин, в то время как другие миндалины вовлекаются в процесс значительно реже. Ангина не является однородным заболеванием, она различается по этиологии, патогенезу и форме клинического течения.
Описание заболевания
Лакунарная ангина – третья по степени тяжести форма тонзиллита. Патология может возникать у детей в возрасте от 1 до 18 лет. Один эпизод заболевания в среднем длится 10-14 дней, если изначально лечение подобрано правильно.
Болезнь развивается остро. Хроническая форма лакунарной ангины встречается крайне редко (до 2%). Из-за массивного проникновения бактерий в небные миндалины при отсутствии адекватного лечения возрастает риск развития осложнений:
- образование паратонзиллярных абсцессов;
- наслоение вторичной инфекции с переходом в септическое состояние (сепсис);
- обострение уже существующих хронических болезней.
Одним из распространенных осложнений частых эпизодов ангины в детском возрасте является острая ревматическая лихорадка (в прошлом «ревматизм»). Она развивается из-за возможности бактерий (стрептококков) оставаться в тканях миндалин продолжительное время. Патогены запускают аутоиммунные процессы в организме, что ведет к появлению характерных симптомов. Наиболее неблагоприятными являются поражения сердечно-сосудистой системы с образованием приобретенных пороков сердца. Поэтому так важно проводить адекватное и своевременное лечение лакунарной ангины при выявлении симптомов.
Осложнения ангины
У больных ангиной могут наблюдаться следующие местные осложнения: перитонзиллит и паратонзиллярный абсцесс, отит и др. Они, как правило, возникают у людей, лечение которых было начато в относительно поздние сроки – после 3–го дня с момента заболевания. Паратонзиллит и паратонзиллярный абсцесс имеют сходную симптоматику, которая включает: высокую лихорадку, преобладание односторонних болей в ротоглотке, резко усиливающихся при глотании, повышенную саливацию, тризм и болезненность при открывании рта, односторонние отеки, гиперемию мягкого неба, отек небной дужки на стороне поражения, а также смещение к центру пораженной миндалины и асимметрию небного язычка.
Кроме местных осложнений, при ангине могут возникать метатонзиллярные заболевания – ревматизм, инфекционно–аллергический миокардит и полиартрит, холецистохолангит. При современных подходах к лечению больных ангиной ревматизма и полиартрита чаще удается избежать других метатонзиллярных болезней (так, гломерулонефрит у 0,8% при первичной ангине и у 3,0% при повторной форме заболевания).
Миокардит развивается при первичной ангине в первые дни периода реконвалесценции, а при повторной – с первых дней болезни. Названное осложнение редко проявляется классическими симптомами этого заболевания. Чаще всего единственными признаками миокардита являются стойкие изменения электрокардиограммы, свидетельствующие об очаговом поражении мышцы сердца, и умеренное повышение 1–2–й фракций лактатдегидрогеназы.
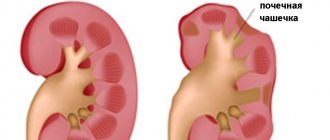
Развитие гломерулонефрита соответствует времени формирования аутоиммунных (против тканей почек) и иммунопатологических факторов на 5–6–е сутки нормальной температуры тела (8–10–е сутки заболевания). Гломерулонефрит протекает без экстраренальных симптомов. Единственным его проявлением является стойкий мочевой синдром в виде умеренной протеину¬рии (0,033–0,099 г/л), лейкоцитурии (10–50 клеток в поле зрения в препарате из осадка мочи), эритроцитурии (3–20 клеток в поле зрения) и цилиндрурии.
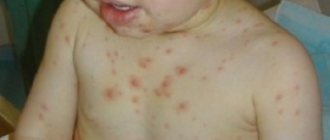
Симптомы лакунарной ангины у детей
Лакунарная ангина развивается остро. Иногда пациент начинает жаловаться на первые признаки болезни через 4-6 часов после воздействия провоцирующего фактора. Патология характеризуется средним и тяжелым течением, что в 40-60% случаев может потребовать госпитализации ребенка. Клинические симптомы лакунарной ангины у детей:
- Лихорадка с повышением температуры тела до 40оС и ознобом.
- Выраженная боль в горле, которая мешает глотать. Груднички часто отказываются от материнского молока из-за дискомфорта во время кормления.
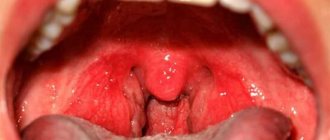
- Яркое покраснение (гиперемия) небных миндалин и увеличение их в размерах (гипертрофия).
- Образование островков серо-белых слизисто-гнойных пленок, которые выстилают миндалины.
- Сухость языка, покраснение или наличие белого налета.
- Увеличение близлежащих лимфатических узлов (подъязычные, подчелюстные).
- Выраженная общая слабость, капризность, нарушение сна.
Ребенок во время повышения температуры становится вялым, хочет спать. В тяжелых ситуациях на пике лихорадки могут возникать галлюцинации или судороги. Такое развитие событий требует госпитализации пациента.
Причины лакунарной ангины у детей
Лакунарная ангина, как и другие формы тонзиллитов, является следствием проникновения в лимфатическую ткань миндалин бактерий и вирусов. Наиболее частыми возбудителями (до 70-75%) являются стрептококки группы А. Вирусы, стафилококки, кишечные палочки вызывают болезнь намного реже. Это обусловлено специфической тропностью стрептококков – они легче проникают в клетки небных миндалин и задерживаются там.
После попадания возбудителей в лимфатическую ткань начинается их активное размножение. На фоне жизнедеятельности бактерий образуется очаг локального воспаления. Сосуды расширяются, миндалины увеличиваются, пациент сначала ощущает распирание в горле, которое быстро перерастает в боль.
В норме небные миндалины выполняют функцию первичного барьера между внешней средой и дыхательными путями, защищая от патогенных микроорганизмов. Однако при выраженной агрессивности бактерий или при сниженном иммунитете они становятся патологическим очагом, где оседает возбудитель.
Факторы, увеличивающие риск развития лакунарной ангины:
- Частые переохлаждения.
- Клинические состояния, характеризующиеся снижением иммунной защиты врожденного или приобретенного характера.
- Хронические заболевания в стадии обострения.
- Сахарный диабет, ожирение, гипотиреоз.
- Наличие вблизи от небных миндалин очага хронической инфекции (кариозные зубы, воспаленные околоносовые пазухи).
Причины
Лакунарная ангина вызывается бактериями (стафилококк, стрептококк) или вирусами, грибами и является инфекционным заболеванием. Такой вид ангины передаётся по воздуху от больного человека к здоровому. Развитие болезни также может продолжаться из-за:
- Переохлаждения организма.
- Аллергических реакций.
- Хронических заболеваний органов и систем.
- Переживания, стресс.
- Отсутствие нормального, полноценного сна.
- Ухудшение иммунитета.
- Плохое, некачественное питание.
- Заболевания лор-органов.
- Запущенные болезни зубов.
Мнение эксперта
Как ЛОР, должен отметить, что лакунарная ангина – довольно опасное заболевание в детской практике. На фоне выраженного интоксикационного синдрома состояние ребенка нередко стабилизировать сложно. Особую опасность представляют судороги на пике лихорадки. Дети в возрасте до 3 лет должны обязательно быть обследованы врачом при выявлении характерных симптомов заболевания. Эта группа пациентов склонна к резкому ухудшению самочувствия с развитием осложнений. Требуется незамедлительная медицинская помощь.
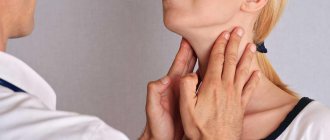
Диагностика лакунарной ангины у детей
Диагностика лакунарной ангины у детей проводится ЛОР-врачом. В 99% случаев отоларинголог выявляет заболевание еще на первичном приеме. Специалист собирает анамнез заболевания, оценивает общее состояние пациента, анализирует жалобы ребенка и родителей. Типичным является незначительное падение температуры тела после приема жаропонижающих на 3-4 часа. После этого лихорадка возвращается к прежним показателям.
Однако ключевым элементом диагностики лакунарной ангины является фарингоскопия. ЛОР-врач с помощью специального зеркала и источника света визуально оценивает состояние небных миндалин и всей полости ротоглотки. При обнаружении характерных белых наслоений диагноз лакунарной ангины не вызывает сомнений.
Для комплексной оценки состояния больного ребенка назначаются следующие диагностические процедуры:
- Общий и биохимический анализ крови. Эти исследования используются для оценки тяжести инфекционного воспаления.
- Посев смыва или мазка из небных миндалин на питательную среду. Процедура позволяет точно установить вид возбудителя заболевания и подобрать адекватное лечение.
- Полимеразная цепная реакция (ПЦР) – факультативный метод, позволяющий точно идентифицировать ДНК или РНК того или иного патогена даже при его минимальном количестве в организме.
При тяжелом состоянии ребенка и подозрении на наличие сопутствующей патологии пациента осматривают смежные специалисты (педиатр, кардиолог, окулист).
Диагностика
Дети с подозрением на острый тонзиллит нуждаются в консультации терапевта или детского отоларинголога. На этапе первичной диагностики врач изучает и анализирует жалобы, проводит визуальный осмотр слизистой оболочки горла, ощупывает регионарные лимфоузлы.
Характерные признаки тонзиллита обнаруживают при осмотре зева — отечные, красные миндалины и дужки, инфильтрацию, белый налет, иногда гной с неприятным запахом. Налет на гландах легко снимается шпателем, не оставляет кровоточащих следов.
Для выявления возбудителя и определения его чувствительности к антибактериальным препаратам выполняют посев мокроты на флору. Всем детям назначают клинический анализ крови для определения активности воспалительного процесса.
Справка!
Альтернатива бактериологического метода — экспресс-тест. Анализ характеризуется достоверным уровнем чувствительности и высокой скоростью выполнения, что позволяет поставить диагноз за 15‒20 минут, и незамедлительно начать лечение.
При необходимости назначают дополнительные инструментальные исследования: УЗИ почек, рентгенографию придаточных пазух носа, электрокардиографию сердца. Дифференциальную диагностику проводят с ОРЗ, острым фарингитом, дифтерией глотки.
Лечение лакунарной ангины у детей
Лакунарная ангина у детей, как и другие тонзиллиты, хорошо поддается консервативному лечению. Главное – вовремя обратиться к специалисту. В данном случае от времени начала терапии зависит очень многое. Хирургическое вмешательство применяется при развитии осложнений с образованием локальных гнойников.
Консервативное лечение
Лакунарная ангина – это болезнь, которая развивается на фоне активной жизнедеятельности патогенных микроорганизмов. Поэтому обязательным аспектом в консервативном лечении патологии остается максимально быстрое и полное уничтожение возбудителя. С этой целью ЛОР-врачи назначают следующие группы медикаментозных препаратов:
- Антибиотики. Эти препараты при лакунарной ангине назначаются всегда. Врач начинает со средств широкого спектра действия. В 90% случаев таким образом удается подавить патогенные микроорганизмы на раннем этапе начала лечения.
- Местные антисептики с обезболивающими препаратами в составе. Эти лекарства нужны для усиления эффективности антибиотиков и борьбы с болевым синдромом. После орошения горла ребенку становится легче кушать и пить жидкость.
- Жаропонижающие. В комплексе с антибиотиками нестероидные противовоспалительные препараты (НПВП) способствуют быстрому устранению очага воспаления в ротоглотке. Медикаментозная терапия проводится на фоне постельного режима, обильного теплого (не горячего) питья и употребления витаминов. Их стоит использовать для усиления иммунной защиты и ускорения выздоровления.
Хирургическое лечение
Хирургическое лечение при лакунарной ангине может потребоваться, когда при отсутствии своевременного обращения за помощью образуется паратонзиллярный абсцесс. ЛОР-врач иссекает гнойник, эвакуирует его содержимое и дренирует ткани. Параллельно назначаются препараты, ускоряющие заживление.
Лечение
После выявления возбудителя ангины, врач пропишет пациенту специальные препараты, которые помогут убить бактерию. Также пациенту будет необходим отдых и постельный режим. Чтобы снизить неприятные ощущения и избавиться от дискомфорта, врачи советуют принимать:
- Препараты, снижающие температуру тела и снимающие жар.
- Антигистаминные препараты.
- Витаминные комплексы для улучшения иммунитета.
- Лекарственные препараты для борьбы с вирусами.
- Иммуномодуляторы.
Также пациенту стоит пить тёплые напитки и жидкости, полоскать горло антисептическими средствами и проводить ингаляции при возможности. Часто больных отправляют на дальнейший курс лечения – физиотерапию. Он быстро даёт эффект и включает в себя десять лечебных процедур.
Вопросы
- Какой врач занимается лечением лакунарной ангины у детей?
Выявлением и лечением лакунарной ангины у детей занимается отоларинголог. - Как самостоятельно лечить лакунарную ангину у детей?
Самолечение и применение средств народной медицины в случаях лакунарной ангины ведет к ухудшению самочувствия ребенка. Болезнь отличается быстрым прогрессированием. Без приема антибактериальных средств и осмотра врача очень трудно что-то изменить. Особенно это касается детей в возрасте до 3 лет, когда общее состояние в худшую сторону может меняться на глазах. Поэтому предварительно всегда стоит консультироваться с ЛОРом. - Помогает ли закалывание от ангины?
Закалывание – комплекс мер, направленных на укрепление физического здоровья человека. У детей его проводить нужно с осторожностью. Известно, что закалывание усиливает эффективность иммунной защиты организма. Поэтому его относят к факторам, снижающим риск развития ангины. Однако при развитии заболевания закаливание противопоказано. - Можно ли мазать горло йодом при лакунарной ангине?
Традиционный спиртовой раствор йода не подходит для лечения тонзиллитов. Он раздражает слизистую оболочку ротоглотки и может даже стать причиной локального химического ожога. Лучше воспользоваться раствором Люголя или другими аналогами водных растворов йода. Такие средства являются хорошим дополнением к антибиотикотерапии при лакунарной ангине, но не могут обеспечить выздоровление (в комплексе требуется прием противомикробных препаратов).
Заразна ли и как передаётся
Т.к. лакунарный тонзиллит имеет инфекционную природу в 99% всех случаев (не считая уникальных аутоиммунных реакций), естественно, он заразен. Заразным человек становится ещё на стадии инкубационного периода (1-2 дня перед появлением первых симптомов) и остаётся таковым до полного выздоровления.
Способы заражения:
- воздушно-капельным — если достаточное время просто находиться рядом с больным;
- через общую посуду;
- через еду (поэтому нельзя что-то доедать или допивать за больным).
В особенности недопустимы контакты пациента с детьми и людьми, уже чем-то болеющими (тем же ОРЗ).
Источники
- Хронический тонзиллит: разные взгляды на старую проблему. / Г.Р. Каспранская, А. С. Лопатин. // Медицинский совет. — 2013. — № 5-6. — С. 69-71.
- Иммунологические аспекты хронического тонзиллита, ассоциированного с вирус Эбштейн-Барра-инфекцией / А.С. Красницкая, Н.А. Боровская. // Фундаментальные исследования. – 2012. — №4-2. – С. 299-305.
- Белов, В.А. Современные методы микробиологической диагностики при обострении хронических и острых формах тонзиллитов у детей. / В.А. Белов. // Вопросы современной педиатрии. — 2012. — Т. 11, № 2. — С. 128-131.