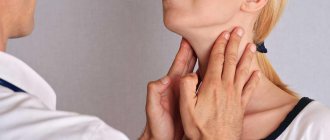
Причины возникновения болезни
Пародонтит считается полиэтиологическим заболеванием — он формируется в большинстве случаев при сочетании нескольких предрасполагающих факторов. Активацию воспалительного процесса провоцируют внешние и внутренние факторы, системные и локальные расстройства организма. Причины появления пародонтита разделяют на две большие группы: эндогенные и экзогенные.
Эндогенные причины пародонтита:
- заболевания пищеварительного тракта;
- некоторые типы авитаминозов, особенно недостаток аскорбиновой кислоты;
- эндокринопатии — сахарный диабет, гипотиреоз, тиреотоксикоз;
- сосудистые заболевания;
- бруксизм.
Некоторые исследователи описывают наследственную предрасположенность к пародонтиту, но пока она полностью не доказана.
Экзогенные причины заболевания пародонтитом:
- зубной налет и камень — обнаруживается примерно у 90% пациентов с пародонтитом;
- патогенные микроорганизмы;
- хронические травмы зубов, связанные с неправильным прикусом;
- ятрогения — последствия неправильного лечения зубов, например, несоблюдение техники протезирования;
- прикорневой кариес;
- рецессия десен;
- отсутствие нескольких зубов — формирование пародонтита в этом случае связано с нарушением распределения жевательной нагрузки.
Причины возникновения пародонтита в большинстве случаев действуют в комплексе: сочетание нескольких факторов приводит к нарушению микроциркуляции в области зубодесневого соединения. Затем присоединяется инфекция, усиливающая воспалительный процесс. Воздействие продуктов жизнедеятельности микроорганизмов на костную ткань сопровождается ее резорбцией (рассасыванием) что ведет к ослаблению фиксации зубов в челюсти. При отсутствии лечения симптомы пародонтита продолжают усиливаться и приводят в конечном итоге к адентии.
Лечение
План лечения составляет пародонтолог после осмотра, обследования. Он определяется стадией пародонтита, состоянием десен, костной ткани, зубов.
Профессиональная гигиена. На первом этапе с поверхности эмали снимают зубной камень, выполняют чистку пародонтальных карманов, выполняют санацию. Профессиональная гигиена выполняется, чтобы убрать очаг инфекции, остановить воспаление.
Медикаментозное лечение. Чтобы остановить воспаление, убрать кровоточивость, начать регенерацию десен, используются препараты местного действия. Врач назначает антисептики, возможно использование других лекарств, чтобы ускорить восстановление десен.
Физиотерапия. Физиотерапевтические процедуры используют после снятия воспаления, чтобы ускорить регенерацию десневой и костной ткани.
Хирургические процедуры. Проводятся при запущенном пародонтите, когда поражена костная ткань, а зубы стали подвижными. Это может быть кюретаж пародонтальных карманов, лоскутная пластика, костная пластика, наложение мембран для восстановления опорного аппарата, шинирование, другие процедуры.
Протезирование. Проводится, если пародонтоз уже привел к адентии. После медикаментозного лечения, когда воспаление снято и риска повторного инфицирования нет, выполняется протезирование для восстановления нормальной функциональности зубочелюстной системы. Без протезирования костная ткань не будет получать достаточную жевательную нагрузку, ее деструкция продолжится, что приведет к потере еще сохранившихся зубов.
Симптомы пародонтита
Пародонтит зуба — это такое заболевание, что несколько по разному проявляется при разных формах. Клиническая картина зависит от объема поражения и активности воспалительного процесса. Рассмотрим более подробно, что это такое — формы и стадии пародонтита зуба.
Генерализованный пародонтит
Это самая распространенная и неприятная разновидность пародонтита — патологический процесс затрагивает оба зубных ряда, воспаление носит генерализованный (распространенный) характер. На начальном этапе формирования пародонтита превалируют признаки распространенного гингивита:
- отечность и рыхлость десен;
- склонность слизистой к кровоточивости;
- боль при жевании пищи;
- зуд и жжение у основания некоторых зубов;
- неприятный запах (галитоз).
По мере развития воспалительного процесса отмечается гиперестезия зубов, происходит их расшатывание и смещение. В самых запущенных случаях пародонтита присоединяются признаки системной воспалительной реакции: повышается температура тела, нарастает общая слабость, увеличиваются локальные лимфоузлы. Специалисты клиники АкадемияDENT помогут Вам даже при самой тяжелой форме пародонтита, но чем раньше будет обращение, тем лучше результат.
Степень деструкции кости и выраженность зубодесневых карманов являются критериями классификации заболевания по степеням:
- I степень — пародонтальные карманы в глубину не превышают 3,5 мм, а резорбцией затронута альвеолярная кость на глубину не более 1/3 длины зубных корней.
- II степень — глубина карманов приближается к 5 мм, резорбция распространяется на глубину до половины длины корня зуба;
- III степень — глубина карманов значительно больше 5 мм, процесс резорбции затрагивает кость более чем на половину длины корней.
Данное разделение необходимо для определения тактики лечения — I-II степень может быть вылечена консервативными методами, а вот при III — без хирургического вмешательства не обойтись.
Локализованный пародонтит
Главное отличие этой формы заключается в объеме поражения — в процесс вовлечено всего несколько зубов. Обычно его возникновение связано с локальным воздействием патогенетических факторов:
- при отсутствии нескольких зубов, что ведет к неправильному распределению нагрузки при жевании;
- при травмах зубов, когда повреждается пародонт в месте воздействия удара;
- при неправильной гигиене зубов, когда определенные области зубного ряда чистятся недостаточно тщательно.
В целом симптомы локализованного пародонтита ничем не отличаются от симптомов генерализованного, но выраженность их обычно несколько меньше.
Острый пародонтит
Клинические проявления острого пародонтита ярко выражены — присутствуют как местные признаки воспаления, так и системные проявления. Пациентов беспокоит выраженная болезненность в деснах, усиливающаяся при жевании. Даже незначительное механическое воздействие на десны вызывает кровотечение. При осмотре рта видны опухшие, рыхлые десна с очагами кровоизлияний, на фоне длительно текущего процесса обнаруживаются шатающиеся зубы. У 30% пациентов с острой формой отмечается гноетечение из десневых карманов.
Острый пародонтит зуба это такое заболевание, что часто переходит в хроническую форму, если надлежащее лечение отсутствует. В клинике АкадемияDENT лечение впервые возникшего острого пародонтита проводится так тщательно, что рецидивов, а тем более хронизации процесса, не возникает.
Хроническая стадия
Без лечения происходит хронизация процесса. Хронический пародонтит зуба — заболевание, которое характеризуется менее агрессивным течением. Такая форма заболевания формируется чаще у людей с ослабленным иммунитетом на фоне какой-либо системного патологии, например, у пациентов с сахарным диабетом. Симптомы воспаления при этом выражены достаточно слабо, превалируют дегенеративно-дистрофические изменения.
При хроническом течении десны имеют бледный цвет, деструкция костной ткани происходит значительно медленнее, однако в исходе все равно происходит расшатывание зубов с выпадением. Типично чередование ремиссии с эпизодами обострения, при которых на первый план выходят симптомы острого периодонтита. Обострения отмечаются от 1 до 5 раз в год, в редких случаях ремиссии продолжается больше года.
Симптомы
Пародонтит протекает в несколько стадий, и на каждой из них симптоматика может быть разной.
Начальная. На этом этапе воспаление только начинается или пародонтит развивается на фоне острой формы гингивита. Симптомов почти нет: пациент не ощущает боль или дискомфорт, десны выглядят здоровыми, признаки воспаления отсутствуют. Пародонтит может проявляться только незначительной кровоточивостью десен после травм (при слишком активной чистке зубной щеткой, употреблении твердой пищи). Такая кровоточивость может казаться естественной, но если она возникает регулярно, это — повод для обращения к пародонтологу.
Развитие воспаления. Состояние десен ухудшается: слизистые теряют плотность, становятся рыхлыми. На этом этапе начинается рецессия: десневой край опускается, кажется, что коронки стали длиннее. Межзубные промежутки могут увеличиваться, коронки расходятся в разные стороны. Возможно появление неприятного запаха изо рта, который не исчезает даже после чистки зубной пастой. Кровоточивость десен усиливается: она появляется не только при чистке зубов, но и во время еды.
Острая. Из-за активного воспалительного процесса вместе с кровью при чистке зубов или приеме пищи начинает отделяться гной. Десневой край продолжает опускаться, оголяются шейки корней. Эмаль становится чувствительной, сильная болезненность возникает при контакте с температурными раздражителями, накусывании, употреблении сладких или кислых продуктов. Зубы постепенно расшатываются, их подвижность заметна и мешает есть твердые продукты. Десны становятся опухшими, отекшими. На этом этапе возможно повышение температуры тела, появление слабости, общее ухудшение самочувствия.
Диагностика
Наличие хотя бы одного из вышеперечисленных симптомов должно послужить поводом для обращения в клинику, где будет проведено более тщательное обследование. Врачам нашей клиники достаточно простого осмотра, чтобы поставить предварительный диагноз. Развернутая диагностика пародонтита включает ряд диагностических процедур, которые необходимы для уточнения степени заболевания и дифференциации с другими болезнями. Диагностические процедуры:
- Зондирование зубодесневых карманов.
- Ортопантомограмма — необходима для оценки степени деструкции челюстных костей.
- Вычисление пародонтальных индексов.
- Бакпосев или ПЦР отделяемого десневого кармана.
- Проба Шиллера-Писарева.
Для уточнения причины пародонтита могут понадобиться результаты других методов обследования: биохимического и общего анализов крови, исследование уровня глюкозы и другие. В качестве консультантов часто привлекаются гастроэнтерологи и эндокринологи, так как без адекватной терапии соматической патологии, лечение пародонтита весьма затруднительно.
Основные методы лечения пародонтита
Удаление зубного налета и камня. Вне зависимости от стадии воспаления лечение заболевания начинают с устранения зубных отложений. Чаще всего удаление зубного камня осуществляется при помощи ультразвуковой установки. Плотные, прикрепленные к зубу отложения стоматолог может удалять вручную при помощи специальных инструментов. Процедуру заканчивают обработкой десневого края антисептическим раствором.
Прием лекарств. Противовоспалительная терапия проводится после тщательного удаления зубных отложений перед всеми другими лечебными манипуляциями (чисткой зубодесневого кармана и др.). При легкой степени заболевания врач может назначить местные антисептики (в виде гелей, мазей, растворов для полоскания рта), в сложных случаях – противомикробные средства и гормональный препараты.
Хирургическое вмешательство. Если произошло значительное углубление зубодесневого кармана, помимо медикаментозной терапии проводят радикальные операции, очистку пародонтальных карманов с рассечением или без рассечения десны, гингивотомию (более сложную процедуру, включающую чистку пародонтального кармана, удаление некротически измененных тканей).
Санация и устранение ортодонтических проблем полости рта. Необходимым условием лечения пародонтита является своевременное протезирование пораженных кариесом зубов, исправление различных видов патологий прикуса.
Устранение дефектов пломбирования и протезирования. В ходе терапии заболевания производится удаление торчащих частей пломб из межзубных промежутков. Потребуется снятие коронок, глубоко продвинутых под десну (они могут способствовать углублению зубодесневого кармана), а также неправильно сконструированных протезов.
Наверх к содержанию
Пародонтит лечение
Тактика лечения пародонтита определяется причинами и глубиной поражения. В большинстве случаев можно ограничиться безоперационной техникой лечения. Задача стоматолога состоит в купировании воспалительного процесса, в очистке зубодесневых карманов от патологических отложений и предупреждении их дальнейшего углубления.
Удаление зубного налета проводится либо посредством кюретажа, либо ультразвуком. В нашей клинике используется только ультразвуковая чистка зубов, как наиболее эффективный и щадящий метод. После удаления налета пациенту прописывается антибактериальный гель, который накладывается на десны 2-3 раза в день. Перечисленные мероприятия эффективны при 1-2 степени пародонтита.
При 3 степени заболевания, когда глубина поддесневых карманов более 0,5 см, терапевтическое лечение не совсем эффективно — требуется хирургическое вмешательство, чтобы качественно очистить зубы и восстановить целостность десен. Операция проводится в 3 этапа:
- Вскрытие и дренирование глубоких зубодесневых карманов. Для этого выполняется надсечение десны в области поражения, из кармана вымывается все содержимое.
- Чистка зубов ультразвуком, когда удаляются все патологические отложения с зубной шейки и корней. При необходимости проводят выравнивание костной ткани (остеопластику), пораженной воспалительным процессом.
- Пластика десны. По возможности выполняется лоскутная операция, при которой из десны выкраивается небольшой лоскут, с помощью которого закрывается корень зуба. При дефиците ткани на десне выполняется пластика аутотрансплантатом — недостающая ткань берется с неба.
При выраженной деструкции кости, обусловленной агрессивным течением пародонтита, когда кость не может удерживать зуб, показана установка костного трансплантата. Изготавливается такой трансплантат из собственной кости пациента или же из биосовместимого искусственного материала.
В клинике АкадемияDENT активно применяется методика программируемой регенерации костной ткани. Внедрение в область поражения специального протеинсодержащего геля стимулирует размножение остеобластов, что сопровождается ростом костной ткани в нужном месте.
Конкретную тактику лечения пародонтита выбирает врач с учетом клинической картины заболевания. Не стоит забывать и физиотерапевтических методах лечения, которые применяются в восстановительном периоде:
- электрофорез с лекарственными препаратами;
- лазеротерапия;
- дарсонвализация;
- флюктуоризация.
При генерализованной форме средней и тяжелой степени тактика лечения дополнительно включает пришлифовывание зубных поверхностей, наложение лечебных повязок на зубы. При выраженной подвижности зубов проводится шинирование зубов, а при их утрате — протезирование.
Как лечить пародонтит правильно:
Лечение пародонтита будет зависеть в первую очередь – от степени тяжести воспалительного процесса у конкретного пациента. Чем значительней уровень потери костной ткани и степень подвижности зубов, чем больше у вас отсутствующих зубов – тем сложнее, длительнее и дороже будет лечение. Все начинается с консультации, причем вы должны идти не к обычному стоматологу-терапевту, а только к врачу-пародонтологу (это врач, специализирующийся на лечении воспаления десен).
Автор этой статьи более 10-ти лет проработал пародонтологом, и поэтому все наши рекомендации, которые вы увидите ниже – действительно работают (документы государственного образца о повышении квалификации по программе «Пародонтология» – можно посмотреть в разделе редакция).
Консультация врача-пародонтолога –
Первое, что нужно сделать – это составить план лечения. Сделать это не так просто, как может показаться на самом деле. Если заболевание имеет легкую степень тяжести, то может потребоваться консультация только врача-пародонтолога. Однако при подвижности и расхождении зубов, нарушениях прикуса, когда есть уже отсутствующие зубы или те, которые безусловно придется удалять – необходима совместная консультация со стоматологом-ортопедом (протезистом).
Рентген-диагностика – для полноценной консультации будет необходим рентгеновский панорамный снимок, позволяющий оценить уровень разрушения костной ткани, локализацию и глубину пародонтальных карманов. Снимок позволит поставить правильный диагноз, в котором будет фигурировать степень тяжести вашего заболевания. У пациента (чей панорамный снимок показан ниже) – диагноз будет выглядеть следующим образом: «Хронический генерализованный пародонтит тяжелой степени».
Обратите внимание на снимок. Можно заметить, что уровень костной ткани (выглядит на снимке как светлая мелко-петлистая ячеистая ткань) – снижен у некоторых зубов на 2/3 длины корня, а у небольшого количества зубов – только на 1/4. У пациента есть корни на удаление, а также требующий лечения кариес. Особенно заметно, что уровень кости максимально снижен именно у передних зубов верхней и нижней челюсти, что в том числе связано и с их жевательной перегрузкой (по причине отсутствия большого количества боковых зубов).
В похожих ситуациях, если принимается решение о сохранении передних зубов – необходимо как можно быстрее изготовить временный съемный протез. Он заместит отсутствующие зубы и снимет повышенную жевательную нагрузку с передних зубов.
Удаление над- и поддесневых зубных отложений –
Причина пародонтита – это мягкий микробный зубной налет, а также над- и поддесневые зубные отложения. Лечение не может быть эффективным без удаления причинного фактора, и поэтому основа лечения воспалительных заболеваний десен – это качественное удаление зубных отложений. Существуют 2 основные методики, которые могут быть использованы у пациентов с пародонтитом:
- ультразвуковая чистка зубов,
- система Vector.
Как проводится ультразвуковая чистка зубов (видео) –
Между ультразвуковыми скалерами и системой Vector – есть принципиальные отличия, но мы не хотим перегружать эту статью лишней информацией (поэтому подробнее о системе Вектор вы можете прочитать по ссылке выше). Единственное, что тут стоить добавить – на 1 этапе лечения в любом случае нужно применять только классическую ультразвуковую методику. А так сказать «полировку результата» – можно сделать примерно через 4-6 недель уже на аппарате Vector-Paro, но это будет стоить в 3-4 раза дороже обычной ультразвуковой чистки.
Важно: у пациентов с пародонтитом просто невозможно снять все зубные отложения – всего за 1 посещение, и обычно приходится назначать на прием пациентов несколько раз. Связано это с тем, что поиск и удаление поддесневых зубных отложений требует больших затрат времени. Кроме того, на второй прием пациент приходит уже с менее отечной и воспаленной десной, что приводит к уменьшению ее объема, а также в том числе – в небольшой степени и глубины пародонтальных карманов. Соответственно, благодаря этому мы и сможем во 2-ое посещение – заглянуть глубже и увидеть поддесневой зубной камень, который мы ранее не заметили и пропустили.
Кроме того, важно не только снять поддесневой зубной камень, но и по возможности отполировать обнаженную поверхность корней зубов в глубине пародонтальных карманов. Последнее делается аккуратными движениями насадки ультразвукового наконечника, используя специальные насадки на малой мощности. В противном случае – шершавая поверхность корня будет способствовать быстрому образованию новой порции поддесневого зубного камня. В общем, снятие зубных отложений при пародонтите – это непросто, небыстро, и требует терпения и усидчивости врача, ну и это по определению не может быть дешево. Дешево будет – только если снимать зубной камень «по-быстрому».
Противовоспалительная терапия при пародонтите –
Курс противовоспалительной терапии при пародонтите обычно длится 10 дней. Назначается он врачом-пародонтологом сразу после 1-го сеанса снятия зубных отложений. Курс будет обязательно включать в себя препараты для местного применения в полости рта – это антисептические полоскания и противовоспалительный гель для десен, которые пациент будет использовать дома. Кроме того, при наличии гнойного или серозно-гнойного отделяемого из пародонтальных карманов – внутрь назначаются антибиотики.
СХЕМА ПРОТИВОВОСПАЛИТЕЛЬНОЙ ТЕРАПИИ:
Назначается стоматологом, а провести такое противовоспалительное лечение пародонтита самостоятельно – совсем несложно. Стандартный курс лечения длится всего 10 дней. Обработка десен должна проводиться пациентом 2 раза в день – утром и вечером. Выглядит это следующим образом… Утром обработка проводится после завтрака и гигиены полости рта (важно – сначала завтрак, а только потом чистка зубов, а не наоборот). Аналогично и вечером – сначала ужин, потом чистка зубов, и только потом проводятся антисептические полоскания и аппликации на десну геля.
Так вот, после завтрака/ ужина и гигиены полости рта – вы должны сначала выполнить антисептическое полоскание полости рта 0,2% раствором хлоргексидина (ниже в статье мы расскажем – почему стандартный 0,05% раствор не слишком эффективен для этих целей). Для этого вы должны набрать в рот примерно 10 мл раствора, что составляет 1 средний глоток. И далее, ничего не сплевывая, вы должны прополоскать рот ровно в течение 1 минуты. Важно – после антисептического полоскания нельзя споласкивать рот водой.
Нанесение на десну геля – вторым этапом обработки является нанесение на десны противовоспалительного геля. За 10 лет работы пародонтологом я пробовал множество различных препаратов, но ответственно заявляю, что лучше всего работает гель Холисал. Важный момент – перед нанесением геля на десны желательно просушить их сухим марлевым тампоном (его можно сделать из бинта), т.к. любой гель лучше будет лучше фиксироваться именно на подсушенной слизистой оболочке.
Нанесение геля на десну проводится перед зеркалом, причем вы должны скалиться так, чтобы в процессе процедуры вы видели край десны и куда именно вы наносите гель. Гель нужно наносить пальцем – именно на ту часть десны, которая расположена вокруг шеек зубов (десневой край), причем это нужно делать не только с передней поверхности зубного ряда, но и со стороны неба/ языка. Теперь давайте рассмотрим – как именно нужно наносить гель на дену.
Если речь идет об обработки десны со стороны передней поверхности зубов, то ее лучше сделать двухэтапной. Сначала вы несколько раз выдавливаете немного геля на палец и втираете его в десневой край легкими массирующими движениями. Потом снова выдавливаете гель на палец, и далее наносите его на десневой край, уже не втирая. Что касается обработки десны со стороны языка/ неба, то ее можно сделать однократной – только втерев небольшие порции геля легкими массирующими движениями.
Важно: в процессе нанесения геля всегда будет выделяться слюна, и ее не нужно копить или сплевывать. Вы должны проглатывать ее – как вы обычно и делаете. Кроме того, после аппликации геля на десну желательно – ничего не пить в течение 30-60 минут, а также не стоит принимать пищу или полоскать рот в течение 2-3 часов. Вторая обработка за день – проводится уже вечером по аналогичной схеме (ужин → чистка зубов → антисептическое полоскание → аппликация геля). И так все 10 дней.
Важный вопрос по концентрации хлоргексидина –
Существуют клинические исследования (источник), которые показывают сравнительную эффективность разных видов антисептиков и их различных концентраций – при лечении хронического генерализованного пародонтита. Дело в том, что у большинства пациентов с пародонтитом – в пародонтальных карманах обитают уже не только патогенные бактерии, но и присутствует грибковая флора. Наличие грибковой флоры в пародонтальных карманах – имеет очень важное влияние на эффективность противовоспалительной терапии десен в целом.
Не смотря на то, что воспаление десен при пародонтите вызывается непосредственно патогенными бактериями – наличие грибковой флоры делает эти бактерии менее чувствительными к антисептикам и антибиотикам. Соответственно, это требует применения более высоких концентраций антисептиков и антибиотиков, которые при этом должны быть эффективны как против бактериальной микрофлоры, так и против грибковой. Этими свойствами обладают только 2 антисептика – либо 0,2% хлоргексидин, либо 0,1% гексетидин (0,1% раствор Гексорал).
Примеры отличных средств для полоскания рта –
Важно: чаще всего сопутствующая грибковая флора при пародонтите встречается у следующих категорий пациентов. Например, если воспаление десен носит у вас длительный хронический характер, либо вы курите, либо употребляете в пищу много углеводов, либо при наличии сопутствующего хронического тонзиллита, либо у вас есть заболевания ЖКТ, либо у вас в прошлом был хотя бы 1 случай развития кандидоза (молочницы) любой локализации.
Во всех этих случаях для полоскания рта при пародонтите не стоит использовать 0,05% хлоргексидин, а необходимо приобрести 0,2-0,25% раствор хлоргексидина (в таких концентрациях он имеет высокую эффективность в том числе и в отношении грибов рода Candida). Такие концентрации хлоргексидина содержат ополаскиватели – «Parodontax Extra», «Lacalut Activ» и «PresiDent Professional». Подробнее о выборе средств для лечения пародонтита – читайте в статьях по ссылкам ниже.
→ Лучшие средства для полоскания рта при пародонтите, → Рейтинг лучших гелей для десен.
Системная антибиотикотерапия –
Нельзя при пародонтите вот просто взять и начать пить любой антибиотик, т.к. нужно учитывать характер микрофлоры в пародонтальных карманах. Здесь есть 2 варианта: либо назначать антибиотик широкого спектра действия, либо сначала провести посев содержимого пародонтального кармана на микрофлору. Тем не менее, посев всегда рекомендуется делать пациентам с агрессивным течением пародонтита и вертикальным типом резорбции костной ткани. Подробнее о выборе антибиотиков и схемах их приема – читайте в статье:
→ Выбор антибиотиков при заболеваниях десен
Санация полости рта и депульпирование зубов –
Параллельно со снятием зубных отложений и противовоспалительной терапией необходимо начинать лечение кариозных зубов, удаление разрушенных зубов. На этом этом этапе может быть проведено временное шинирование подвижных зубов, а также восстановление отсутствующих зубов временным съемным протезом (чтобы срочно разгрузить подвижные зубы). Кроме того, очень важным моментом является необходимость депульпирования зубов.
Например, необходимо удалить нервы из зубов с глубокими пародонтальными карманами (имеющими глубину более 1/2 длины корня). Идеально, когда перед пломбированием корневых каналов в этих зубах проводится еще и методика «депофореза меди-кальция», но такую процедуру желательно делать только у тех зубов, которые имеют подвижность. Это позволяет дезинфицировать все микроскопические ответвления корневых каналов, заселенные патогенными бактериями. Сочетание «депульпирование + депофорез» – позволяет значительно уменьшить подвижность зубов (при условии, что будет нейтрализован и травматический прикус).
Все, о чем мы сказали выше – является только базовым лечением. В зависимости от конкретной клинической ситуации в полости рта – могут применяться и другие методы лечения пародонтита. Это может быть шинирование подвижных зубов стекловолокном, хирургические методики (кюретаж и лоскутные операции), изготовление временных и постоянных зубных протезов, а также проведение избирательного пришлифовывания зубов.
Шинирование при пародонтите –
Шинирование подвижных зубов обычно проводят при наличии их подвижности. Эта методика позволяет укрепить зубы, быстрее снизить воспаление, а также остановить прогрессирование разрушения костной ткани вокруг этих зубов. Шинирование может быть временным и постоянным, и проводиться при помощи стекловолокна или «спаянных» друг с другом искусственных коронок. На рис.12-14 вы можете увидеть начало процесса шинирования, и уложенную с язычной поверхности нижних зубов – стекловолоконную ленту (далее она еще будет покрываться световым композитом).
Об особенностях этого метода и его стоимости читайте в статье: → Шинирование подвижных зубов при пародонтите
Хирургическое лечение пародонтита –
Нужно сказать, что это один из самых важных методов, использующихся в комплексной терапии пародонтита, применение которого действительно может позволить остановить прогрессирование данного заболевания. Существует несколько методик хирургического лечения, к которым можно отнести – открытый кюретаж, а также лоскутные операции. Цель оперативного вмешательства – убрать из под десны все зубные отложения, вычистить все воспалительные грануляции (которые образуются на месте разрушенной костной ткани), и в конечном итоге – ликвидировать пародонтальные карманы.
Такие операции делают хирурги-стоматологи со специализацией по пародонтологии. Операции сложны, требуют усердия и мастерства от врача, поэтому хороших специалистов в этой области очень мало. На рис.15-16 вы можете увидеть фрагмент операции открытого кюретажа. Десна отслоена от зубов, немного обнажен край костной ткани, воспалительные грануляции уже вычищены, но при этом хорошо виден глубокий пародонтальный карман в области клыка (который на второй фотографии заполнен костно-пластическим материалом, что позволит частично восстановить уровень кости).
Подробнее об этом методе лечения читайте в нашей статье: → Проведение кюретажа при пародонтите
Протезирование при пародонтите –
Ортопедическое лечение пародонтита проводится у тех пациентов, у которых есть отсутствующие зубы, либо выбран метод шинирования подвижных зубов при помощи искусственных коронок. Этот этап лечения является по сути заключительным (не считая последующей периодической поддерживающей терапии), и от него во многом будет зависеть прогноз зубов. Цель ортопедического этапа лечения – восстановить жевательную эффективность зубных рядов, снизить жевательную нагрузку на ослабленные зубы, предотвратив этим смещение, выдвижение или веерообразное расхождение зубов.
Как мы уже сказали выше – протезирование может быть временным и постоянным. Временное протезирование съемным протезом необходимо, когда отсутствует большая группа зубов. Такой протез позволит снизить нагрузку на оставшиеся зубы, повысить эффективность противовоспалительной терапии, уменьшить подвижность зубов, а также остановить разрушение кости. Кроме того, если планируется кюретаж или лоскутная операция, то игнорирование необходимости временного протезирования в такой ситуации может привести – только к увеличению подвижности зубов, а также к стимулированию горизонтальной резорбции кости в зоне операции.
Осложнения пародонтита
Выраженное воспаление тканей пародонта чревато весьма неприятными последствиями и осложнениями. Скопление гноя в глубоком зубодесневом кармане часто приводит к формированию пародонтального абсцесса — закрытой полости, заполненной гнойным содержимым. Абсцессы склонны к самопроизвольному вскрытию: в таком случае высока вероятность формирования свища, через который постоянно будет вытекать гной.
Распространение инфекции на ткани зуба приводит к развитию пульпита, поражение мягких тканей агрессивной микрофлорой чревато флегмоной полости рта. При вовлечении в процесс костной ткани развивается весьма грозное осложнение — остеомиелит. У пациентов с иммунодефицитом возможна генерализация инфекционного процесса с развитием сепсиса. Любое из осложнений значительно отягощает лечение пародонтита и ухудшает прогноз.
Наиболее распространенным осложнением генерализованного пародонтита является вторичная адентия, то есть утрата одного или нескольких зубов. Рост и размножение бактерий в инфицированных пародонтальных карманах является весьма значимым фактором риска бактериального эндокардита и ревматоидного артрита.
Причины пародонтита
Образование зубного камня.
Главной причиной воспаления и дальнейшего появления зубодесневого кармана является скопление зубного налета, при затвердевании которого образуется зубной камень. При снижении продукции слюны нарушается процесс естественного очищения полости рта, что может увеличить образование зубного налета. В частности, продукцию слюны существенно уменьшает длительный прием противовоспалительных препаратов и антидепрессантов. Это затрудняет гигиену полости рта. В результате зубной камень образуется быстрее, что и становится причиной появления пародонтальных карманов и развития заболевания.
Дефицит витаминов и микроэлементов.
Еще одна причина заболевания – недостаток кальция, негативно сказывающийся на всей костной системе, включая зубочелюстную. Хронический пародонтит может развиться и в результате нехватки витамина С, приводящей к снижению прочности соединительной ткани.
Неправильное распределение нагрузки на зубы.
При постоянном употреблении чрезмерно мягкой пищи нужная нагрузка на зубы не обеспечивается, что снижает качество их самоочистки. Привычка жевать на одной стороне, в результате чего происходит неравномерное распределение функциональной нагрузки, также способствует развитию воспаления и углублению зубодесневого кармана.
Наверх к содержанию
Пародонтит и пародонтоз — отличия
Несмотря на схожесть клинической картины пародонтита и пародонтоза, эти заболевания имеют определенные отличия в этиологии и патогенезе. Главное отличие: пародонтит имеет воспалительную природу, а пародонтоз — первично-дистрофический характер. Пародонтит характеризуется ярким течением патологического процесса, а пародонтоз протекает медленнее и незаметнее.
В патогенезе пародонтоза ключевое значение имеет нарушение питания тканей пародонта и нарушение кровоснабжения тканей десны. При пародонтите же данные нарушения имеют вторичный характер и обусловлены инфекционным поражением.
При пародонтозе ведущий симптом — обнажение шеек зубов, при этому сами зубы сохраняют достаточную прочность фиксации, в отличие от пародонтита, при котором патологическая подвижность зубов весьма распространена.
При осмотре десен пациентов с пародонтозом обращает внимание их атрофичный вид — бледность слизистой, ее истонченность, часто сопровождающаяся ретракцией.
Отличия пародонтоза и пародонтита более наглядно отражены в таблице.
| Пародонтит | Пародонтоз | |
| Причины | Недостаточная гигиена рта, снижение иммунитета | Предположительно наследственный характер |
| Этиология | Инфекционная природа — проникновение бактерий в пародонтальные карманы | Дистрофический процесс, сопровождающийся медленным разрушением тканей пародонта |
| Характер течения | Агрессивный, часто рецидивирует | Вялотекущий процесс |
| Подвижность зубов | Появляется очень рано, при надлежащей терапии полностью устраняется | Возникает очень поздно, трудно поддается лечению |
| Объем поражения | Может быть затронут лишь один зуб, а может иметь генерализованный характер | Всегда поражены оба зубных ряда |
| Характер поражения десны | Глубокие зубодесневые карманы | Зубодесневые карманы могут отсутствовать, часто отмечается выраженная рецессия десны |
| Гингивит | Отмечается почти у 100% пациентов | Не выражен |
| Гиперчувствительность зубов | Обычно отмечается в периоды обострения | Присутствует всегда |
Стадии заболевания
Первая стадия.
Отсутствует подвижность зубов, а пародонтальный карман имеет относительно небольшую глубину (не более 3,5 мм). Пациент практически не испытывает болевых ощущений.
Вторая стадия.
Пародонтальные карманы углубляются до 5 мм. Зуб начинает реагировать на холодную и горячую пищу и питье. Постепенно карман углубляется, а зубы становятся подвижными, между ними образуются промежутки.
Третья стадия.
При тяжелой степени заболевания пародонтальный карман увеличивается в размерах. В некоторых случаях карман может иметь глубину более 6 мм. Слизистая оболочка полости рта начинает отекать. Затем происходит расшатывание и смещение зубов, возможны гнойные выделения из десен. Еще одним симптомом пародонтита является значительное ухудшение общего состояния больного.
Наверх к содержанию
Как спасти зубы при пародонтите
Главный способ спасения зубов от их выпадения — раннее начало лечения. Обычно уже через несколько дней лечения отмечается исчезновение патологической подвижности зубов. Огромное значение в предупреждении адентии принадлежит профилактическим мерам.
Профилактика пародонтита делится бывает нескольких видов:
- Неспецифическая — включает мероприятия, направленные на повышение общей резистентности организма и устранение предрасполагающих факторов. Сюда входят:
- отказ от курения;
- сбалансированная диета;
- адекватное лечение всех соматических заболеваний, особенно хронических (сахарного диабета, болезней желудка и кишечника);
- закаливание.
- Специфическая — подразумевает хороший уход за полостью рта. Сюда относятся:
- ежедневная гигиена рта;
- профессиональная чистка зубов;
- применение по показаниям паст, укрепляющих эмаль;
- применение дополнительных средств ухода — зубных нитей.
- Вторичная профилактика — комплекс мероприятий, задача которых состоит в предупреждении рецидивов пародонтита и его осложнений. Пациентам, уже столкнувшимся с этой патологией, следует каждые полгода консультироваться у врача, чтобы избежать рецидива. Сюда относится лечение всей патологии ротовой полости, включая протезирование зубов, так как адентия — весомый фактор риска пародонтита.
В целом, прогноз при данной патологии относительно благоприятный, но только при своевременном обращении к стоматологу.
В нашей клинике имеются все условия для проведения качественного лечения пародонтита. Новейшее оборудование и грамотные специалисты позволяют минимизировать число рецидивов и полностью исключают осложнения. Обращение в АкадемияDENT для удаления зубного камня гарантированно предупреждает возникновение пародонтита.
Профилактика пародонтита
Соблюдение гигиены полости рта.
Эффективная профилактика пародонтита в юношеском и взрослом возрасте – соблюдение гигиены полости рта. Чистить зубы следует 2 раза в день: утром и перед сном, но желательно – еще и после приема пищи. При этом необходимо аккуратно массировать десны. Дополнительно можно использовать средства для полоскания рта, зубные нити и т. д. Необходимо тщательно очищать коронки зубов. Для уничтожения болезнетворных микроорганизмов рекомендуется выбирать пасты, содержащие антибактериальные, противовоспалительные компоненты, а также пасты, действие которых направлено на устранение зубного налета.
Посещение стоматолога.
Чтобы предотвратить острый и хронический пародонтит, рекомендуется посещать стоматолога 1 раз в полгода. При необходимости врач проводит пломбирование зубов, снятие зубного налета и т. д. Восстановление утраченных зубов позволяет снять чрезмерную нагрузку с других зубов за счет ее равномерного распределения. Также врач следит за правильностью развития челюстей и зубов (прикуса, положения и пр.) и при необходимости – своевременно назначает соответствующую терапию.
Правильное питание.
Важным условием профилактики заболевания является характер потребляемой пищи. Она должна быть оптимально твердой, чтобы в процессе пережевывания снимался налет с зубов, а десны получали естественный массаж. Кроме того, в рацион питания следует включить свежие овощи и фрукты, богатые витаминами и полезными микроэлементами.
Наверх к содержанию
Пародонтит и периодонтит: это одно и то же или нет
Несмотря на схожее звучание, пародонтит и периодонтит – два совершенно разных заболевания. Они провоцируются разными факторами, отличаются симптоматикой, последствиями для организма, подходом к лечению.
Разобраться в природе этих заболеваний поможет понимание разницы между пародонтом и периодонтом.
- Пародонт – это комплекс мягких и твердых тканей, удерживающих зуб в альвеоле (зубной лунке). Он включает в себя десна, цемент зуба, периодонтальные связки, надкостницу, костную ткань альвеолярного отростка.
- Периодонт – прослойка из соединительной ткани, которая располагается между цементом зубного корня и костной прослойкой альвеолярного гребня.
То есть пародонт – это весь опорно-удерживающий аппарат зубов, в то время как периодонт является одной из его составляющих.
Диагностика пародонтита
Диагностика включает визуальный осмотр для определения наличия проблем и анализ жалоб для постановки предварительного диагноза. Затем пациент направляется на дополнительное обследование:
- ортопантомограмма — круговой снимок всей челюсти;
- рентгенограмма — рентген пародонтита на конкретном зубе с помощью прицельного снимка;
- пародонтограмма — измерение глубины пародонтальных карманов;
- анализ мочи и крови — определение инфекций и заболеваний в организме.
Симптомы заболевания схожи с признаками других стоматологических патологий, задача врача — поставить точный диагноз для эффективного лечения.
- При пародонтозе кровоточивость, отек десны и пародонтальные карманы отсутствуют, воспаления нет, поскольку основная причина — возрастные изменения, сахарный диабет и нарушения работы сердца. Подробнее о пародонтозе читайте в отдельной статье.
- При гингивите не наблюдаются пародонтальные карманы и подвижность зубов, нет оголения корней, а воспаление затрагивает только ткани десен. Узнайте о симптомах заболевания здесь.
- Стоматит сопровождается налетом на языке и язвочками на слизистой, кровоточивость и воспаление десен, подвижность зубов и оголение корней отсутствуют. О видах и признаках заболевания в отдельной статье.
Острый и хронический пародонтит: симптомы и лечение
Как уже было сказано, план лечения будет зависеть от тяжести воспаления и от того, насколько широко оно распространилось. Пародонтит, затрагивающий несколько зубов, является локализованным, пародонтит, затрагивающий большинство зубов (или все), носит генерализованный характер.
Острый пародонтит, имеющий ярко выраженные симптомы, возникает реже хронического и обычно поражает один-два зуба. Нередко он обусловлен травмой зуба или тканей пародонта, неправильной установкой коронки или пломбы. Данный вид заболевания часто протекает агрессивно, вызывая быстрое разрушение костных и мышечных тканей.
Если патология имеет хронический характер, то фазы обострения сменяются фазами ремиссии. При этом хронический пародонтит медленно и неуклонно прогрессирует от начальной стадии к тяжелой. Данная форма патологии может быть вызвана как местными факторами (например, травмой полости рта), так и общими.
Пародонтит зуба — что это такое?
Пародонтом называют целый комплекс тканей, отвечающих за удержание зуба: соединительные волокна, сосуды, периодонт, десна, каналы и челюстная кость. Пародонтит — это воспаление тканей десны, которое быстро захватывает и остальной комплекс. В результате нарушается зубодесневое соединение, и зуб выпадает. Пародонтит — очень распространенное заболевание, которому подвержено более 95% жителей планеты в разных стадиях: от зачаточной формы периодонтита до запущенной, не поддающейся лечению.
Считается, что чаще всего патология проявляется у мужчин и женщин в возрасте от 30 до 40 лет и у подростов 16—18 лет. Однако заболевание может поразить любого человека независимо от пола и возраста, если не следить за состоянием полости рта и откладывать визит к стоматологу. Пародонтит поддается лечению только на ранних стадиях, при переходе в хроническую форму с ним не справится ни одна, даже самая современная, стоматология, поскольку ткани претерпели необратимые изменения.
Серьезные показания к удалению зубов
В каждом отдельном случае принимает решение лечащий врач, который основывается на общей картине заболевания и анамнезе пациента, проведенных исследованиях, исходит из выбранной тактики и метода лечения. Так, например, при показаниях и готовности пациента к имплантации зубов, специалист, скорее всего, предложит сначала удалить все больные зубы. Новость о необходимости провести такую процедуру кажется многим пациентам пугающей (ведь по виду зубы кажутся нормальными). Но тут надо обратить внимание на несколько ключевых моментов.
При восстановлении подверженных пародонтиту зубов методом имплантации важно обратить внимание и на такой момент: предварительно нужно удалять разрушенные зубы на обеих челюстях. Если пациент планирует провести лечение, например, только на верхней челюсти, то при игнорировании проблем на нижней челюсти, будет нарушена функция и нормальная работа челюстного сустава, не получится исправить прикус, жевательная нагрузка изменится, соответственно, проблемы не решатся, лишь улучшится эстетика улыбки. Чтобы вас не разочаровал результат лечения, мы рекомендуем комплексные подходы, например, сверху можно провести имплантацию, а снизу при наличии проблем, временно установить съемные или условно-съемные протезы. Но если есть воспаление в полости рта, особенно прогрессирующее, его нужно устранять.
Больные зубы только внешне могут казаться здоровыми
Вы оцениваете их состояние по внешнему виду, врач же основывается на их функциональности и риске, который они представляют для соседних зубов, для организма в целом. Вы могли не заметить, что больные зубы стали подвижны, что они расшатываются, а пародонтит уже перешел в запущенную стадию, чреватую осложнениями, описанными выше. Врач же на основе осмотров, исследований и компьютерной томографии сможет поставить диагноз с максимальной точностью.
При наличии источника воспаления установка имплантов нецелесообразна
Ставить импланты в условиях наличия воспаления во рту – неоправданный риск для вашего здоровья и кошелька. Ведь воспалительный процесс с больных зубов в любой момент может перекинуться на импланты и привести к периимплантиту и их отторжению в самое ближайшее время, т.е. в реабилитационный период. Также опасность может подстерегать пациента и в долгосрочной перспективе, поскольку бактерии, находящиеся во рту и постоянно обостряющееся воспаление, спровоцируют атрофию костной ткани вокруг установленного искусственного корня, что вызовет оголение верхушки импланта и будет выглядеть крайне не эстетично. Как итог – вы рискуете потерять всю конструкцию на имплантах и будете нуждаться в повторном лечении.
Если же пациент пока по определенным причинам – состояние здоровья, моральная составляющая, финансовые возможности – не готов к имплантации, что при пародонтите (особенно на запущенных стадиях) является наиболее оптимальным и качественным решением проблемы, то врач может временно сохранить зубы и провести комплекс других лечебных мероприятий. Имплантация на фоне такого процесса – дело рискованное, поэтому лучше будет отдать предпочтение съемным конструкциям.
Какие могут быть осложнения, если пародонтит не лечить
При игнорировании первых симптомов заболевание будет только прогрессировать: кровоточивость, воспаление и отечность десен будут только нарастать. Со временем появится подвижность зубов. Если и на этой стадии не предпринять никаких мер, можно полностью лишиться зубов.
Стоит отметить, что избавиться от запущенного пародонтита невозможно – развитие процесса можно остановить на некоторое время, но нужно настроить себя на то, что бороться с проблемой придется всю оставшуюся жизнь. Поэтому в ряде ситуаций лучше удалить очаги воспаления – это зубы, и заменить их на имплантаты.