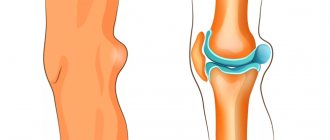
Фиброзно-кистозная мастопатия молочных желез – это состояние, которое характеризуется появлением уплотнений в груди. Мастопатия развивается более чем у 50 % женщин в возрасте от 18 до 55 лет.
Почему возникает эта проблема? Что делать, если у вас появилась мастопатия? Как ставят диагноз и лечат это заболевание?
Фиброзно-кистозная мастопатия: причины, симптомы, диагностика
Любые изменения в тканях молочной железы происходят под влиянием гормонов, вернее, при аномальном изменении гормонального фона. При длительном гормональном дисбалансе (например, избытке эстрогенов) развивается мастопатия.
Какие причины вызывают гормональные сбои?
- Гинекологические заболевания.
- Нарушения в работе щитовидной железы.
- Сахарный диабет.
- Нарушения жирового обмена (жировая ткань вырабатывает эстрогены).
- Заболевания печени.
- Частые стрессы.
- Наследственные заболевания эндокринной системы.
- Аборты.
- Отсутствие половой жизни.
- Вредные условия труда.
Симптомы мастопатии
Для мастопатии наиболее характерными жалобами являются:
- болезненность молочных желез,
- ощущение увеличения их объема,
- нагрубание и отек желез,
- наличие выделений из сосков молочных желез прозрачной или похожей на молозиво жидкости.
Боли могут иррадиировать в подмышечные области, плечо и лопатку. Наиболее частым является сочетание симптомов мастопатии и предменструального синдрома. Основными жалобами при этих состояниях являются: головная боль (нередко по типу мигрени), отеки лица и конечностей, тошнота, реже рвота, нарушение функции кишечника, метеоризм. При нейропсихической форме предменструального синдрома возможно присоединение таких жалоб, как раздражительность, депрессия, слабость, плаксивость и агрессивность. Сложности в определении причины болевого синдрома связаны с тем, что боли могут возникать не только при патологии молочной железы, но и при шейно-грудном остеохондрозе, радикулоневрите, межреберной невралгии и устраняются соответствующей терапией.
Диагностика заболевания
Для постановки диагноза проводят следующие процедуры (не все они обязательные):
- сбор анамнеза;
- пальпация молочных желез;
- маммография;
- УЗИ молочных желез;
- МРТ;
- обследование органов эндокринной системы;
- анализ крови.
При выявлении больших уплотнений в груди может быть дополнительно назначена биопсия молочных желез. В грудь вводят иглу и забирают микроскопический кусочек ткани на анализ. Это исследование позволяет оценить состояние клеток и определить, какой характер имеет опухоль – доброкачественный или злокачественный.
Общая информация
Формирование молочных желез начинается в перинатальном периоде, на 6 неделе от зачатия. От рождения и до пубертатного периода происходит удлинение протоков и увеличение в размере сосков. Когда начинается период полового созревания, протоки разветвляются, образуются железистые дольки, изменяется морфологическая структура органа. Межклеточный и междолевой сегмент состоят из соединительной ткани. Эти участки подвергаются изменениям гормонального фона.
Полное развитие молочных желез заканчивается после окончания пубертатного периода и второго триместра беременности. В период от окончания полового созревания до третьего триместра беременности эпителиальные ткани считаются незрелыми. Они не могут отвечать за прогестерон, что увеличивает риск развития рака молочных желез.
Циклические физиологические процессы в организме оказывают огромное влияние на изменения в соединительных тканях. Структура молочных желез постоянно меняется. Это не зависит от периода жизни и возраста. Зачастую диспластические процессы развиваются под влиянием таких факторов:
- восприимчивость к гормональному фону;
- гормоны, которые вырабатывает щитовидная железа;
- наличие половой жизни и удовлетворенность ею;
- эмоциональный фон.
Доброкачественные изменения в молочных железах называют мастопатией или фиброзно-кистозной болезнью. Анатомические признаки и клинические проявления этих изменений существенно отличаются. Возникает малигнизация, которая проявляется появлением патологически измененных тканей и клеток. Появляется риск перерождения клеток в злокачественные, поэтому специалисты рассматривают мастопатию в качестве предракового заболевания.
Разновидности и фазы мастопатии
Существует три формы мастопатии:
- Фиброзная форма – характеризуется образованием множественных небольших уплотнений по всей молочной железе. Данный вид мастопатии наименее опасен и имеет хорошие прогнозы в лечении.
- Кистозно-узловая форма означает, что в груди образовались кисты (узлы) значительных размеров, которые сдавливают сосуды, провоцируя отеки, нарушение кровообращения в тканях молочных желез и другие серьезные осложнения.
- Смешанная форма – это сочетание фиброзной и кистозно-узловой форм заболевания.
Также выделяют три клинические фазы мастопатии. Они отличаются по возрастному диапазону и тяжести заболевания:
- I фаза. Возраст от 20 до 30 лет. Менструальный цикл регулярный или слегка укороченный, за 5–7 дней до менструации ощущается болезненность молочных желез, уплотнение и повышение чувствительности.
- II фаза. Возраст от 30 до 40 лет. За 2-3 недели до менструации появляется боль и тяжесть в груди. Также в молочной железе нащупываются небольшие болезненные уплотненные участки.
- III фаза. Возраст после 40 лет. Боль в груди не слишком интенсивная, возникает периодически. Прощупываются кистозные образования диаметром до 3 см, из сосков выделяется коричнево-зеленый секрет.
Фиброзно-кистозная мастопатия опасна тем, что железистая ткань из-за гормональных сбоев может перерождаться в злокачественные новообразования.
Мастопатия — симптомы и лечение
Лечением мастопатии занимается врач-маммолог. В первую очередь, оно заключается в поиске и устранении причин мастопатии: нервных расстройств, дисфункции яичников, гинекологических заболеваний, болезней печени и др.
Основные задачи лечения мастопатии: снизить болевой синдром, уменьшить кисты и фиброзные ткани в молочной железе, провести профилактику рецидивов опухолей и онкопатологии, а также скорректировать гормональный статус (после обнаружения гормональных расстройств и консультации гинеколога-эндокринолога).
Если в организме пациентки протекают сопутствующие воспалительные заболевания женской половой сферы, эндокринные заболевания (гипотиреоз, узловой зоб, сахарный диабет и др.), то лечение требуется проводить совместно с гинекологом, эндокринологом и терапевтом.
Лечение мастопатии можно условно разделить на два основных вида — консервативное (медикаментозное) и оперативное (хирургическое) лечение. Чаще всего проводится консервативное лечение МФК. В том случае, если имеются кисты больших размеров и значительные уплотнения, не поддающиеся консервативному лечению или при безуспешности терапии, проводится хирургическое лечение.
Консервативное лечение
Обычная тактика ведения женщин, страдающих мастопатией, была разработана ещё в 60-70-е годы, поэтому на данный момент она не является достаточно эффективной. Внедрённые в практику новые лекарственные средства повысили эффективность лечения на начальной стадии. Однако эти препараты оказались малоэффективными для женщин с фиброкистозной мастопатией, в анамнезе которых были близкие родственницы (мама, бабушка, сестра, тётя), страдающие раком молочной железы.
При медикаментозном леченииприменяются следующие препараты:
- обезболивающие нестероидные препараты противовоспалительного действия — снимают болевые ощущения и способствуют восстановлению сна;
- витаминные комплексы — укрепляют иммунитет;
- гомеопатические средства — укрепляют защитные силы организма;
- антидепрессанты и снотворные препараты — необходимы при депрессии, раздражительности, бессоннице (симптомах, сопутствующих фиброзно-кистозной мастопатии);
- препараты йода — особенно важно применять их на начальной стадии лечения, так как они улучшают работу щитовидной железы, способствуют нормальному функционированию половой системы и регулированию менструального цикла;
- мочегонные средства[2] — устраняют отёки тканей молочной железы, улучшают отток крови через вены и её циркуляцию в тканях молочной железы. Эти препараты также уменьшают содержание в крови калия и магния, без которых нормальная работа сердечно-сосудистой и нервной систем затрудняется. Поэтому мочегонные средства принимают обычно вместе с препаратами, содержащими калий и магний.
Гормонотерапия
Данный метод лечения назначается в сложных случаях ФКМ. Нормализация гормонального балансанаправлена, в первую очередь, на устранение болей. Стабилизация состояния эндокринных желёз, желудочно-кишечного тракта помогает предотвратить появление новых образований, уменьшить размеры существующих, снизить или устранить болевые ощущения. Однако пролиферативные формы фиброаденоматоза и фиброзно-кистозные или фиброматозные мастопатии плохо поддаются данному способу лечения.
Применение гормональных препаратов назначается индивидуально и проводится под контролем лечащего врача. Лекарственные средства применяются в виде таблеток, инъекций или гелей, которые наносятся на молочную железу. Пациенткам репродуктивного возраста может быть назначен приём гормональных контрацептивов. Системная гормонотерапия должна проводиться высококвалифицированным специалистом, который сможет контролировать гормональный статус.
Гормональная терапия предполагает применение антиэстрогенов, оральных контрацептивов, гестагенов, андрогенов, ингибиторов секреции пролактина, аналогов освобождающего гормона гонадотропина (LHRH). Лечение аналогами
LHRH применимо к женщинам с мастодинией (болями в молочной железе) при отсутствии эффективного лечения другими гормонами. Действие гестагенов основано на антиэстрогенном аффекте на уровне ткани молочной железы и торможении гонадотропной функции гипофиза. Их применение в комплексной терапии мастопатии повысило терапевтический эффект до 80%.
Для лечения мастопатии у женщин до 35 лет применимы оральные монофазные комбинированные эстроген-гестагенные контрацептивы. Их контрацептивная надёжность практически близка к 100%. У большинства женщин на фоне применения данных препаратов отмечается значительное снижение болезненных ощущений и нагрубания молочных желёз, а также восстановление менструального цикла.
В настоящее время при лечении мастопатии применяется довольно эффективный препарат наружного применения. В его состав входит микронизированный прогестерон растительного происхождения, идентичный эндогенному. Препарат выпускают в виде геля. Его преимущество заключается именно в наружном применении — так основная масса прогестерона остается в тканях молочной железы, а в кровоток поступает не более 10% гормона. Благодаря такому воздействию побочные эффекты, которые возникали при приёме прогестерона внутрь, отсутствуют. В большинстве случаев рекомендовано непрерывное нанесение препарата по 2,5 г на каждую молочную железу или же его нанесение во второй фазе менструального цикла па протяжении 3-4 месяцев.
Негормональная терапия
Методами негормональной терапии являются: коррекция диеты, правильный подбор бюстгальтера, применение витаминов, мочегонных, нестероидных противовоспалительных средств, улучшающих кровообращение. Последние Нестероидные противовоспалительные препараты уже на протяжении долгого времени применяются в лечении диффузной мастопатии.
Индометацин и бруфен, применяемые во второй фазе менструального цикла в форме таблеток или в свечей, снижают боль, уменьшают отёк, способствуют рассасыванию уплотнений, улучшают результаты ультразвукового и рентгенологического исследований. Особенно показано применение этих препаратов при железистой форме мастопатии. Однако для большинства женщин может быть достаточно гомеопатии или фитотерапии.
Консервативное лечение мастопатии должно заключаться не только в длительном приёме седативных средств, но и витаминов А, В, С, Е, РР, Р, так как они благоприятно воздействуют на ткань молочной железы:
- витамин А уменьшает пролиферацию клеток;
- витамин Е усиливает действие прогестерона;
- витамин В снижает уровень пролактина;
- витамины Р и С улучшают микроциркуляцию и уменьшают локальный отёк молочной железы.
Так как мастопатия рассматривается в качестве предракового заболевания, требуется длительное применение натуральных антиоксидантов: витаминов С, Е, бета-каротина, фосфолипидов, селена, цинка.
Помимо витаминов и седативных средств пациентам показан приём адаптогенов, длительностью от четырёх месяцев и более. После четырёхмесячного курса применение препарата прекращается сроком на два месяца, а затем цикл лечения возобновляется также на четыре месяца. Всего должно проводиться не менее четырех циклов. Таким образом полный курс лечения может занять примерно два года.
Диета при мастопатии
При лечении мастопатии необходимо наладить работу пищеварительной системы.[1] Поэтому выздоровление можно ускорить при соблюдении специальной диеты. Для этого необходимо снизить калорийность питания за счёт отказа от углеводов. В первую очередь важно полностью избавиться от употребления легкоусвояемых углеводов (сахара, мёда, джема и мучных изделий) и увеличить долю потребляемых овощей, несладких ягод и фруктов.
При мастопатии, развившейся в результате проблем с щитовидной железой, необходимо ограничить употребление мясных блюд, так как белок стимулирует выделение гормонов щитовидной железы, от которых зависит уровень женского полового гормона — эстрогена.
Если мастопатия появилась на фоне гипертонической болезни, то необходимо ограничить употребление жиров, особенно сливочного масла и сала для снижения гормональной стимуляции груди.
Чтобы обеспечить организм необходимым количеством кальция, который регулирует функции гормональных желёз и оказывает противовоспалительное и противоотёчное действие, следует употреблять кефир, йогурт и творог. Помимо прочего, желательно включить в рацион морепродукты, которые содержат йод — рыбу, кальмары, креветки и морскую капусту. Этот микроэлемент в большом количестве также присутствует в грецких орехах и грибах.
Лечение народными средствами
Помимо общего курса лечения также можно принимать травяные отвары, которые способствуют улучшению сна и обезболиванию, обладающие мочегонным действием и содержащие полезные элементы.
Хирургическое лечение
Хирургическое удаление поражённых тканей назначается в следующих случаях:
- быстрый рост новообразования;
- злокачественное перерождение мастопатии, обнаруженное с помощью биопсии.
Во время операции осуществляется удаление отдельного сектора молочной железы, в котором обнаружены кисты и уплотнения (секторальная резекция). Операция длится 40 минут под общим наркозом.
После оперативного вмешательства назначается приём антибиотиков и витаминов. При необходимости проводится обезболивание, приём успокоительных препаратов. Может быть применена гормонотерапия для предотвращения рецидивов. При этом пациенткам необходимо заняться лечением основного заболевания, вызвавшего дисбаланс гормонов.
При кистах больших размеров возможно проведение лазерной коагуляции данных образований. Такая методика является довольно молодой и малораспространённой ввиду дорогостоящего оборудования. Для данной процедуры используется современный лазерный аппарат BioLitec, который позволяет без разрезов и наркоза выполнить коагуляцию кистозного образования. Также при данной процедуре отсутствует риск возникновения инфекции, нахождение в условиях стационарного отделения не требуется.
Тепловые процедуры, в том числе и физиотерапия, при лечении ФКМ не рекомендуются, так как они могут усилить воспалительные процессы.
Противопоказания к лечению
Гормональное лечение противопоказано при подозрении на злокачественную опухоль, при аллергии и индивидуальной непереносимости препаратов. Кроме того, каждое лекарство имеет свои противопоказания — например, гормональные контрацептивы противопоказаны при нарушении свёртываемости крови, заболеваниях печени и варикозном расширении вен. Поэтому если есть хронические заболевания, то о них важно рассказать врачу.
Операция показана при подозрении на злокачественную опухоль. В остальных случаях диффузная ФКМ лечится консервативно.
Фиброзно-кистозная мастопатия: лечение и профилактика
На ранней стадии заболевание не приносит женщине большого дискомфорта. Многие даже не обращаются к специалистам. Уплотнения могут рассасываться и сами собой вследствие естественных изменений гормонального фона. Но все-таки лучше не рисковать своим здоровьем и своим будущим: если вы обнаружили уплотнение в груди, которое не исчезло в течение цикла, то следует показаться врачу.
Для лечения мастопатии специалисты используют различные методы, в зависимости от формы и стадии заболевания. Лекарственная терапия может включать себя прием различных препаратов:
- гормональные средства,
- мочегонные и седативные препараты;
- противовоспалительные средства;
- средства, регулирующие разрастание тканей (например, индол-3-карбинол);
- антиоксиданты (например, ресвератрол, витамин Е, бета-каротин);
- гепатопротекторы;
- препараты йода.
Некоторые средства могут объединять сразу несколько составляющих терапии при мастопатии. Например, препарат Имастон содержит два активных компонента: индол-3-карбинол и ресвератрол в эффективных количествах. В комплексе они замедляют разрастание клеток, защищают ткань груди от вредного действия избытка эстрогенов и способствуют уничтожению клеток, которые делятся неправильно.
Какие формы может иметь фиброзно-кистозная болезнь?
Чаще всего мастопатия носит диффузный характер и проявляется:
- преобладанием железистого компонента (отек, разрастание железистой ткани) — самая благоприятная форма;
- преобладанием фиброзного компонента (отечность, увеличение междольковых соединительнотканных перегородок, давление их на окружающую ткань, сужение просвета протоков, вплоть до полного их заращения;
- преобладанием кистозного компонента (наличие одной или нескольких эластичных полостей, заполненных жидким содержимым, четко отграниченных от окружающих тканей железы);
- смешанной формой (увеличение числа железистых долек, разрастание соединительнотканных междолевых перегородок).
Менее благоприятной формой мастопатии является узловая. При этой форме, как правило, на фоне изменений, описанных выше, имеется наличие одного или нескольких узлов, чаще всего представляющих собой аденому или фиброаденому.
Фиброаденома — довольно частая доброкачественная опухоль молочных желез. Встречается в любом возрасте, но чаще в 20-40 лет. В некоторых случаях, особенно у подростков, фиброаденомы могут быстро расти и достигать значительных размеров (до 10-15 см). По данным разных авторов перерождение доброкачественной фиброаденомы в злокачественную опухоль молочной железы происходит в 1,5-2%.
Также узловая форма может быть представлена атипической гиперплазией ( разрастанием железистой ткани). Процент перерождения данного узлового образования увеличивается до 20%.
Также стоит напомнить о совершенно особенном проявлении мастопатии — кровянистые выделения из соска молочной железы. Как правило, причиной таких выделений является внутрипротоковое образование (папиллома), которая может изъязвляться и кровоточить. Такие симптомы должны стать серьезным поводом для беспокойства женщины и скорого обращения за медпомощью.
Можно ли самостоятельно отличить мастопатию от онкологии?
Точно поставить диагноз может только специалист. Но существуют опасные симптомы, которые косвенно указывают на онкологию молочной железы и требуют срочного обращения к врачу. К ним относятся:
- уплотнения в молочной в железе, плотно спаянные с окружающими тканями. Злокачественные образования отличаются от доброкачественных тем, что не сдвигаются при пальпации, не меняют свою консистенцию, форму;
- выделение крови из сосков;
- изменение внешнего вида груди: втягивание сосков, покраснение, посинение, гиперемия, шелушение, зуд, утолщение кожного покрова;
- сильное увеличение размера груди в течение короткого времени;
- уплотнения в подмышечных лимфатических узлах.
Колющие, давящие, стреляющие боли в молочной железе не относятся к признакам онкологии. Болевой синдром в молочной железе могут вызывать различные заболевания. Например, боль в левой груди колющего характера, которая отдает в лопатку, часто возникает при корешковом синдроме. Это неврологическое состояние, с которым нужно обратиться к врачу. Но бояться этих болей не нужно, к онкологии они не имеют никакого отношения.
Любая женщина ежегодно должна проходить УЗИ молочной железы или маммографию. Данный вид диагностики является скринингом рака молочной железы. Онкология — вялотекущее заболевание, которое может долгое время протекать бессимптомно. Например, злокачественная опухоль размером 2-3 мм не будет проявлять себя еще год-полтора. Успех лечения онкологии напрямую зависит от ее своевременной диагностики: чем раньше обнаружена патология, тем выше вероятность того, что человек выздоровеет!
Профилактика мастопатии
- здоровый образ жизни: отсутствие травм молочных желез, активный образ жизни, полноценное питание, сон и отдых, отсутствие стрессов;
- правильный бюстгальтер: неверный выбор формы и размера может вызвать излишнюю нагрузку на некоторые связки и мышцы и даже деформацию молочной железы. Особенно внимательно требуется подбирать бюстгальтер женщинам с большими молочными железами;
- своевременный осмотр молочных желез: профилактический самоосмотр хотя бы раз в месяц, а с возрастом более частое посещение маммолога;
Диагностика мастопатии
- Маммография – рентгенологический снимок молочных железв прямой и боковой проекциях. Это основной способ диагностики заболеваний молочных желез. Выполняется в первой фазе менструального цикла. При подозрении на рак, исследование не зависит от дня цикла. Каждой женщине от 35 до 40 лет рекомендуется пройти такое обследование. Женщины в возрасте от 40 до 50 лет должны делать маммографию каждый год или не реже одного раза в два года, женщины старше 50 лет – строго ежегодно.
- Дуктография – рентгенологическое исследование с введением контрастного вещества в млечные протоки. Подобное исследование проводят при кровянистых или серозных выделениях из соска.
- УЗИ – проводится также в первой фазе менструального цикла, кроме случаев подозреняи на рак.
- Пневмокистография – при наличии кист молочных желез. Кисту пунктируют и отсасывают содержимое. После этого полость кисты заполняют газом и делают снимки в прямой и боковой проекциях. Газ рассасывается через неделю-полторы. Часто после этой процедуры киста рассасывается.
- Цитологическое исследование молочной железы. Берут мазок выделений из соска.
- Пункция. Дает окончательный диагноз.
- Секторальная резекция молочной железы. Удаление участка с новообразованием. Применяется для установления более точного диагноза в сомнительных случаях, а также для лечения узловых доброкачественных образований.
- Дополнительные методы исследования: термография (регистрация температуры кожи на фотопленке), компьютерная томография и МРТ.
- Немаловажное место занимает и самообследование молочных желез.
Мастопатия молочной железы и беременность
Многие специалисты считают, что беременность и последующие роды могут предотвратить мастопатию и даже рак груди. Действительно, во многих случаях беременность и кормление грудью являются хорошим средством избавления от заболевания. Но часто этот диагноз сопровождается другими опасными нарушениями, от которых беременность и роды не избавят: заболевания щитовидной железы, печени, органов малого таза.
Во время беременности происходит гормональная перестройка, которая вызывает обновление эпителиальных клеток и способствует выработке антител, защищающих от раковых клеток.
Нельзя не отметить важность кормления грудью после родов. Риск развития мастопатии возрастает, если оно прекращается ранее 3-х месяцев после родов.
Помните, что беременность не является панацеей, и при любых болезненных ощущениях в молочных железах необходимо обратиться к врачу!
Причины мастопатии
Мастопатия – это фиброзно-кистозное заболевание, которое сопровождается изменениями тканей. Оно возникает в результате нарушения нормального соотношения гормонов.
Причиной начала болезни является нейрогуморальный фактор. «Нейро» означает, что в качестве спускового механизма заболевания срабатывают нарушения психоэмоционального состояния: неврозы, психозы. «Гуморальный» показывает, что глубинные причины кроются в работе биологически активных веществ (в данном случае, гормонов).
Лечение мастопатии
Единственная форма мастопатии, которая является опасной и требует лечения, вплоть до хирургического — узловая форма пролиферативной мастопатии. В остальных случаях мастопатия не представляет угрозу для женщины и не нуждается в лечении. Терапия должна быть направлена не на мастопатию, а на источник заболевания. Например, если причиной мастопатии стал эндометриоз, то устранять нужно именного его. Если эндометриоз перейдет в хроническую форму, то справиться с ним будет гораздо сложнее.
Все, что требуется от женщины с кистозно-фиброзной мастопатией — это прохождение раз в год обследования молочной железы. Женщины до 40 лет ежегодно проходят УЗИ молочной железы, женщины более старшего возраста — маммографию. Мастопатия никак не влияет на качество жизни: с ней можно заниматься спортом, путешествовать, планировать беременность, рожать детей.
Для снятия неприятных симптомов, которые возникают перед менструациями, можно применять любые обезболивающие средства. Например, отечность молочной железы хорошо устраняет зеленый чай, который выводит лишнюю жидкость из организма.
Виды мастопатии
- узловая – в молочной железе обнаружены единичные уплотнения;
- диффузная – в молочных железах образовывается множество изменений – уплотнений;
- фиброзно-кистозная – разновидность диффузной – сопровождается наличием кист, фиброаденом, внутрипротоковых папиллом молочной железы.
Проводя консультацию с пациентками, специалисты сети клиник НИАРМЕДИК рассказывают о самых распространенных факторах риска развития мастопатии:
- прерывание беременности;
- инфекционные заболевания;
- эмоциональные перегрузки;
- отсутствие грудного вскармливания;
- инсоляция;
- курение и злоупотребление алкоголем.
Опасна не сама мастопатия, а сопутствующий ей риск развития тяжелых осложнений и развития опухолей.
Дальнейшая тактика
В связи с тем, что на фоне фиброзно-кистозной мастопатии рак развивается чаще, то пациенткам с этой патологией следует регулярно посещать врача-маммолога, даже при отсутствии жалоб. Профилактические осмотры и инструментальные обследования позволят контролировать течение заболевания.
До сих пор отсутствует единая тактика терапии мастопатии. Она может быть консервативной (в том числе и гормональной) и хирургической. Консервативное лечение направлено на устранение симптомов заболевания и может быть представлено обезболивающей, противовоспалительной и иммуномодулирующей терапией.
Вопрос о назначении гормональной терапии решается индивидуально. Обычно назначаются гестагены. Они не оказывают негативного влияния на нормальную ткань молочной железы, но обладают лечебным эффектом при пролиферативных процессах. Для исключения циклических колебаний гормонального статуса могут назначаться комбинированные оральные контрацептивы. [1] (стр. 23-24)
К хирургическим вмешательствам прибегают при кистах и узловых формах болезни, сопровождающихся пролиферацией. Большие кисты (более 0.5 см в диаметре) являются показанием к операции, даже без признаков разрастания эпителия. В настоящее время все хирургические вмешательства при мастопатии носят малоинвазивный характер. При этом лечебный результат остается прежним, а косметический эффект возрастает. Кроме того, сокращается период реабилитации пациентки. [4] (стр. 163-164)
Литература:
- Лечение фиброзно-кистозной мастопатии. Р. А. Манушарова, Э. И. Черкезова. Медицинский совет 34-2008, стр. 20-26.
- Мастопатия. В. П. Летягин. Регулярные выпуски «РМЖ» № 11, 2000 стр. 468.
- Фиброзно-кистозная болезнь и риск рака молочной железы (обзор литературы). В. Г. Беспалов, М. Л. Травина. Опухоли женской репродуктивной системы № 4, 2005, стр. 58-70.
- Хирургическое лечение фиброзно-кистозной мастопатии: современные тенденции МП. Староконь, Р. М. Шабаев. Вестник медицинского института «РЕАВИЗ», № 4, 2022 г. стр. 157-169.
ФОТОГРАФИИ: unsplash.com
Мы хотим стать ещё ближе к вам и будем благодарны за вашу открытость. Чтобы наши материалы были максимально полезны и интересны вам, пожалуйста, ответьте на несколько вопросов в форме по ссылке.
Поделиться
Гиперэстрогения
Гиперэстрогения влияет на пролиферацию клеток протоков молочной железы. При этом увеличивается размер и количество клеток, следовательно, появляются отеки и разрастание соединительной ткани долек. В конечном итоге происходит обструкция (перекрытие) протоков и расширение альвеол. При расширении, альвеолы превращаются в кистозные полости.
Избыточный вес – один из признаков повышенного уровня эстрогенов
Причины фиброзно-кистозной мастопатии у женщин, связанные с повышенным уровнем эстрогена:
- нарушение репродуктивной функции;
- гинекологические болезни, опухоли и воспалительные патологии яичников;
- сексуальные расстройства;
- психологические факторы;
- избыточная секреция либеринов;
- метаболические нарушения;
- гормональный дисбаланс, увеличение выработки гормонов гипофизом;
- сбои в работе надпочечников;
- некоторые патологии печени и желчевыводящих путей;
- употребление алкоголя и табакокурение;
- избыточный вес;
- наследственность.
Разновидности мастопатии
Выделяют 3 основных вида заболевания:
- Фиброзно-кистозная – появляется в период полового созревания. Отвердевших областей может быт одна или несколько, до 12 единиц.
- Очаговая – появляется сравнительно мягкое, эластичное новообразование, в критические дни оно затвердевает и болит. При этом содержит много жидкости, поэтому сложно определяется прощупыванием.
- Диффузная – практически не дает неприятных симптомов, нередко переходит в область подмышки, сосков (из них появляются выделения с гноем). Обычно обнаруживается случайно, в домашних условиях или на осмотре у врача.
Диагностика: к какому врачу обращаться
Для проведения диагностики необходимо попасть на прием к врачу-маммологу. Специалист проводит визуальный осмотр, анализирует жалобы пациентки. В первую очередь проводится пальпация. Пациентка встает, поднимает руки, затем ложится на кушетку и делает то же самое. Врач определяет не только внешний вид, но и наличие признаков асимметричности, увеличения одной железы относительно другой
Чтобы поставить точный диагноз, необходимо пройти одну или несколько диагностических процедур:
- УЗИ-обследование;
- КТ;
- маммография (не проводится в возрасте младше 35 лет, беременных и кормящих женщин);
- пневмокистография;
- проверка гормонального статуса;
- проведение биопсии (забор биологического материала) молочных желез.