- Описание патологии
- Классификация и виды
- Причины
- Симптомы
- Осложнения
- Диагностика
- Лечение
- Профилактика
Поджелудочная железа расположена позади желудка, ее проток открывается в 12-перстную кишку. Панкреатит – заболевание, вызванное воспалительным процессом в тканях этого органа.
История болезни
Изучению панкреатита посвящен отдельный раздел гастроэнтерологии — панкреатология. Первое упоминание о поджелудочной железе содержится в трудах Аристотеля, но подробному изучению патологических процессов, связанных с данным органом, в те времена не проводилось. Изучение физиологии этого участка пищеварительной системы затруднено его специфическим местом расположения в организме. Существенный прогресс в исследованиях произошел на рубеже девятнадцатого и двадцатого столетия.
Первые полноценные исследования провели:
- R.Friz (1889 год);
- H.Chairi (1886 год);
- И.Л. Долинский (1894 год).
Ежегодно процент заболеваемости хроническим панкреатитом увеличивается. В группу риска стали входить мужчины 40-55 лет и дети 10-14 лет. Исследования поджелудочной железы и патологий, связанных с ее развитием продолжаются. Специалисты изобретают не только новые методы исследования пациентов, но и варианты лечения воспалительного процесса.
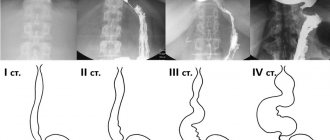
Виды хронического панкреатита
По происхождению хронический панкреатит может быть первичным или вторичным. В первом случае заболевание развивается на фоне поражения железы конкретным фактором (алкоголь, токсины). Во втором — болезнь является осложнением других патологических процессов (например, нарушения в работе органов пищеварения). По тяжести течения ХП может иметь легкую, среднюю или тяжелую степень. Хронический панкреатит всегда развивается с периодами ремиссии и обострения.
Особенности ХП разных форм:
Болезнь представляет собой серьезную проблему, поэтому малейшее подозрение на панкреатит должно послужить поводом обращения к врачу.
- при легком течении обострения проявляются один или два раза в год (нарушение внешнесекреторной функции желез отсутствуют, болевые ощущения легко купируются спазмолитиками и анальгетиками, другие признаки ХП не проявляются);
- при средней степени тяжести обострения учащаются до трех или четырех раз в год (внешнесекреторная функция железы нарушается, болевая симптоматика более выражена, у пациента могут наблюдаться снижение аппетита, потеря массы тела, анализы подтверждают воспалительный процесс);
- при тяжелом течении обострения проявляются в среднем пять или шесть раз в год (болевой синдром ярко выражен, трудно поддается купированию, масса тела снижается до критичных показателей, диарея становится регулярной, клиническая картина состояния здоровья пациента дополняется большинством симптомов, характерных для ХП).
Классификация
Дополнительная классификация ХП осуществляется по морфологической и клинической картине, а также по клиническим проявлениям. Определение конкретного вида хронического панкреатита необходимо для назначения максимально эффективного лечения и составления прогнозов для пациента.
Самостоятельно диагностировать форму заболевания затруднительно из-за ряда схожих симптомов.
Классификация:
- по морфологической картине (обструктивный, фиброзно-склеротический, воспалительный, кальцифицирующий);
- по клиническим проявлениям (латентный, смешанный, рецидивирующий, постоянный, псевдотуморозный);
- по функциональной картине (гипоферментный, гиперферментный);
- по характеру функциональных отклонений (обтурационный, гипосекреторный, гиперсекреторный, дуктулярный);
- в отдельную категорию входит панкреатический сахарный диабет (гипоинсулинизм, гиперинсулинизм).
1) Здоровая поджелудочная железа. 2) Воспаление поджелудочной железы.
Причины
Заболевание возникает под действием таких факторов:
- в 60% случаев причина панкреатита – употребление алкоголя; однако заболевание развивается лишь у 5 – 7% пьющих людей, что обусловлено генетической предрасположенностью к нему;
- желчнокаменная болезнь, хронический холецистит и другие состояния, сопровождающиеся застоем желчи;
- рубцовая деформация 12-перстной кишки, опухоль Фатерова соска, то есть механические препятствия для выхода панкреатического сока в кишечник;
- муковисцидоз – генетическое заболевание с нарушением секреторной активности желез, сопровождается поражением органов дыхания;
- нарушения липидного обмена, проявляющиеся повторными эпизодами острого воспаления;
- аутоиммунные заболевания (первичное поражение поджелудочной железы, синдром Шегрена, первичный билиарный цирроз, склерозирующий холангит);
- некоторые лекарства – азатиоприн, фуросемид, тетрациклины, препараты эстрогенов, преднизолон, метронидазол и другие.
Панкреатит у детей часто связан с патологией строения желчевыводящих путей и поджелудочной железы, как врожденной, так и приобретенной (описторхоз). Нередко причиной болезни у ребенка становится тупая травма живота. Определенную роль играют инфекции – герпес, мононуклеоз, паротит, сальмонеллез.
Причины возникновения заболевания
ХП относится к числу распространенных последствий желчнокаменной болезни и чрезмерного употребления алкогольных напитков. Данные факторы за короткий промежуток времени способны нарушить работу органов пищеварения (особенно при отсутствии своевременного лечения).
При желчнокаменной болезни инфекция попадает в ткани железы по лимфатической системе, с желчью или по желчевыводящим протокам. Алкоголь обладает высокой степенью токсичности для паренхимы поджелудочной железы.
Другие причины ХП:
- муковисцидоз;
- генетическая предрасположенность;
- язвенная болезнь и ее осложнения;
- аутоиммунные нарушения;
- повышенный уровень ионов кальция в крови;
- бесконтрольный прием лекарственных препаратов;
- последствия глистного поражения пищеварительной системы;
- осложнения атеросклеротических болезней;
- интоксикация вредными веществами (аммиак, мышьяк);
- осложнения панкреатита невыясненной этиологии.
Описание патологии
Поджелудочная железа выполняет две основные функции:
- выработка пищеварительных ферментов, которые по протокам попадают в 12-перстную кишку, где активируются и участвуют в расщеплении белков и жиров;
- секреция гормонов – инсулина и глюкагона, которые выделяются в кровь и регулируют уровень глюкозы.
Если проходимость протоков по какой-либо причине нарушается, давление панкреатического сока в них повышается. Происходит повреждение клеток железы. При остром панкреатите запускается механизм «самопереваривания» тканей. Результатом хронически текущего воспаления становится постоянный дефицит пищеварительных ферментов, замещение железистых клеток соединительной тканью, с последующим ослаблением не только внешнесекреторной функции, но и выработки гормонов.
Симптомы
Первые изменения в функциональном состоянии поджелудочной железы развиваются бессимптомно. Нарушения в работе пищеварительной системы носят незначительный и слабо выраженный характер (легкие болевые ощущения, которые быстро купируются самостоятельно, изменение консистенции стула).
С момента первого обострения воспалительного процесса симптоматика усиливается и сопровождается болевыми приступами. Боль может иметь постоянный или периодический характер.
Симптомы ХП:
Признаки обострения хронического панкреатита.приступообразная боль;- опоясывающая боль;
- боль в левом подреберье;
- постоянные болевые ощущения в эпигастральной зоне;
- болезненность при пальпации живота;
- чередование диареи с запорами;
- частая и изнуряющая рвота;
- регулярное ощущение тошноты;
- желтушность склер;
- бледность кожных покровов.
Диагностирование
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов.Этот вид заболевания достаточно тяжело поддается диагностике. Для того, чтобы обнаружить реактивный панкреатит проводится комплекс процедур и собираются некоторые анализы, а именно:
- Общий анализ мочи;
- Рентген брюшной полости;
- УЗИ брюшной полости (он покажет все процессы , которые происходят в брюховине);
- МРТ;
- Анализ крови;
- Гастроскопия (покажет все имеющиеся воспаления и степень их выраженности).
С помощью этих анализов врач сможет полностью ознакомиться с имеющейся патологией.
Диагностическое обследование
Диагностикой хронического панкреатита занимается врач гастроэнтеролог. После первичного осмотра пациенту назначаются лабораторные и инструментальные методы обследования. Отклонения в показателях анализов укажут на наличие воспалительного процесса. Инструментальные техники позволят изучить общее состояние поджелудочной железы и системы пищеварения в целом.
В некоторых случаях пациентам рекомендуется дополнительное обследование у профильных специалистов.
Лабораторная диагностика
Целью проведения лабораторной диагностики является определение общего состояния здоровья пациента и выявление воспалительного процесса. На прогрессирование ХП указывают повышение активности амилазы и липазы, трипсина, эластазы и избыток жиров. Некоторые показатели позволяют определить ерментную недостаточность поджелудочной железы до проведения инструментального обследования.
Лабораторные способы диагностики:
- общий анализ крови и мочи;
- биохимия крови;
- копрограмма;
- исследование каловых масс;
- радиоиммунный анализ.
Инструментальная диагностика
Инструментальная диагностика позволяет с точностью определить характер воспалительного процесса, степень его распространения и составить клиническую картину заболевания. В некоторых случаях для подтверждения диагноза проводится несколько процедур (УЗИ, КТ). Если процесс выявления патологии затруднен дополнительными факторами, то перечень необходимых процедур расширяется.
Инструментальная диагностика:
- УЗИ органов брюшной полости;
- эндоскопическая ультрасонография;
- КТ или МРТ поджелудочной железы;
- рентгенологическое исследование;
- тесты со стимуляторами секреции или активности ферментов;
- ретроградная панкреатохолангиография.
Дифференциальная диагностика
По симптоматике хронический панкреатит может напоминать другие патологии. Дифференциальная диагностика воспалительного процесса должна быть проведена с прободной язвой, кишечной непроходимостью, острым аппендицитом и холециститом, а также тромбозом вен кишечника. В некоторых случаях проявления ХП напоминают инфаркт миокарда. Данную патологию также следует исключить при обследовании пациента.
Симптоматика
Клиническая картина проявляется в течение 2-3 часов после воздействия провоцирующего фактора. К симптомам этого заболевания относятся такие проявления, как:
- Боль, которая усиливается при приеме пищи. Но она не настолько сильная, как при иных заболеваниях поджелудочной;
- Боль может сопровождаться рвотой. В рвотных массах можно заметить примеси желчи или же слизи. Она в основном локализуется в верхней части живота с переходом в подреберье.
- У человека отмечаются признаки интоксикации, падает давление, а также повышается температура тела.
- У детей примерна та же симптоматика. Но кроме описанных симптомов у малыша также может отмечаться и расстройство стула. Кал у малыша становится желтым, появляется слизь. Иногда у него запор. Кроме того, его моча становится темной, а кожа приобретает желтоватый оттенок. Грудной ребенок может резко начать плакать.
Осложнение заболевания
Осложнения ХП разделяются на ранние и системные. Панкреатит провоцирует нарушение оттока желчи, результатом чего может быть обтурационная желтуха. Даже на ранних стадиях развития воспалительный процесс способен стать причиной внутренних кровотечений, инфекционных осложнений, абсцессов, поражения желчных путей или флегмоны забрюшинной клетчатки. Данные состояния опасны для жизни и при отсутствии адекватной терапии создают угрозу для жизни.
Прогрессирование болезни
ХП относится к прогрессирующим заболеваниям. Воспалительный процесс нарушает внутрисекреторные и внешнесекреторные функции поджелудочной железы. Течение болезни имеет длительный рецидивирующий характер. В тяжелых случаях происходит изменение клеточной структуры железы и развивается ее функциональная недостаточность.
Не рекомендуется заниматься самолечением, поскольку, чем раньше вы посетите специалиста, тем раньше может быть выявлена серьезная проблема с поджелудочной железой.Системные осложнения:
- энцефалопатия;
- функциональная недостаточность легких, печени и почек;
- сахарный диабет;
- злокачественные образования;
- пищеводные кровотечения;
- критичное снижение массы тела;
- летальный исход.
Осложнения
Панкреатит может сопровождаться такими осложнениями:
- застой желчи с появлением болей в правом подреберье, тошноты, горечи во рту, образованием желчных камней;
- инфекционные заболевания – гнойное воспаление желчных протоков, перитонит, сепсис;
- образование крупных полостей в ткани поджелудочной железы;
- кровотечение, вызванное повреждением пищевода, язвой желудка или 12-перстной кишки;
- тромбоз вен печени и селезенки;
- плеврит – скопление жидкости в полости вокруг легких, асцит – выпот в брюшной полости;
- сдавление или сужение просвета 12-перстной кишки, ухудшение ее проходимости;
- гипогликемический криз – состояние, вызванное недостатком глюкагона, проявляющееся резкой слабостью, мышечной дрожью, потливостью, сердцебиением, нарушением сознания;
- рак поджелудочной железы.
Лечение
Целью терапии хронического панкреатита является купирование болевой симптоматики, максимальное продление периода ремиссии, а также улучшение функциональных показателей поджелудочной железы. При отсутствии эффективности консервативного и медикаментозного лечения единственным способом облегчения состояния пациента может стать хирургическое вмешательство. Масштаб операции зависит от стадии развития воспалительного процесса и степени поражения пищеварительной системы.
Схема лечения
Схема лечения хронического панкреатита составляется индивидуально. Обязательными этапами терапии являются прием медикаментов и диетотерапия. Если лечение происходит с использованием хирургических методик, то от правильно проведенной реабилитации будет зависеть тенденция к выздоровлению пациента.
Восстановительная терапия по степени важности не уступает основным медицинским способам.
Примерная схема лечения:
- диетотерапия (стол №5б);
- симптоматическая терапия;
- дезинтоксикационные процедуры;
- купирование воспалительного процесса;
- восстановление пищеварительной функции;
- возмещение панкреатических ферментов;
- хирургическое вмешательство (при наличии показаний);
- поддерживающая и восстановительная терапия;
- профилактика осложнений воспалительного процесса;
- регулярное обследование у гастроэнтеролога.
Медикаментозное лечение
Лекарственные средства для лечения ХП подбираются с учетом индивидуальной клинической картины состояния здоровья пациента. Некоторые из препаратов рекомендованы к длительному курсовому приему. График медикаментозной терапии нельзя нарушать. Если лечения ХП будет прекращено раньше рекомендованного срока, то период ремиссии может сократиться.
Примеры лекарственных средств:
- ферментосодержащие препараты (Панкреатин, Креон);
- анальгетики для купирования болевого синдрома (Папаверин, Но-Шпа);
- антацидные средства (Маалокс, Алмагель);
- ингибиторы протонного насоса (Рабепразол);
- препараты из группы прокинетиков (Церукал, Мотилиум);
- противовоспалительные средства (Диклофенак);
- препараты для уменьшения секреции железы (Сандостатин);
- антисекреторные лекарственные средства (Омепразол).
Хирургическое лечение
Пациентам с ХП хирургическое лечение назначается в редких случаях. Основными методами терапии патологии такого типа является медикаментозный способ и диетотерапия. Необходимость операции возникает при отсутствии тенденции к выздоровлению или проявлении серьезных осложнений. В некоторых случаях для спасения жизни пациента проводятся экстренные оперативные процедуры.
Варианты хирургических процедур:
- санация и вскрытие гнойных очагов (флегмон, абсцессов);
- сфинктеротомия (при закупорке сфинктера);
- панкрэктомия (операция может быть полной или частичной);
- удаление желчного пузыря (при наличии показаний);
- извлечение камней из протоков поджелудочной железы;
- частичная резекция желудка;
- создание окружных желчных оттоков (для снятия нагрузки с панкреатических протоков).
Диета
Диетотерапия является одним из основных способов терапии ХП. Если допускать погрешности в питании на любом этапе лечения воспалительного процесса, то тенденция к выздоровлению в значительной степени снизится. Кроме того, прием запрещенных продуктов спровоцирует приступ панкреатита. Из рациона должны быть исключены жареные, острые, соленые, жирные блюда, маринады, некоторые овощи (редис, редька), грибы, кислые фрукты и алкогольные напитки.
Овощи которые категорически запрещены при панкреатите.
Разрешено включать в рацион:
- нежирные сорта мяса и птицы;
- отварные протертые овощи;
- паровые омлеты;
- вегетарианские супы;
- макаронные изделия;
- каши на воде или молоке;
- фрукты с низким уровнем кислотности;
- обезжиренные молочные продукты;
- нежирные сорта рыбы (в отварном виде).
При приготовлении блюд рекомендуется отдавать предпочтение методам паровой обработки, варки или тушения. Прием пищи осуществляется до шести раз в день (небольшими порциями). Важно исключить переедание и голодание. В качестве дополнения к диетотерапии можно употреблять лечебные минеральные воды (щелочные виды Ессентуков, Боржоми).
Примерное меню
| Завтрак | Паровой омлет, чай или компот из сухофруктов, овсяная каша с черникой |
| Второй завтрак | Банан (или фруктовый салат), стакан обезжиренного йогурта |
| Обед | Вегетарианский суп, отварная индейка с морковью, сыр с пониженным содержанием жира, яблочный сок |
| Полдник | Запеченное яблоко, обезжиренный творог |
| Ужин | Рис с нежирной рыбой, отварная морковь, цельнозерновая булочка, компот из сухофруктов или чай |
| Перед сном | Три пшенично-овсяных хлебца, стакан обезжиренного молока |
Как помочь себе при приступе панкреатита?
Если диагноз хронического панкреатита подтвержден, и пациент способен самостоятельно определить приступ, то для облегчения состояния можно воспользоваться несколькими рекомендациями. При первом проявлении ХП или слишком выраженной болевой симптоматике правильную помощь может оказать только квалифицированный специалист (следует обратиться к врачу или вызвать скорую помощь).
Алгоритм действий:
- устранение болевого синдрома (Парацетамол);
- купирование спазма (Дротаверин, Но-Шпа);
- понижение кислотности желудочного сока (Омепразол, Маалокс, Фосфалюгель);
- снижение секреции поджелудочной железы (Креон, Мезим);
- голод, холод и покой (в течение суток нельзя употреблять пищу, на болевой очаг можно приложить холодный компресс, любые нагрузки на организм исключаются).
Последствия
Без адекватного лечения болезнь может вызвать необратимые изменения в тканях.Игнорирование заболевания, отсутствие диеты и лечения может привести к такому осложнению, как некроз поджелудочной железы. Этот процесс остановить невозможно. Кроме того, также могут возникнуть такие состояния, как:
- Образование гнойников;
- Внутреннее кровотечение;
- Образование свищей в органах пищеварения;
- Отмирание тканей желудка, поджелудочной;
- Панкреатический шок.
Профилактика
Первичная профилактика ХП включает в себя стандартные правила сбалансированного питания, здорового образа жизни и отказ от вредных привычек. Если заболевание выявлено, то после курса терапии необходимо соблюдать все рекомендации врача. Погрешности в питании, чрезмерные физические нагрузки, алкоголь и другие негативные факторы сократят период ремиссии и усилят интенсивность симптомов приступов.
Меры профилактики:
- отказ от курения и злоупотребления алкоголем;
- соблюдение питьевого режима (не менее полутора-двух литров воды в сутки);
- ограничение количества жирных, жареных, соленых блюда в рационе (острая пища, маринады, специи и приправы);
- соблюдение правил здорового питания (достаточное содержание в меню полезных элементов и витаминов);
- сбалансированное питание с исключением переедания.
Прогноз
При ХП уровень смертности достигает 50%. В большинстве случаев причиной летального исхода пациентов становятся осложнения воспалительного процесса. Развитие заболевания может на протяжении длительного времени протекать бессимптомно, но прогрессирование патологии без адекватной терапии не приостанавливается. При ХП пациент должен регулярно проходить обследование у гастроэнтеролога (минимум один раз в полгода).
Своевременная терапия обеспечивает:
- стойкие и длительные ремиссии;
- замедление воспалительного процесса;
- снижение болевой симптоматики при приступах обострения.
Видео на тему: Хронический панкреатит. Какие симптомы? Как лечить? Что можно и что нельзя есть?