Чем лечить почесуху у взрослых в домашних условиях
Почесуха – полиэтиологическое заболевание кожи нейроаллергической природы. Иное название патологии – пруриго, что в переводе с латыни означает «чешусь». Болезнь не зря так названа, поскольку основными проявлениями является высыпание, которое сопровождается интенсивным, навязчивым зудом.
Различают детскую почесуху (строфулус, детская крапивница), взрослую и узловатую (нейродермит узловатый). Последних две могут иметь острое и хроническое течение. Почесуха у взрослых достаточно редкое явление. Статистика говорит, что около 2% пациентов, обратившихся к дерматологу, имеют такую проблему.
Причины возникновения
Основной фактор – сенсибилизация организма. Результат – аллергическое воспаление кожных покровов.
Раздражители:
- у младенцев – белок коровьего или грудного молока;
- у детей старшего возраста – яйца, сдоба, клубника, шоколад, некоторые виды рыбы, грибы;
- провоцируют почесуху у взрослых – мёд, копчёности, пряности, острая пища, алкоголь.
Другие причины почесухи:
- нарушение деятельности желчевыводящих путей;
- неврастения;
- расстройство сна;
- наследственная склонность к аллергическим реакциям;
- глистные инвазии;
- дисбактериоз;
- опухоли внутренних органов;
- холецистит;
- хронический гепатит;
- лимфогранулематоз.
Учёные обратили внимание на сезонность заболевания в сельской местности. Многие исследователи уверены: почесуха возникает при укусах насекомых – клещей, комаров, блох.
Патогенез
В формировании патологического процесса ведущее значение отводится сенсибилизации организма различного рода сенсибилизаторами (пищевые, лекарственные, инсектные, экологические, глистные инвазии, ферментопатии, расстройства метаболизма, опухоли и др.). Существенную роль в развитии почесухи, особенно у детей, играет психоэмоциональное развитие, связь которого с заболеваниями кожи четко установлена.
Наибольшее значение в развитии аллергодерматозов имеет синдром вегетовисцеральных дисфункций, при котором присутствуют функциональные нарушения ЖКТ, дисбактериоз, вторичная ферментная недостаточность, нарушения всасывания/расстройства питания, что создает порочный круг.
Классификация
У этого нейродерматоза выделяют четыре основные разновидности:
- Взрослая (пруриго, почесуха Бенье) – вид дерматоза, который наиболее часто встречается в пожилом возрасте. Нередко это заболевание проявляется и у взрослых людей, которые в детстве страдали от диатезов или крапивницы. Провоцируют появление сыпи в большинстве случаев пищевые продукты или аутоинтоксикация организма, возникающая при неправильной работе ЖКТ или вследствие других заболеваний.
- Детская почесуха (строфулюс, папулезная крапивница) – аллергическое заболевание кожи, наиболее часто встречающееся у малышей в возрасте от года до 5 лет, но может возникнуть и раньше: во время прорезывания зубов или как реакция на новый продукт. К почесухе особенно склонны дети, имеющие экссудативный диатез, дисбактериоз или патологии ЖКТ. Проявляется болезнь в виде плотных волдырей, наполненных серозной жидкостью, или сильно зудящей мелкой сыпи с плотными папулами.
- Старческая (сенильный зуд) – поражает людей после 70 лет, страдающих различными патологиями эндокринной системы, атеросклерозом, нарушением обменных процессов. С возрастом и вследствие различных заболеваний, большинство из которых уже перешло в хроническую форму, кожа становится сухой и шелушащейся, появляются приступы ночного зуда, а затем – и характерная для почесухи сыпь.
- Узловатая (второе название — почесуха Гайда) — редкая форма дерматоза, к которой предрасположены женщины с неустойчивой психикой или сниженным иммунитетом. Чаще всего провоцирующим фактором развития болезни становятся регулярные стрессы или сильное нервное потрясение. К группе риска можно отнести и людей, страдающих эндокринными патологиями, заболеваниями желчевыводящей системы и печени.
Отчего она возникает
Подобный диагноз чаще всего ставят женщинам молодого возраста. В группу риска попадают те, кто страдает инфекционными заболеваниями, болезнями ЖКТ, часто переживает стрессы и депрессии. Если удаление кондилом или папиллом назначается всегда при определенных симптомах и причины их появления вполне понятны, то в случае с почесухой все не так однозначно. Ученые до сих пор не определились с точными причинами ее возникновения. Большинство склоняется к мысли, что развивается недуг на фоне отравления, эндокринных нарушений или стресса.
Детская почесуха — симптомы
Детский вид почесухи обычно начинается с характерных появлений на коже высыпаний, которые могут иметь вид узелков, размером не более 5 мм. Спустя какое-то время на поверхности таких высыпаний могут появляться пузырьки небольшого размера.
Если такие пузырьки лопаются, то на их месте образуются точечные эрозии, которые покрыты особым видом корочек — это серозные корочки. Также следует сказать, что помимо сыпи, расположенной на кожи лица и туловища, такие высыпания могут быть сосредоточены и на поверхности разгибательных конечностей. Интересно, что расположение папуловезикул может быть как на коже ладоней, так и коже стоп. Их размер может достигать около 5-6 мм, они могут иметь основание отечного вида и особый воспалительный ободок. Главной отличительной особенностью почесухи будет очень сильный характерный только для нее зуд. Если расчесывать пораженные почесухой места, то могут появляться в большом количестве экскориации.
Помимо главных симптомов, у детей могут наблюдаться различные нервно-психические нарушения, например, плохой сон, нехарактерная ранее капризность, повышенный уровень раздражительности, плаксивость. Такая симптоматика может быть объяснима как самой почесухой, сопровождающейся сильным зудом и общей аутоинтоксикацией организма, так и лабильномтью нервной системы врожденного типа.
Очень часто для пациентов, страдающих почесухой, характерно то, что симптомы могут сойти на нет после того, как из питания будет исключено, к примеру, молоко. Однако бывают и случаи, когда происходит трансформация детской почесухи в пруригинозную экзму или в атопический дерматит. Главным признаком такого изменения может быть появление дермографизма белого типа или уменьшенного типа брюшного рефлекса, а также возможное исчезновение подошвенного. У детей, страдающих почесухой, может отмечаться характерная сухость кожи, увеличение бедренных (или паховых) лимфоузлов или ангидроз.
Диффузный нейродермит — почесуха Бенье
2 апреля 2019
(Neurodermitis diffusa infantum s. prurigo Besnier)Синонимы: prurigo diffusa chronica cum lichenificatione; atopic dermatitis; eczema constitutionale; eczema pruriginosum; prurigo diathetica; spatexsudatives Ekzematoid (Rost).
Определение
О природе и клинической индивидуальности или идентичности диффузного нейродермита, почесухи Бенье и атопического дерматита и их сходстве с экземой и с другими «пруригинозными» процессами существует еще немало невыясненных вопросов и споров. В настоящее время преобладающим является мнение, что диффузный нейродермит, почесуха Бенье и атопический дерматит американских авторов — идентичные заболевания. Невыясненность существует в особенности в отношении связи между ними и истинной детской экземой. Последнюю многие авторы называют еще конституциональной или атопической экземой; при этом отмечают, что детская экзема в более старшем возрасте «переходит» в почесуху Бенье, диффузный нейродермит или атопический дерматит.
Мы не разделяем этого мнения о детской экземе. По нашему мнению, существует истинная детская экзема, уже описанная выше, которая обычно проходит бесследно к концу второго года. Кроме того, существует вид экземы у более старших грудных и у маленьких детей, являющаяся первым выражением диффузного нейродермита или диатезной почесухи Бенье или атопического дерматита. Она не проходит к концу второго года жизни, а продолжается и после этого, иногда всю жизнь: для нее характерен ряд морфологических, эволютивных и общих симптомов, которые и индивидуализируют ее.
Бенье описывает как prurigo diathesique хроническое, отличающееся сильным зудом заболевание, с полиморфными изменениями кожи. Оно начинается обычно в первые месяцы жизни. Морфологические изменения кожи напоминают на данном этапе развития сухие подострые экземные процессы, в связи с чем немецкие дерматологи это заболевание причислили к группе хронических экзем, где оно и фигурировало в течение немалого времени. Обычно этим экземным воспалениям предшествовал сильный зуд, легко приводящий к лихенификации кожи, что делало невозможным на данном этапе отдифференцировать это заболевание от диффузного нейродермита. Особая эволюция заболевания, которое начинается в грудном и раннем детском возрасте, особая локализация изменений, сочетание или чередование с рядом других аллергических проявлений (астма, астматический бронхит, сенная лихорадка, строфулюс, припухание лимфатических узлов и вообще наличие более выраженных симптомов общего расстройства всего организма), составляют отличительные черты диатезной почесухи Бенье.
Под названием нейродермита была описана (Брок) группа патологических процессов кожи, в первую очередь — одна ограниченная и одна диффузная формы отличающиеся сильным зудом, лихеноидными папулами и типичной лихенификацией. Как при ограниченных, так, в особенности, при диффузных формах, высыпание напоминает подострые и хронические экземные процессы; поэтому некоторые авторы отнесли нейродермит к хроническим экземам. По своему развитию, общим симптомам и патогенезу нейродермит у грудных и маленьких детей, в особенности его диффузные формы, не отличается от почесухи Бенье. Поэтому независимо от спора о том, следует ли у взрослых диффузный нейродермит идентифицировать с почесухой Бенье, мы считаем, что в грудном и детском возрасте это идентичные заболевания.
Введенное американскими авторами название «атопический дерматит» не дает ничего нового для морфологии, эволюции и нозологии описываемых дерматозов, а. является лишь новым названием нейродермита, почесухи Бенье и подобных им процессов. При создании этого названия исходили из предположения, что в патогенезе этих процессов участвует атопический диатез Коки (A. Coca). Распространение этого понятия и на клинику, как говорит Л. П. Машкиллейсон, не необходимо. Оно лишь обременяет и без того сложную дерматологическую терминологию. Мы не согласны в особенности с полным идентифицированием детской экземы с атопическим дерматитом. Сущность диффузного нейродермита (почесухи Бенье) в грудном и детском возрасте. Уже давно авторы замечали, да и теперь замечают, различные особенности в части случаев детской экземы. Совокупность этих особенностей является характерной для третьего вида (после себороидного дерматита и истинной детской экземы) экземной реакции в грудном и детском возрасте — нейродермита или почесухи Бенье.
Начало заболевания
Нейродермит возникает также в первые месяцы жизни, но в общем позже, чем истинная детская экзема. В некоторых случаях могут заболеть и дети 4—5 лет. Одним словом, каждая начавшаяся после 4—5-го месяца жизни экзема в грудном и детском возрасте может возбудить подозрение на нейродермит. Морфология и локализация. Гистопатологическая картина нейродермита соответствует картине подострых и хронических экзем с более выраженным акантозом и почти полным отсутствием интраэпидермальных пузырьков. В начале своего развития в грудном возрасте, при рецидивах и обострениях нейродермита поражение у детей может быть эритемо-отечным и мокнуть, полностью напоминая истинную детскую экзему. Однако при внимательном наблюдении можно обнаружить, что при нейродермите пораженная кожа более сухая, склонна к лихенификации, меньше мокнет и мокнутие менее продолжительно. В более поздних и более типичных случаях высыпным элементом является лихеноидный узелок, а одновременно с экземоподобными бляшками появляются и отдельные папуло-уртикарные или папуло-везикулезные элементы, напоминающие высыпь при строфулюсе. Также в более поздних стадиях кожа на пораженных участках начинает инфильтрироваться, утолщаться, покрываться ссадинами, корочками, лихенифицируется и темнеет. Изменения, в особенности вначале, локализуются главным образом на лице, причем наряду со щеками чаще поражается и лоб. Вместе с тем постепенно появляются изменения и на затылке, в локтевых и подколенных сгибах, вокруг рта, на кистях, в области половых органов, на внутренних поверхностях бедер, наружных поверхностях конечностей и на других участках кожи. Вообще диссеминированная и лихенифицированная экзема в грудном и детском возрасте чаще бывает не истинной детской экземой, а нейродермитом.
Эволюция и симптомы
В то время как истинная детская зкзема обычно проходит бесследно приблизительно к концу второго года жизни, почесуха Бенье большей частью с ремиссиями различной продолжительности может продлиться и до полового созревания, а иногда не проходит и до конца жизни. Заболевание развивается приступами, возникающими часто сезонно (главным образом зимой и весной). До и во время каждого приступа отмечается очень сильный зуд. Зуд делает грудных и маленьких детей, которые болеют диффузным нейродермитом, чрезвычайно неспокойными; они плохо спят, бледны, плаксивы, капризны, худы. При малейшем раздражении у них возникает приступ зуда и дети неудержимо начинают чесаться. С течением времени наступает «холодное» опухание паховых, бедренных и других лимфатических узлов.
Рис. 2.
Prurigo Besnier у 6-летнего мальчика
Одновременно с кожными явлениями у большинства детей, больных почесухой Бенье, наблюдается аллергический ринит, астматический бронхит, а позже и бронхиальная астма. Эти явления сопутствуют кожным приступам или же чередуются с ними. Этиология и патогенез. В настоящее время преобладает мнение, что диффузный нейродермит обусловлен особым, врожденным или приобретенным состоянием повышенной чувствительности по отношению к различным экзо- и эндогенным раздражителям антигенного и неантигенного характера. Кожные пробы с различными аллергиями весьма часто бывают положительными; в особенности это касается вдыхаемых аллергенов (пыль, волосы, животного происхождения, растительные продукты и пыльца). Часто обнаруживаются антитела (методом пассивного перенесения). Наблюдаются также положительные комплементсвязывающие реакции, явления коллоидоклазии (положительный индекс Зогана). Однако все попытки установить специфическую аллергическую сверхчувствительность оказались безрезультатными. Удаление аллергенов, по отношению к которым получились положительные кожные пробы не приводило к излечению. Введение их не всегда связано с последующим ухудшением. Неожиданными и неадекватными являются реакции на различные лечебные средства: сильно раздражающие средства могут переноситься кожей хорошо, а с виду индифферентные средства могут вызвать раздражение кожи. Хилл (Hill) допускает, что при нейродермите существует особый местный Х-фактор, обусловливающий склонность к белому дермографизму, сужению сосудов и сверхчувствительности кожи по отношению к различным раздражителям. Тенденция к спазму мелких кровеносных сосудов кожи при нейродермите считается в известной мере аналогичной спазму бронхов при бронхиальной астме, сопровождающей это заболевание.
Заболевание это часто может быть семейным, причем у родителей южно обнаружить астму или сенную лихорадку, а у детей — почесуху Бенье. У детей, болеющих почесухой Бенье, в более позднем возрасте кожные явления могут исчезнуть, а могут остаться или развиться явления астмы, сенной лихорадки. Все это дает основание для принятия особого, врожденного, семейного диатеза (атопия Коки).
Обсуждалась роль status thymicolymphaticus, плюригландулярной эндокринной дисфункции, гельминтиаза и торпидной туберкулезной интенции, однако особых доказательств представлено не было. На основании семейных анкет удалось установить, что нейродертмит развивается главным образом при небрежном, грубом, недостаточно заботливом уходе за детьми. В отношении диффузного нейродермита было установлено особенно нужное обстоятельство, что он поддается влиянию перемены обстановки, причем улучшается, в частности, при пребывании на море или на высоте более 1200 м над уровнем моря. Считается, что в этих условиях, наряду с устранением раздражающих аллергенов, влияние оказывают и климатические факторы (атмосферное давление, влажность, температура, ветры и пр.).
Из сказанного видно, что этиология и патогенез нейродермита до сих пор все еще остаются невыясненными. Наряду с ролью некоторых трофаллергенов и пылевидных аллергенов, при обсуждении патогенеза всё больше пробивает себе путь предположение, что нейродермит представляет собой своеобразный трофический невроз, развивающийся у людей с функциональной недостаточностью центральной нервной системы (С. Т. Павлов). В подкрепление этого предположения, наряду с данными изложенными выше в разделе о патогенезе экземы, можно привести ещё следующие. Еще Брок, давая наименование этому заболеванию, на основании клинического наблюдения связал его возникновение и развитие с состоянием нервной системы. В настоящее время также известно, наилучшие результаты лечения нейродермита получаются при применении средств, воздействующих на центральную и вегетативную нервы, систему. Клиническое улучшение нейродермита при высокогорном летний, согласно нашим наблюдениям, сопровождается прежде всего нормализацией тонуса вегетативной нервной системы и процессов возбуждения и торможения центральной нервной системы. На роль вегетативной нервной системы в патогенезе нейродермита указывают также исследования А. В. Логинова и О. К. Шапошникова, которые обнаружили в коже больных нейродермитом наличие подобного адреналину вещества и снижение проницаемости кожных сосудов. В качестве непосредственных причин возникновения нейродермита указывают на различные экзогенные и Эндогенные интоксикации.
Диагноз
Если принять во внимание перечисленные особенности морфологии, эволюцию, локализацию и общие симптомы, то поставит диагноз почесухи Бенье сравнительно не трудно. В грудном и раннем детском возрасте ее нужно дифференцировать главным образом от истиной детской экземы и себороидного дерматита; об этом дифференцированном диагнозе говорилось выше. Особое диагностическое значение приписывают сопровождающим детский нейродермит папуло-уртикарным высыпям и уртикарному характеру кожных реакций по отношению к различным аллергенам. У более старших детей почесуху Бенье нужно дифференцировать от prurigo Hebrae, других пруригинозных процессов, некоторых контактно-аллергических дерматитов, от красного плоского лишая, псориаза, золотушного лишая, которые рассматриваются в соответствующих разделах.
Прогноз почесухи Бенье quo ad sanationem всегда серьезный. Как было сказано, заболевание с более или менее продолжительными ремиссиями может продлиться до периода полового созревания и позже. В связи с прогнозом нужно учитывать следующие осложнения и особенности развития некоторых случаев диффузного нейродермита.
При диффузном нейродермите у детей наблюдаются вторичные инфекции, но они значительно слабее и реже, несмотря на очень сильный зуд и расчесы. В части случаев диффузного нейродермита развивается так называемая атопическая эритродермия. Она может предшествовать или сопутствовать основному заболеванию и остаться после выздоровления последнего. При этом состоянии кожа всего тела светло-красного цвета, напоминает гусиную; она утолщена и не имеет особой склонности к везикуляции и мокнутию. Существует выраженное шелушение, общее увеличение лимфатических узлов, очень сильный зуд. При этой форме очень заметна повышенная чувствительность к различным антигенным раздражителям и более выражена склонность ко вторичной инфекции. В крови обнаруживается выраженная эозинофилия; значительно увеличено число белых кровяных клеток без признаков заболевания крови.
В небольшом числе случаев при почесухе Бенье в возрасте между 16 и 35 годами наблюдается развитие катаракты [ Роксбург (Rox- rurgh), Брунстинг)] Многолетнее прослеживание участи детей, болевших почесухой Бенье, «оказало следующее: из 84 еще в грудном возрасте от вторичной инфекции умерло 6 (летальность выше, чем в контрольной группе); у 55% больных экземные явления продолжались до 13-летнего возраста, а у многих лиц до 20 лет; в течение первых трех лет жизни выздоровело 27% детей; астма, хронический бронхит и сезонный ринит были обнаружены у 73% больных (в контрольной группе — 5—7%); наиболее часто наблюдалась астма; 22% детей по одному или нескольку раз переболели пневмонией у контрольных — 2%); у 23% больных были головная боль и частая рвота, а у 17% — крапивница (в контрольной группе значительно более низкое число подобных нарушений — до 0%). У детей, родители которых болели экземой, продолжительность заболевания была больше. Вообще диффузный нейродермит у грудных и маленьких детей считается серьезным заболеванием, значительно нарушающим и подвергающим опасности здоровье и дальнейшее развитие детей.
Лечение
Из трех описанных типов экземных реакций у детей труднее всего поддается лечению нейродермит. Все терапевтические соображения, методы и средства, подробно рассмотренные при лечении истинной детской экземы, полностью применимы и при нейродермите. Поскольку это заболевание связано с функциональными расстройствами центральной нервной системы и обладает особой чувствительностью по отношению к различным экзогенным и эндогенным раздражителям, лечение имеет целью уменьшить подобные расстройства и устранить все возможные раздражения. Основной задачей лечения является успокоение зуда и удаление поддерживающих его причин. Применяются все общие местные противозудные средства (бром, кальций, антигистаминные препараты, гликокортикоидные гормоны, нейроплегические медикаменты пр.), психотерапия. Приоритет в описании катаракты при нейродермите принадлежит Н. И. Андогскому (1913 г.) — Ред.
Наряду с устранением всех раздражителей пищевого происхождения (см. раздел об экземе), при нейродермите весьма важно удалить различные раздражители животного и растительного происхождения (шерсть волосы, пыль, пыльцу, мех, пух), которые находятся часто в обстановке непосредственно окружающей ребенка (одеяла, матрац, белье, одежда, игрушки, мебель и пр.). Иногда для этой цели требуется перемена мест пребывания, а у более старших детей — направление в высокогорную местность.
Наружное лечение проводят как при истинной детской экземе. Дети больные почесухой Бенье, хорошо переносят дегти. Часто применяется хорошо промытый сосновый деготь, чистый или в комбинациях. В особенно тяжелых и не поддающихся другому лечению случаях при более значительной инфильтрации кожи можно иметь в виду и внимательно применять рентгенотерапию или пограничные лучи, а во всех случаях — общее облучение ртутно-кварцевой лампой и противозудные ванны.2 апреля 2019
Автор статьи: врач-дерматолог Мак Владимир Федорович
Симптомы у взрослых
Почесуха у взрослых характеризуется наличием папул, образующихся на разгибательных поверхностях рук и ног. Папулы имеют буровато-красный оттенок. их размер составляет около пяти миллиметров. Форма плотных на ощупь образований — коническая или полушаровидная.
Острые зудящие ощущения вызывают другие элементы ярко-красного оттенка. Когда больной расчесывает их, образования трансформируются в специфические ранки, покрытые геморрагическими корочками.
Когда почесуха развивается в хроническую форму, наблюдаются следующие симптомы:
- бессонница;
- раздражительность без особых на то причин;
- нестабильность на эмоциональном фоне.
Старческая почесуха встречается крайне редко и поражает в основном пожилых женщин. Симптомы заболевания в этом случае мало чем отличаются от признаков «взрослой» почесухи. Больные жалуются на зуд, спровоцированный образованием плотных папул буровато-серого оттенка, диаметр которых составляет около одного сантиметра.
Узловая почесуха характеризуется сильным, приступообразным зудом. По мере развития заболевания зудящие ощущения становятся сильнее. Нередко аномалия развивается у лиц, страдающих нейроциркулярной дистонией или сахарным диабетом.
Диагностика
Диагностирует почесуху дерматолог, который проводит осмотр и назначает дерматоскопию высыпаний. В случае присоединения уже вторичной инфекции делается бакпосев соскоба, который выявляет возбудителя, а также чувствительность к антибактериальным препаратам. Если почесуха возникает на фоне заболеваний ЖКТ, а также эндокринной патологии, то требуются консультации эндокринолога и гастроэнтеролога. Назначается дополнительное исследование кала на гельминты, а также анализ на дисбактериоз.
По показаниям врач назначает УЗИ поджелудочной железы, печени, печеночные пробы. Важно при диагностике почесухи исключить дерматологические заболевания, имеющие сходную клиническую картину. Узловая почесуха тяжела в дифференциации от красного плоского лишая. Особенности расположения сыпи при почесухе позволяют выделить ее от чесотки, атопического дерматита и токсидермии.
В случае атопического дерматита, высыпания будут локализоваться, как правило, на сгибательных поверхностях. В случае чесотки проведенная дерматоскопия поможет обнаружить типичные для нее ходы, тогда как положительный результат ее исследования подтвердит диагноз. Следует также сказать, что для токсидермии характерным будет связь высыпаний и приемом лекарственных препаратов.
Клиническая картина
Узловатая почесуха Гайда начинается с появления зуда на отдельных участках кожи. Страдают:
- покровы разгибательных поверхностей конечностей: на руках – это их задняя поверхность, со стороны локтя, а на ногах – передняя, с другой стороны от коленной чашечки. Больше страдают голени и предплечья;
- живот;
- спина;
- ягодицы.
Симптомы узловатой почесухи Гайда не определяются на сгибательных сторонах конечностей и лице.
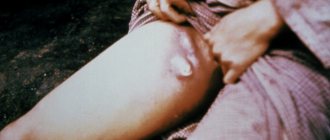
Постепенно, по мере расчесывания чистой до того кожи, человек замечает появление на пораженных поверхностях сыпи в виде очень плотных узелков различной величины. Их характеризует округлая, полукруглая или чашеобразная форма и диаметр 6-15 мм. Величиной они могут быть от просяного зернышка до лесного ореха.
Сыпные элементы вначале не отличаются цветом от здоровой кожи, а только возвышаются над ней, создавая небольшие группки из десятков элементов. Слияние сыпи для узловатой почесухи Гайда не свойственно. Характерно их симметричное появление.
Следующим этапом развития узловатой почесухи Гайда является изменение цвета сыпи: она становится коричневато-красной. Изменяется и поверхность отдельных элементов: некоторые из них покрываются красноватыми корками, другие становятся шелушащимися, третьи – приобретают бородавчатый вид. Кроме плотных узелков на коже видны красные корочки и следы расчесов. Могут быть отдельные ярко-красные пятна, которые зудят еще сильнее, чем узелки. Между элементами сыпи покровная ткань имеет обычный цвет и структуру.
Высыпаний на слизистых оболочках при развитии узловатой почесухи Гайда нет.
Для узловатой почесухи Гайда характерен зуд значительной интенсивности, возникающий приступами. После того, как появляются высыпания, он становится сильнее. Это объясняется тем, что вместе с развитием узелков увеличивается количество нервных окончаний – они прорастают к каждому элементу сыпи. Их раздражение и обусловливает зуд.
Течение узловатой почесухи Гайда быстро приобретает хронический характер. В областях поражения кожа утолщается, приобретает коричневатый оттенок, покрывается корками. Выраженная интенсивность зуда вынуждает человека расчесывать кожу, не заботясь о гигиене рук и ногтей. Поэтому расчесы быстро инфицируются, и возникают осложнения узловатой почесухи Гайда: гнойники большего или меньшего диаметра.
Исчезая, элементы узловатой почесухи Гайда или вскрывшиеся и зажившие гнойники превращаются в рубцы разной величины, окруженные коричневатой кожей по периферии.
Если и присоединения вторичной инфекции не происходит, все равно узловатая почесуха Гайда своим постоянным и сильным зудом истощает нервную систему человека: он становится раздражительным, эмоционально лабильным, перестает нормально высыпаться.
Даже после полного излечивания патологии, привычка расчесывать кожу исчезает не сразу, некоторым требуется пройти лечение у психотерапевта. Особенно эта ситуация характерна для людей, которые и до развития узловатой почесухи Гайда были склонны к нервным или психическим заболеваниям. К слову, последние могут обостриться вследствие зуда.
У беременных узловатая почесуха Гайда может возникать в любом триместре, у одной женщины из 3 тысяч беременных. Обусловлено это снижением иммунитета, нормальное состояние для этого периода. Проявления ее не отличаются от симптомов, описанных ранее.
Лечение почесухи
Проводиться лечение почесухи у взрослых и детей обязательно должно начинаться с диагностических мероприятий – необходимо установить провоцирующий фактор в каждом конкретном случае болезни, устранить его и только в таком случае лечение будет успешным.
Если почесуха возникла в детском возрасте или у женщины в период беременности и кормления грудью, то им обязательно нужно пройти обследования на присутствие/отсутствие гельминтов в организме. Именно глистная инвазия чаще всего сопровождается аллергической реакцией, поэтому внезапное развитие почесухи может быть связано именно с этим фактором. Если же рассматриваемое заболевание развилось на фоне патологий органов желудочно-кишечного тракта или других систем организма, то сначала врач назначает курс лечения их, а затем уже предпринимаются терапевтические меры по отношению к почесухе.
Основными препаратами в схеме лечения почесухи являются антигистаминные средства, которые позволяют устранить аллергическую реакцию и уменьшают ощущения зуда. Длительность их приема зависит от степени тяжести заболевания.
В качестве десенсибилизирующих средств могут назначаться:
- пантотенат кальция;
- глюконат кальция;
- тиосульфат натрия;
- энтеросорбенты: Сорбекс, Жидкий уголь, Смекта, Лактофильтрум, Энтеросгель и др.
Рекомендуемые при почесухе антигистаминные препараты:
- Диметинден;
- Дезлоратадин;
- Хифенадин;
- Хлорапирамин;
- Клемастин;
- Мебгидролин;
- Лоратадин;
- Цетиризин.
Для устранения дисбактериоза рекомендуются пробиотики:
- Бифи-форм;
- Линекс;
- Ацилакт и др.
Для улучшения процессов пищеварения рекомендуется курсовой прием ферментов поджелудочной железы:
- Панкреатин;
- Мезим;
- Креон;
- Энзистал и др.
При тяжелом течении почесухи или отсутствии регресса со стороны высыпаний используется ПУВА-терапия и назначаются системные глюкокортикостероиды:
- Преднизолон;
- Дексаметазон.
При тяжелых нарушениях психоэмоционального состояния больному назначаются седативные средства или транквилизаторы:
- настойка пиона;
- валериана;
- Ново-пассит;
- Адаптол и др.
Для местного лечения элементов сыпи проводятся такие мероприятия:
- глюкокортикостероидные мази;
- аппликации с 2%-й борно-ихтиоловой или 2%-й борно-нафталановой мазями;
- ванны с отрубями и настоями ромашки, коры дуба или череды.
В некоторых случаях для лечения сыпи могут использоваться такие альтернативные способы лечения:
- диатермокоагуляция;
- орошение жидким азотом или хлорэтилом;
- инъекции (обкалывание) с гидрокортизоном, целестоном, дексаметазоном или раствором метиленового синего с новокаином.
В зависимости от результатов диагностических обследований больному с почесухой может понадобиться проведение лечения следующих заболеваний и состояний:
- кариес;
- заболевания органов желудочно-кишечного тракта;
- хронические заболевания ЛОР-органов;
- глистные инвазии;
- дисбактериоз;
- эндокринные заболевания;
- онкологические заболевания.
Профилактика
Профилактические меры при данном заболевании не разработаны, но выполнение общих рекомендаций по образу жизни и питанию может в какой-то мере предотвратить появление данного заболевания.
- Здоровое питание при беременности и кормлении грудью.
- Исключение приема медикаментов без необходимости и назначения врача.
- Исключение вредных привычек.
- Здоровый сон и полноценный отдых, исключение эмоционального перенапряжения.
- Устранение дисфункций желудочно-кишечного тракта.
- Отдавать приоритет грудному вскармливанию.
- При склонности малыша к аллергии строго следить за своим питанием.
- Тщательный уход за кожей ребенка (купание, применение увлажняющих средств на натуральной основе, присыпок без синтетических ингредиентов).
- Использование пеленок и одежды для ребенка из натуральных тканей.
- Лечение глистных инвазий и лямблиоза у детей, а также дисфункции желудочно-кишечного тракта.
Предупредить обострение хронически протекающего заболевания можно, если правильно питаться, исключить стрессовые ситуации и вовремя лечить заболевания желудочно-кишечного тракта.
Правила питания
Врачи считают, что важным моментом в лечении рассматриваемого заболевания является питание – оно должно быть сбалансированным и витаминизированным.
Рацион питания взрослого пациента должен состоять из овощей и фруктов, рыбы и кисломолочных продуктов. В принципе, каких-либо строгих ограничений в пище нет, но нужно придерживаться следующих правил:
- животные жиры лучше заменить подсолнечным маслом;
- отдать предпочтение не жирным продуктам, пище, приготовленной на пару или путем запекания;
- отказаться от пищи, богатой углеводами – выпечка, макаронные изделия, картофель;
- ограничить количество употребляемой соли, а желательно и вовсе отказаться от нее.
Почесуха достаточно неприятное заболевание, которое не только меняет внешность человека, но и оказывает непосредственное влияние на психоэмоциональный фон, ритм жизни. Только грамотное лечение и соблюдение всех рекомендаций лечащего врача позволят полностью избавиться от этой патологии.