Ревматоидный артрит
— это хроническое воспалительное заболевание соединительной ткани, которое чаще всего проявляется в мелких суставах рук и ног. Опасность болезни кроется в ее системности и высокой степени инвалидизации. Будучи аутоиммунным заболеванием, ревматоидный артрит
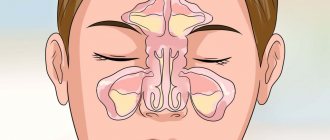
может поразить практически любой сустав тела
, а также часто ведет к
полиартритам
(поражениям 4-х и более суставов). Также он может проявиться в органах тела — сердце, легких, глазах, почках, сосудах и других. Вследствие этого частично или полностью утрачивают трудоспособность и способность к самообслуживанию до 70% больных, а в особо тяжелых случаях, оставленных без лечения, возможен даже летальный исход.
Ревматоидному артриту подвержены от 1 до 5% людей старше 45 лет, при этом женщины болеют в среднем в 3-5 раз чаще мужчин из-за природно высокого иммунитета. Поэтому важно быть внимательными к малейшим проявлениям заболевания, вовремя диагностировать его и выбирать хорошие препараты от ревматоидного артрита в соответствии с предписаниями врача.
Ревматоидный артрит — это хроническое воспалительное заболевание соединительной ткани
Развитие ревматоидного артрита
Артрит
– это обобщающий термин, предполагающий обозначение различного рода воспалений и разрушительных процессов, происходящих внутри сустава. Ревматоидный артрит относится к категории аутоиммунных заболеваний и подразумевает прогрессирование воспалительных процессов сустава, возникновение которых обусловлено поражением тканей клетками иммунитета, по различным причинам, атакующим ткани собственного организма.
Воспалительные процессы предполагают дегенерацию (разрушение) хряща и дальнейший распад костных тканей. В связи с тем, что хрящевая ткань, как правило, не восстанавливается, а костная – деформируется, в процессе развития ревматоидных поражений, возникают практически необратимые последствия (деформация суставов, существенное снижение подвижности).
Частые и при этом сильные болевые ощущения и, как следствие, малоподвижность в случае отсутствия лечения неизбежно приводят к инвалидности пациентов.
Симптомы
Начальная стадия заболевания практические не имеет явно выраженной симптоматики. С течением времени проявляется небольшая скованность в пораженных суставах. Как правило, она возникает к утру, поскольку снижается секреция глюкокортикоидов. Больному трудно двигаться, движения заторможены. Иногда, чтобы встать, требуется помощь. Но, уже через 30 минут ― час все приходит в норму. Клиника может развертываться в течение нескольких месяцев или даже лет, постепенно усиливаясь.
К первичным симптомам также стоит отнести:
- периодические суставные боли;
- потеря аппетита;
- повышенная утомляемость.
Вторая стадия
характеризуется стремительным делением клеток, уплотнением синовиальной оболочки. Отмечается симметричная отечность суставов, кожные покровы в пораженных областях имеют повышенную температуру. Также наблюдается внезапные боли, усиливающиеся при активном движении. Чтобы полностью пройти им необходимо такое же время покоя, которое было затрачено на движение.
Третья стадия
― активная фаза воспаления с вовлечением хрящей и костей. Пораженные суставы начинают деформироваться, что ведет к усилению боли и утрате двигательной функции.
Ревматоидный артрит часто имеет сопутствующие заболевания суставов, а смазанная симптоматика затрудняя дифференциальную диагностику. Среди сочетающихся полезней ревматизм, остеоартроз и иные системные патологии соединительной ткани. Единственным специфическим проявлением ревматоидного артрита можно назвать узелки, так называемые подкожные образования на разгибательной поверхности. Их можно обнаружить при пальпации.
Внесуставные проявления РА
Патологические процессы вызванные ревматоидным артритом, протекающие вне суставов встречаются у трети больных. Эти симптомы также усложняют диагностику, влияют на выбор тактики лечения. Среди них:
- Кожные васкулиты (язвенно-некротические, ливедо-ангииты, инфаркты ногтевого ложа).
- Синдром Шегрена (поражение слюнных и слезных желез).
- Поражения глаз (склерит ― воспаление глубинного слоя глаза, эписклерит ― воспаление соединительной ткани глаза).
- Интерстициальное заболевание легких (воспаление альвеол, легочных капилляров и других тканей).
В результате воспалений, сопровождающих ревматоидный артрит, могут возникнуть патологии со стороны сердечно-сосудистой, дыхательной, нервной систем. Самым серьезным осложнением считается АА-амилоидоз, вызывающий почечную недостаточность.
Отдельно стоит выделить различные ассоциированные заболевания, не вызванные напрямую, но связанные с РА. Это ишемическая болезнь сердца, тромбоэмболия, анемия, психоневрологические нарушения, среди которых внимания заслуживает депрессия. Как любое другое аутоиммунное заболевание с хроническим воспалением, ревматоидный артрит влияет на психологическое состояние. Пациенту рекомендовано прохождение психологических курсов и комплексное, всестороннее обследование.
Причины возникновения ревматоидного артрита
Ученые всего мира работают над выявлением наиболее вероятных причин ревматоидного артрита.
На сегодняшний день большинство специалистов придерживается мнения, что ревматоидный артрит относится к заболеваниям полифакторного типа, что предполагает его развитие в условиях наличия комплекса разноплановых причин.
Вероятными предпосылками возникновения ревматоидного артрита могут послужить:
- генетика, а именно, предрасположенность к нарушениям работы иммунитета (выявлены антигены, способные приводить к трансформации гуморального и клеточного иммунитета);
- наличие в организме инфекционных агентов, способных вызвать различного рода иммунные изменения (более чем у половины диагностированных пациентов имеются повышенные показатели антител к вирусу Эпштейн-Барра).
К пусковым же факторам, провоцирующим появление ревматоидного артрита, относят:
- переохлаждение;
- повышенное воздействие ультрафиолета (длительное нахождение од солнечными лучами);
- интоксикация (в частности токсинами микроорганизмов);
- перенесенные бактериальные инфекции;
- влияние некоторых лекарственных препаратов;
- нарушение работы эндокринной системы;
- эмоциональное потрясение.
При этом существует интересный факт о том, что грудное вскармливание на протяжении двух и более лет существенно снижает вероятность возникновения заболевания.
Причины артрита
Несбалансированное питание, нарушенный режим сна и бодрствования, стресс и переутомление не только снижают резистентность организма к инфекциям, но и нарушают обменные процессы, вследствие чего сбивается нормальное питание сустава
. При общем изнурении организма может развиться различные симптомы и виды артритов — как вялотекущая хроническая болезнь, так и резкое, неожиданное обострение. Симптомы и причины артрита суставов зависят от следующих факторов: — избыточные физические нагрузки (бытовые, профессиональные или спортивные); — переохлаждение или сильный перегрев на солнце; — метаболические и аутоиммунные заболевания (сахарный диабет, системная волчанка, псориаз, подагра); — травмы; — неудобная рабочая поза или ложе для сна; — наличие аллергии; — гормональные причины; — избыточный вес; — несбалансированное, бедное витаминами и минералами питание; — постоянный стресс и психоэмоциональные нагрузки; — перенесенные инфекционные заболевания (респираторные, кишечные, урогенитальные, в т.ч. паразитарные), а также очаги хронической инфекции в организме (хронический тонзиллит, кариес и другие); — генетическая предрасположенность (наличие артрита у родственников); — вредные привычки (частое употребление алкоголя, табакокурение, прием запрещенных веществ).
Основные признаки и симптомы ревматоидного артрита
Первыми признаками ревматоидного артрита являются утренняя скованность в движении суставов, сопровождающаяся началом воспалительных процессов.
Изначально опасности разрешения тканей подвержены мелкие суставы конечностей, что приводит к появлению таких признаков ревматоидного артрита, как ощущение поведенной ночи в корсете или тесных перчатках.
В начальной стадии развития заболевания болевые ощущения средней интенсивности, но при этом достаточно ощутимы и порой сравнимы с зубной болью. К суставам сложно прикоснуться, любое совершенное движение многократно усиливает ощущение, что вынуждает занимать изначально наиболее удобные позы.
Первоначальные симптомы ревматоидного артрита могут сохраняться длительный период времени.
Поздние этапы развития сопровождаются таким признаком ревматоидного артрита, как визуально заметная деформация суставов. При этом стоит отметить, что в этот период человеку сложно выполнять простейшие бытовые операции, что существенно снижает качество жизни.
В целях упрощения определения лечения, все симптомы ревматоидного артрита принято классифицировать на две больше группы:
- Внесуставные проявления – сигнализируют о нарушениях работы внутренних органов:
- уменьшение объема мышечной массы;
- истончение и сухость кожи;
- деформация и хрупкость ногтевой пластины;
- кровоизлияния на коже, внутренние кровотечения;
- воспаление и увеличение лимфатических узлов.
- Суставные проявления – указывают на развитие дегенеративно-дистрофических процессов в суставах:
- симметричное поражение мелких суставов;
- визуально заметное развитие заболевания (припухлость, скованность, локальное повышение температуры);
- появление сверлящей боли.
Симптомы артрита
Проявления заболевания зависят от его клинической формы и тяжести процесса. К основным симптомам артрита относятся местные проявления воспаления в суставе – боль, покраснение и отек окружающих тканей, ограничение подвижности, деформация по мере прогрессирования патологических изменений. Также присутствуют локальное увеличение температуры, пораженная область становится горячей при прикосновении к ней.
Инфекционный
Течение болезни зависит от вида возбудителя. Часто присутствуют резкое повышение температуры, озноб, головная боль, слабость. Туберкулезный артрит протекает в хронической форме, тяжело поддается лечению и приводит к выраженному нарушению функции затронутого сустава. При гонорее, как правило, развивается острое серозное воспаление. Вирусные поражения проходят после излечения от инфекции.
Подагрический
Подагрой называется нарушение обмена веществ, которое сопровождается отложением в суставах солей мочевой кислоты – уратов. Они проникают в ткани, образуя подагрические узлы или тофы. Первыми обычно поражаются плюснефаланговые суставы больших пальцев кистей рук, затем артрит затрагивает и другие области. Во время обострения заболевания развивается острое воспаление с отеком тканей и сильными болями. После нескольких приступов подагры происходит деформация сустава и нарушается его функция.
Ревматоидный
Развивается аутоиммунная реакция с поражением собственных тканей организма, в том числе суставных. Причины заболевания точно не установлены, но известно, что запускает воспаление попадание инфекции в организм. В дебюте заболевания происходит повышение температуры тела, больного беспокоит утренняя скованность – постепенно проходящее ограничение подвижности после пробуждения, боль и припухлость в очаге воспаления. Симптомы могут самопроизвольно исчезать на несколько месяцев с последующим обострением и прогрессированием болезни. Характерно поражение кисти и пальцев, но бывают случаи атипичного течения реактивного артрита с воспалением коленного или плечевого сустава. Постепенно без лечения суставные хрящи разрушаются, разрастается соединительная ткань, происходят подвывихи и вывихи, приводящие к инвалидизации пациента.
Травматический
Развивается после травмы крупных суставов – тазобедренного, коленного, плечевого и других. Присутствуют боль, отек и хруст при движениях. При закрытой травме и асептическом воспалении возможно самостоятельное выздоровление. При открытой ране инфекция проникает вглубь тканей и может вызывать гнойное воспаление.
Псориатический
Характерно поражение конечных межфаланговых суставов пальцев и ногтей с одновременным асимметричным поражением нескольких других областей. Течение болезни происходит с рецидивами и ремиссиями.
Реактивный
Данная форма связана с токсико-аллергической реакцией на инфекцию, которая развивается в течение недели после бактериального, вирусного или грибкового заболевания. Протекает остро, с поражением 1-3 крупных суставов. Характерны боль в месте воспаления, покраснение, отек окружающих тканей, ограничение подвижности. Могут присутствовать и другие симптомы воспалительного поражения слизистой глаз мочевыводящих путей.
Ювенильный идиопатический
Артрит неустановленной причины у детей младше шестнадцати лет. Считается, что в основе лежит генетическая предрасположенность ребенка. Продолжительные обострения чередуются с ремиссиями и приводят к ранней инвалидности больного.
Возможные осложнения заболевания
При несвоевременном обращении за квалифицированной помощью, а также отсутствии лечения ревматоидного артрита, высока вероятность возникновения осложнений, среди которых встречаются:
- сердечная недостаточность/инфаркт миокарда;
- почечная недостаточность;
- нарушение обменных процессов;
- воспаление серозных оболочек внутренних органов;
- возникновение бронхоплевральных свищей (прямого канала между бронхиальным деревом и полостью плевры).
Как развивается болезнь
Ревматоидный артрит — аутоиммунное заболевание, то есть связанное с нарушением работы иммунной системы. При артрите иммунные клетки по ошибке принимают клетки суставов за чужеродные элементы — вирусы, бактерии, и пытаются их уничтожить. Этот процесс продолжается годами..
Часто болезнь начинается с поражения коленного сустава. В начале заболевания больной чувствует слабость, недомогание, теряет аппетит, худеет, температура может подниматься до 37-39 градусов. При этом проблемы с суставами отходят на второй план или вообще отсутствуют. По мере развития заболевания, в процесс вовлекаются всё новые суставы, а после лечения обострений суставы становятся менее подвижными и деформируются..
Со временем присоединяются симптомы, связанные с поражением внутренних органов и систем: лёгких, сердца, сосудов, почек, глаз, слюнных желез. При ревматоидном полиартрите достаточно часто образуются плотные подкожные узелки.
Классификация ревматоидного артрита
Процесс развития ревматоидного артрита классифицируется по стадиям. Важно, что на ранних стадиях болезнь достаточно успешно купируется медикаментами, а на поздних – они могут быть неэффективны. Именно от стадии заболевания зависит прогноз инвалидности.
Кроме клинических выделяются также и рентгенологические стадии ревматоидного артрита. Рассмотрим детально.
Первая стадия (начальная)
Протекает достаточно благоприятно и практически никак не проявляется. Как правило, болезненные ощущения отсутствуют, общее состояние организма – удовлетворительное.
Самостоятельно выявить болезнь – практически невозможно.
Основными симптомами ревматического артрита начальной стадии являются:
- дискомфорт в суставах, едва заметные болевые ощущения;
- уплотнение пальцем (визуально заметное утолщение);
- уплотнение околосуставных тканей;
- скованность движений преимущественно в утренние часы.
Рентгенологические проявления:
- утончение костной ткани;
- крайне редко – образование светлых участков на пораженной ткани.
Лечение ревматоидного артрита начальной стадии достаточно простое, прогнозы – благоприятные.
Вторая стадия
Отличается более выраженной клинической картиной. Диагностика ревматоидного артрита осуществляется преимущественно на этой стадии.
Среди наиболее выраженных симптомов ревматоидного артрита второй стадии выделяют:
- поражение сразу нескольких групп суставов;
- возникновение достаточно сильной боли, ослабевающей при активных движениях и нагрузке;
- ощущение скованности, будто «тело затекло»;
- визуально заметные изменения (локальные покраснения кожи).
Рентгенологические проявления:
- изменения в костной ткани по типу эрозии;
- деформация хрящей;
- отечность и воспаление суставной сумки.
Лечение ревматоидного артрита второй стадии – преимущественно медикаментозное. Прогноз – благоприятный.
Третья стадия
Характеризуется серьезными изменениями. Наблюдаются ярко выраженные боли, ограничение подвижности суставов.
Признаками ревматоидного артрита третьей стадии являются:
- распространение заболевания на крупные суставы организма;
- локальное повышение температуры, ощущение жара;
- образование подкожных узелков (преимущественно около пораженных суставов);
- заметная деформация хрящевой ткани;
- атрофия мышц, потеря суставной подвижности.
Рентгенологические проявления:
- утончение костной ткани, возникновение эрозий;
- заметная атрофия мышечного каркаса;
- деформация суставов;
- солевые отложения, а также кальцификация суставов.
Лечение ревматоидного артрита этой стадии осуществляется только в условиях стационара. Прогноз – условно неблагоприятный.
Четвертая (терминальная) стадия
Крайне тяжелое течение заболевания, сопровождающееся большим количеством осложнений.
Диагностика ревматоидного артрита этой стадии определяет такие признаки, как:
- сильные боли, препятствующие отдыху;
- болевые ощущения в глазницах, дискомфорт в груди;
- частичная или полная потеря чувствительности конечностей;
- существенное снижение двигательной активности;
- распространение воспалительного процесса на крупную мускулатуру;
- поражение ЖКТ;
- возникновение большого количества язв/сыпи.
Рентгенологические проявления:
- очевидно заметный остеопороз;
- множество эрозий/кист;
- сращение тканей;
- тотальная деформация (не подлежащая восстановлению).
Лечение ревматоидного артрита четвертой стадии – только в условиях стационара. Прогноз – крайне неблагоприятный.
Симптомы и виды артритов
Существует несколько оснований для классификации артритов, которые используются при постановке диагноза, уточнении причин и симптомов артрита суставов, а также подборе лечения.
По причине происхождения
По причине происхождения выделяют артриты, вызванные:
- Инфекционнымилипаразитарным заражением организма
. Реактивное воспаление суставов и околосуставных тканей, а также другие симптомы артрита могут возникнуть через 4-6 недель после заболевания, как ответ организма на жизнедеятельность самих возбудителей или массивное количество антигенов, выработанных для борьбы с ними. Также к инфекционным артритам относят генерализованные патологии, которые затрагивают больше 3-х суставов и связаны с протеканием хронических инфекций (туберкулез, сифилис, вирусный гепатит, ВИЧ и другие). Спровоцировать инфекционный артрит может и нежелательное разрастание микрофлоры в слепом отделе кишечника в постоперационный период, а также заражение глистами или простейшими. В редких случаях воспалительная патология возникает как ответ на проведенную вакцинацию (обычно встречается у детей). При проникающих ранениях и травмах, которые сопровождаются разрывами кровеносных сосудов, а также при укусах кровососущих насекомых в околосуставную область возможно прямое инфицирование суставной сумки. - Неинфекционными причинами
. Симптомы и причины артрита суставов могут зависеть от наличия в организме таких патологий, как: — новообразования (артрит развивается вследствие метастазирования в суставные или околосуставные ткани или из-за иммунного ответа организма на опухоль); — заболевания крови и кровеносных сосудов (анемия, геморрагии); — панкреатит, рак поджелудочной железы (вследствие влияния ферментов на синовиальную оболочку сустава); — кессонная болезнь вследствие несоблюдения техники безопасности при дайвинге; — метаболические нарушения (сахарный диабет, подагра); — гормональные изменения в организме (гормональные сбои, климакс у мужчин и женщин, возрастные изменения); — аллергия на пищевые продукты, лекарственные препараты, вакцины или химикаты, отторжение организмом протезов; — ушибы, растяжения и разрывы связок, мышц, сухожилий, переломы, а также другие травмы (в т.ч. повторяющиеся микротравмы, например, при работе с виброоборудованием); — износ сустава из-за нестабильности хондроцитов и других патологий хрящевой ткани; — однообразные нагрузки и неблагоприятное влияние климатических и санитарных условий на рабочем месте (в этом случае можно говорить о т.н. доброкачественном артрите, который уходит сам собой при смене условий). - Неуточненными причинами
. Как правило, к ним относят вторичные артриты, которые возникают на фоне аутоиммунных болезней( в т.ч. гепатита, ревматоидного полиартрита, амилоидозе, системных васкулитах и прочих). Поскольку причины этих заболеваний до сих пор не выяснены, сопутствующие им симптомы и виды артритов также имеют неуточненную этиологию.
По клиническим проявлениям
Артрит может затрагивать как мелкие, так и крупные суставы, ограничиваясь одним сочленением или поражая сразу несколько. Поэтому ревматологи подразделяют заболевание на следующие виды:
- моноартрит
(затрагивает только один сустав); - олигоартрит
(наблюдается в 2-3 суставах); - полиартрит
(возникает в 4 и более суставах одновременно).
По симптоматике
По степени выраженности симптомов артрита:
- артрит с острым течением
(характеризуется внезапным началом, сильными болями и быстрым прогрессированием); - артрит с хроническим течением
(развивается медленно, периоды ремиссии чередуются с периодами обострения, боль менее выражена, чем при остром артрите).
Существует множество симптомов артрита
Диагностика ревматоидного артрита
Отправиться на диагностику ревматоидного артрита стоит при возникновении таких признаков, как:
- болезненная симметричная припухлость/отечность нескольких суставов;
- возникновение утренней скованности;
- наличие подкожных узелков;
- изменения на рентгенограмме (выявление остеопороза/эрозий/кист).
В целях уточнения предполагаемого диагноза используются методы:
- МРТ (магнитно-резонансная томография) – дает возможность определить состояние околосуставных тканей;
- пункция (извлечение образца суставной (синовиальной) жидкости) – помогает определить наличие специфичных клеток и лейкоцитов.
Стадии артрита
Определение стадии артрита — важный этап диагностики
, который позволяет подобрать соответствующее лечение и отслеживать темпы прогрессирования болезни. Специалисты выделяют 4 стадии, в зависимости от степени выраженности симптомов артрита, поражения хрящевой и костной тканей,.
1-я стадия артрита
Артрит может начаться незаметно для самого больного, ведь большинство симптомов артрита суставов проявляются лишь на 2-й стадии. Особо внимательные пациенты отмечают незначительную скованность в больных суставах и легкую отечность, против которой не помогает сокращение соли в рационе. Легкая болезненность может ощущаться при сгибании-разгибании сустава, в особенности, резком. Пациенты жалуются на растущую усталость и снижение выносливости.
Особенно коварна начальная стадия болезни коленного или плечевого сустава
— в этом случае симптомы артрита обычно списывают на возрастные изменения или усталость после тяжелого дня.
Заметить артрит 1-й степени у ребенка родители могут по снижению его активности, отсутствию интереса к играм, частым падениям и неловкости при выполнении физических упражнений. Больной ребенок не любит бегать, избегает физической работы, капризничает и хнычет, если его заставляют нагружаться.
Несмотря на трудность диагностики, артрит 1-й стадии лучше всего поддается излечению
. При позднем начале болезни прогноз благоприятный: терапия может окончиться полным восстановлением хрящевой ткани.
2-я стадия артрита
На 2-й стадии боль становится сложно игнорировать. Болевой синдром усиливается в утреннее и ночное время, может нарушать здоровый сон пациента. Отеки хорошо заметны со стороны, но и сам больной может отмечать необычную узловатую или веретенообразную форму пальцев, утолщение конечности (связанное со скоплением синовиальной жидкости) в суставе и другие визуальные признаки воспаления. На 2-й стадии артрита суставов ног к симптомам добавляются нарушения походки и боли при ходьбе.
На 2-й стадии возможно появление необратимых изменений и эрозий на синовиальной оболочке
. Без применения хондропротекторов — например,
саше Артракам
— остановить или замедлить процесс разрушения хряща довольно затруднительно.
3-я стадия артрита
На 3-й стадии визуальные изменения и болевой синдром становятся значительными. Сустав деформируется, при выполнении движений в нем отмечается сильная скованность и боль. Простейшие бытовые занятия вызывают трудности у пациента. Даже при отсутствии нагрузок, во время отдыха, больные суставы продолжают беспокоить больного. На этом этапе большинство пациентов частично утрачивает трудоспособность — им может быть присвоена инвалидность.
4-я стадия артрита
На последней стадии артрита пораженные суставы полностью утрачивают подвижность
. Боль мучает пациентов беспрерывно, создавая серьезную психоэмоциональную нагрузку. На этом этапе показано исключительно хирургическое лечение, поскольку хрящевая ткань почти полностью разрушена, а края костей начинают срастаться.
На 4-й стадии болезнь необратима
, сопровождается утратой способности к самообслуживанию и/или самостоятельному передвижению, стойкими контрактурами.
Существует 4 стадии артрита
Для постановки диагноза и исключения схожих заболеваний врач-ревматолог проводит первичный осмотр, пальпацию (прощупывание) пораженного сустава, а также двигательные тесты. На первом приеме проводится сбор анамнеза, опрос пациента о симптомах артрита, после чего специалист выдает направление на анализы и аппаратные исследования. В их числе:
- общий и биохимический анализ крови, анализ на ревмофактор;
- рентгенологическое исследование (в 2-х стандартных проекциях);
- пункция и анализ синовиальной жидкости;
- артрография (рентгенологическое исследование с предварительным введением контрастного вещества — проводится, обычно, при воспалительном процессе в плечевом или коленном суставе);
- артроскопия (введение датчика непосредственно в полость сустава через микронадрез);
- УЗИ (для крупных суставов, таких как плечевой или тазобедренный);
- серологические реакции на возбудитель или антитела к инфекционному агенту.
Так, рентгенологическое исследование помогает определить ширину просвета суставной щели, остеопороз, разрастание остеофитов, наличие эрозий, вывихов, подвывихов, деформаций. Если изменения видны недостаточно четко или костные разрастания препятствуют их оценке, а также если есть необходимость исследования мягких тканей, дополнительно может быть назначена компьютерная (КТ) или магнитно-резонансная томография (МРТ). УЗИ также помогает оценить степень заболевания и изменений, вызванных им.
Будьте здоровы, и пусть артрит обойдет вас стороной!
Images designed by Freepik
Лечение ревматоидного артрита немедикаментозными методами
Несмотря на то, что заболевание полностью не излечивается, борьба с ним имеет смысл и при грамотном подходе дает максимально возможные результаты.
Ключевой задачей немедикаментозной и медикаментозной терапии является:
- устранение симптомов;
- достижение устойчивой и длительной ремиссии;
- сдерживание активности аутоиммунных реакций;
- предотвращение или замедление проявления осложнений.
Физиотерапия
Физиотерапевтические методы направлены на ускорение восстановления/заживления тканей, а также поддержку мышечного тонуса и максимального сохранения подвижности суставов при ревматическом артрите.
К физиотерапии относят:
- электрофорез/фонофорез (воздействие электрического поля/ультразвука);
- бальнеотерапия (ванны из минеральных вод);
- грязелечение.
Лучше всего, если терапия будет проводиться в условиях стационарного лечения.
Массаж
Отличный метод лечения, использование которого необходимо в период ремиссии заболевания. Продолжительность курса и длительность сеансов определяется характером заболевания.
Процедуры должны осуществляться только профессиональным массажистом, после консультации с лечащим врачом.
Лечебная физкультура (ЛФК)
Способствует сохранению подвижности, а также локально активизирует обменные процессы, благодаря улучшению кровообращения.
Комплекс упражнений подбирается в соответствии с имеющейся стадией заболевания и учетом рекомендаций лечащего врача.
Ортопедические операции
Возможность восстановления функциональных возможностей и структуры суставов. На сегодняшний день доступны такие решения, как:
- артроскопия – малоинвазивное вмешательство (предполагает точечные проколы), выполняемое с целью лечения повреждений сустава;
- эндопротезирование – замена компонентов или сустава целиком, обеспечивающая возможность подвижности.
Фармакотерапия ревматоидного артрита с позиций доказательной медицины: новые рекомендации
Р
евматоидный артрит (РА) – аутоиммунное заболевание неизвестной этиологии, характеризующееся симметричным эрозивным артритом (синовитом) и широким спектром внесуставных (системных) проявлений. РА – чрезвычайно распространенное заболевание, поражающее примерно 1% населения земного шара. К кардинальным признакам РА относится неуклонно прогрессирующее поражение суставов (хронические боли, деформация, нарушение функции), приводящее к инвалидности и даже снижению продолжительности жизни пациентов (рис. 1).
Рис. 1. Ревматоидный артрит: варианты течения
Развитие и прогрессирование РА определяется сложным сочетанием генетически детерминированных и приобретенных дефектов («дисбалансом») нормальных (иммуно) регуляторных механизмов, ограничивающих патологическую активацию иммунной системы в ответ на потенциально патогенные, а нередко и физиологические стимулы. Это приводит к быстрой трансформации физиологической (защитной) острой воспалительной реакции в хроническое прогрессирующее воспаление, которое является неотъемлемой чертой РА. При РА преобладает Th1 тип иммунного ответа, характеризующийся гиперпродукцией «провоспалительных» цитокинов, таких как интерлейкин (ИЛ)–1, фактор некроза опухоли (ФНО)–a (рис. 2). Следует особо подчеркнуть, что прогрессирование РА является динамически развивающимся процессом, который (как с точки зрения патогенетических механизмов, так и клинико–инструментальных и лабораторных проявлений) условно подразделяется на несколько стадий:
Рис. 2. Роль цитокинов в развитии ревматоидного артрита
- ранняя (бессимптомная) стадия, характеризующаяся сосудистой и клеточной активацей;
- развернутая (быстрая хронизация воспаления) стадия, проявляющаяся нарушением ангиогенеза, активацией эндотелия, клеточной миграцией, инфильтрацией активированными CD4+Т–лимфоцитами синовиальной ткани, образованием ревматоидных факторов и иммунных комплексов, синтезом «провоспалительных» цитокинов, простагландинов, коллагеназы, металлопротеиназ;
- поздняя стадия, для которой характерна соматическая мутация и дефекты апоптоза синовиальных клеток.
Этиология РА неизвестна
, что делает невозможным проведение эффективной этиотропной терапии. Поэтому лечение РА остается одной из наиболее сложных проблем современной клинической медицины и фармакологии. Однако расшифровка патогенетических механизмов, лежащих в основе ревматоидного воспаления, послужила основой для разработки концепции
«патогенетической (базисной) терапии»
, которая сформировалась более 10 лет назад. К числу «базисных» относят большое число разнообразных по химической структуре и фармакологическим свойствам лекарственных средств. Их объединяет способность в большей или меньшей степени и за счет различных механизмов подавлять воспаление и/или патологическую активацию системы иммунитета. Прогресс, достигнутый в лечении РА в последние годы, очень хорошо виден при сопоставлении Международных рекомендаций (Американская коллегия ревматологов) по фармакотерапии РА, опубликованных в 1996 и 2002 годах. За это время разработаны новые «симптоматические» (ЦОГ–2 ингибиторы) и базисные (лефлюномид, «анти–цитокины») препараты (рис. 3), что самое главное – более четко сформулирована концепция «ранней» агрессивной терапии РА.
Рис. 3. Современная фармакотерапия ревматоидного артрита
Лечение ревматоидного артрита
Основные задачи фармакотерапии РА представлены на рисунке 4. В последние годы стало особенно очевидным, что наиболее высокая скорость нарастания рентгенологических изменений в суставах наблюдается именно на ранних стадиях РА
, что коррелирует с неблагоприятным прогнозом. Поскольку применение «базисных» препаратов при «раннем» РА позволяет модифицировать течение болезни, лечение РА (как и многих других хронических заболеваний человека, таких как сахарный диабет, артериальная гипертензия, ИБС и др.) должно начинаться как можно раньше, желательно в течение первых 3–х месяцев после постановки достоверного диагноза РА (рис. 5). Это особенно важно у пациентов, имеющих факторы риска неблагоприятного прогноза, к которым относятся высокие титры ревматоидного фактора, выраженное увеличение СОЭ, поражение более 20 суставов, наличие внесуставных проявлений (ревматоидные узелки, синдром Шегрена, эписклерит и склерит, интерстициальное поражение легких, перикардит, системный васкулит, синдром Фелти). Например, у серопозитивных пациентов с полиартритом в дебюте болезни вероятность тяжелого эрозивного поражения суставов в течение первых двух лет болезни чрезвычайно высока (70%).
Рис. 4. Задачи терапии ревматоидного артрита
Рис. 5. Важность ранней агрессивной терапии ревматоидного артрита
В то же время следует обратить внимание на трудности дифференциальной диагностики «раннего» РА (< 6–12 мес от начала симптомов) от ряда других ревматических и неревматических заболеваний (грипп, краснуха, парвовирус В19, корь, гепатит, лайм–боррелиоз, серонегативные спондилоартропатии, микрокристаллические артриты, ревматическая лихорадка, СЗСТ, остеоартроз, ревматическая полимиалгия, системные васкулиты, опухолевый артрит и др.), которые могут начинаться с «ревматоидоподобного» поражения суставов. Ниже суммированы клинические и лабораторные признаки, позволяющие заподозрить дебют РА, при наличии которых пациент должен быть незамедлительно направлен на консультацию к врачу–ревматологу (рис. 6). После постановки достоверного диагноза РА (рис. 7) всем больным необходимо провести базовое клиническое (рис. 8), лабораторное и инструментальное (рис. 9) обследование.
Рис. 6. Клинические признаки, позволяющие заподозрить ревматоидный артрит
Рис. 7. Критерии диагноза ревматоидного артрита
Рис. 8. Клиническое обследование пациентов с ревматоидным артритом
Рис. 9. Лабораторное и инструментальное обследование пациентов с ревматоидным артритом
При каждом визите пациента врач–ревматолог должен оценить активность болезни (рис. 10). Разработаны международные критерии эффективности терапии и клинической ремиссии. По критериям Американской коллегии ревматологов (ACR), свидетельством эффективности терапии может быть 20% улучшение (ACR20) счета припухших и болезненных суставов
, наряду с 20% улучшением 3 из 5 следующих параметров: общая оценка эффективности лечения по мнению врача и пациента, оценка интенсивности боли по мнению пациента, оценка степени потери трудоспособности и «острофазовых» показателей (рис. 11). Оценка рентгенологического прогрессирования по методу Sharp позволяет оценить влияние терапии на исход болезни (рис. 12).
Рис. 10. Оценка активности ревматоидного артрита
Рис. 11. Критерии эффективности лечения (ACR20 / ACR50 / ACR70)
Рис. 12. Модифицированный метод Sharp
Нестероидные противовоспалительные препараты
Общий план ведения пациентов РА представлен на рисунке 13. Основной метод симптоматического лечения РА – назначение нестероидных противовоспалительных препаратов
(НПВП)
с целью уменьшения боли и воспаления в суставах
. Условно НПВП подразделяются на коротко–живущие (диклофенак, кетопрофен, лорноксикам
(Ксефокам)
и др.) (< 6 часов) и длительно–живущие (пироксикам, напроксен и др.) (> 6 часов). Однако четкая связь между периодом полужизни НПВП в плазме и его клинической эффективностью не прослеживается. «Коротко–живущие» препараты могут длительно и в высокой концентрации накапливаться в зоне воспаления, например, в полости сустава. Поэтому одно–двукратный прием «коротко–живу щих» препаратов нередко столь же эффективен, как и многократный. При выборе НПВП необходимо учитывать ряд факторов: эффективность, переносимость, безопасность и стоимость препаратов. У пациентов, имеющих факторы риска осложнений со стороны желудочно–кишечного тракта, препаратами выбора являются так называемые селективные ингибиторы циклооксигеназы (ЦОГ)–2. Ограничением монотерапии НПВП является то, что эти препараты редко полностью подавляют клинические проявления артрита, не влияют на прогрессирование повреждения суставов и вызывают побочные эффекты, особенно у лиц пожилого возраста. К факторам риска желудочно–кишечных побочных эффектов относятся пожилой возраст (старше 75 лет), «язвенный» анамнез, сочетанное применение глюкокортикостероидов, тяжелые сопутствующие заболевания, прием высоких доз НПВП или одномоментное применение нескольких препаратов. Для профилактики и лечения НПВП–индуцировнных поражений ЖКТ можно использовать блокаторы H2–гистаминовых рецепторов (только высокие дозы), ингибиторы протонной помпы и мизопростол. Следует подчеркнуть: хотя симптомы диспепсии, очень часто возникающие на фоне приема НПВП, нередко купируются низкими дозами блокаторов Н2–гистаминовых рецепторов, их прием не только не уменьшает, но может даже увеличивать риск тяжелых осложнений со стороны ЖКТ (прободений, перфоративных язв и желудочных кровотечений). Хотя селективные ингибиторы ЦОГ–2 существенно реже вызывают поражение ЖКТ, чем «стандартные» НПВП, на фоне их приема также могут возникать нежелательные эффекты, включая симптомы диспепсии, замедление заживления язв желудка и 12–перстной кишки, задержка жидкости, повышение артериального давления. Кроме того, в одном исследовании было показано, что у пациентов РА, принимавших селективный ингибитор ЦОГ–2 (рофекоксиб), отмечается более высокая частота тромботических осложнений (инфаркт миокарда), чем у пациентов, принимающих напроксен. Однако данные других исследований свидетельствуют о том, что применение других селективных ингибиторов ЦОГ–2 – мелоксикама и целекоксиба не приводит к нарастанию частоты кардиоваскулярных тромбозов, по сравнению с пациентами, принимавшими «стандартные» НПВП. Применение как «стандартных» НПВП, так и селективных ингибиторов ЦОГ–2 должно проводиться с особой осторожностью у пациентов со сниженным внутрисосудистым объемом или отеками, связанными с застойной сердечной недостаточностью, нефротическим синдромом, циррозом печени и при повышении креатинина более 2,5 мг%.
Рис. 13. Тактика ведения пациентов с ревматоидным артритом
Глюкокортикоиды
Лечение низкими (< 10 мг/сут) дозами глюкокортикоидов (ГКС) нередко позволяет адекватно контролировать ревматоидные воспаления
, не уступая в этом отношении «базисным» противоревматическим препаратам приемлемым профилем токсичности, снижением скорости рентгенологического прогрессирования у больных с «ранним» активным РА (особенно при сочетанном применении с метотрексатом). Особенно показано назначение ГКС у пациентов, не отвечающих на НПВП или имеющих противопоказания для их назначения в адекватной дозе. К сожалению, у многих пациентов попытка отмены ГКС приводит к обострению синовита, даже несмотря на использование «базисных» препаратов, то есть развивается функциональная глюкокортикоидная зависимость.
Лечение низкими (< 10 мг/сут) дозами глюкокортикоидов (ГКС) нередко , не уступая в этом отношении «базисным» противоревматическим препаратам приемлемым профилем токсичности, снижением скорости рентгенологического прогрессирования у больных с «ранним» активным РА (особенно при сочетанном применении с метотрексатом). Особенно показано назначение ГКС у пациентов, не отвечающих на НПВП или имеющих противопоказания для их назначения в адекватной дозе. К сожалению, у многих пациентов попытка отмены ГКС приводит к обострению синовита, даже несмотря на использование «базисных» препаратов, то есть развивается функциональная глюкокортикоидная зависимость.
Пульс–терапия ГКС
(метилпреднизолон, дексаметазон) позволяет достигнуть быстрого (в течение 24 часов), но кратковременного (3–12 нед) подавления активности воспалительного процесса, даже у больных, резистентных к предшествующей терапии. Однако влияние пульс–терапии на рентгенологическое прогрессирование поражения суставов не доказано.
Локальная терапия ГКС
имеет вспомогательное значение. Ее целью является подавление активного синовита в начале болезни и его обострений в 1 или нескольких суставах, улучшение функции суставов. Однако глюкокортикоиды оказывают влияние только на локальный процесс (а РА – системное заболевание) и вызывают только временное улучшение. Наиболее эффективны пролонгированные глюкокортикоиды (триамцинолон, метилпреднизолон) и особенно бетаметазон. Следует иметь в виду, что не каждое обострение моноартрита при РА связано с активностью самого заболевания, это может быть проявление инфекционного или микрокристаллического артрита. Не рекомендуется проведение повторных инъекций ГКС в один и тот же сустав чаще, чем один раз в три месяца. Потребность в более частых инъекциях может отражать неадекватность «базисной» терапии.
Хотя у пациентов РА наблюдается склонность к развитию остеопороза независимо от глюкокортикоидной терапии, у пациентов, получающих даже низкие дозы ГКС перорально, отмечается увеличение риска остеопоретических переломов. Это диктует необходимость периодического определения минеральной плотности костной ткани (МПКТ) с помощью методов костной денситометрии (примерно раз в 12 мес) и обязательного назначения препаратов кальция (1500 мг) и колекальциферола (400–800 МЕ в сутки) с момента назначения ГКС. При недостаточной эффективности целесообразно применение других антиостеопоретических препаратов, таких как бисфосфонаты и кальцитонин.
Базисная терапия
Эффективность «базисных» препаратов в виде моно– (табл. 1) или комбинированной (табл. 2) терапии в отношении контролирования симптомов поражения суставов, положительное влияние на рентгенологическое прогрессирование, функциональный статус и качество жизни, строго доказана в процессе плацебо–контролируемых исследованиях. Полагают, что их применение позволяет снизить общую стоимость медицинского обслуживания пациентов, а рано начатая адекватная «базисная» терапия может способствовать увеличению продолжительности жизни пациентов РА. Показанием для незамедлительного (в течение 3–х месяцев) назначения «базисных» препаратов
является достоверный РА, при котором, несмотря на применение НПВП в адекватных дозах, сохраняются боли в суставах, утренняя скованность (или общее недомогание), активный синовит, стойкое увеличение СОЭ или СРБ, и/или признаки эрозивного поражения суставов.
Характеристика «базисных» препаратов, применяемых для лечения РА, представлена в таблицах 3 и 4. «Базисная» терапия снижает потребность в НПВП и глюкокортикоидах (а следовательно, вероятность развития побочных эффектов, возникающих на фоне лечения этими препаратами), позволяет улучшить качество жизни и отдаленный прогноз. К «недостаткам» базисной терапии следует отнести необходимость тщательного мониторинга за развитием побочных эффектов (табл. 5–7). Выбор того или иного «базисного» препарата зависит от ряда субъективных и объективных факторов и должен быть по возможности индивидуализирован. К сожалению, сравнению эффективности и безопасности различных «базисных» препаратов и комбинированной терапии несколькими «базисными» препаратами посвящено относительно мало исследований. У женщин детородного возраста на фоне приема большинства «базисных» препаратов необходима эффективная контрацепция, а случае наступления беременности или при кормлении грудью режим приема «базисных» препаратов должен быть модифицирован.
Учитывая высокую безопасность, многие ревматологи предпочитают начинать «базисную» терапию с назначения гидроксихлорохина
или
сульфасалазина
, эффективность которых (особенно у пациентов с «ранним» РА) с умеренной активностью доказана во многих исследованиях. Хотя монотерапия гидроксихлорохином не замедляет рентгенологическое прогрессирование поражения суставов, в целом она достаточно эффективна в отношении улучшения отдаленного прогноза болезни. Сульфасалазин подавляет воспаление быстрее, чем гидроксихлорохин в течение первого месяца от начала терапии. Кроме того, на фоне лечения отмечается замедление рентгенологического прогрессирования болезни. Побочные эффекты в виде тошноты и болей в животе выражены умеренно и обычно развиваются в течение первых нескольких месяцев терапии. Частота побочных эффектов уменьшается при медленном увеличении дозы препарата. Однако лейкопения и другие более тяжелые побочные эффекты могут развиться в любой период лечения, что диктует необходимость периодического лабораторного обследования. При отсутствии клинического эффекта в течение 4 месяцев необходимо назначение другого «базисного» препарата.
У пациентов с «активным» РА или имеющих факторы риска неблагоприятного прогноза препаратом «выбора» является метотрексат
, который обладает наиболее благоприятным соотношением эффективность/токсичность. Это позволяет рассматривать его в качестве
«золотого стандарта» фармакотерапии РА
при проведении испытаний эффективности и безопасных новых «базисных» препаратов. Имеются данные о том, что более 50% пациентов РА могут принимать метотрексат более 3–х лет, что существенно больше, чем других «базисных» препаратов. В целом, прекращение лечения метотрексатом чаще связано с развитием побочных эффектов, чем с неэффективностью лечения. Частоту многих побочных эффектов (стоматит, тошнота, диарея, алопеция) можно снизить при назначении фолиевой кислоты, без потери эффективности. Относительными противопоказаниями для назначения метотрексата являются заболевания печени, существенное нарушение функции почек, болезни легких и злоупотребление алкоголем. Несмотря на то, что наиболее частым побочным эффектом является увеличение печеночных ферментов, риск тяжелого поражения печени низок. Проведение биопсии печени показано только пациентам со стойким увеличением уровня печеночных ферментов после прекращения приема препарата.
Пациентам, которым противопоказано лечение метотрексатом, у которых на фоне лечения метотрексатом (до 25 мг/нед) не удается достигнуть стойкого клинического улучшения или развиваются побочные эффекты, показано назначение нового «базисного» препарата лефлюномида
,
«биологических» агентов
, или других «базисных» препаратов в виде моно– или комбинированной терапии (рис. 14). Снижение активности РА и замедление рентгенологического прогрессирования на фоне лечения лефлюномида выражено в той же степени, что и при использовании метотрексата. Кроме того, лефлюномид может быть с успехом использован в комбинации с метотрексатом у пациентов, у которых монотерапия метотрексатом недостаточно эффективна. Однако у пациентов, получающих комбинированную терапию метотрексатом и лефлюномидом, увеличение концентрации печеночных ферментов наблюдается значительно чаше, чем на фоне монотерапии лефлюномидом. Необходимо иметь в виду, что поскольку метаболизм лефлюномида зависит от печеночной энтероциркуляции, этот препарат имеет очень длительный период полувыведения и может задерживаться в организме более 2–х лет. Для его элиминации рекомендуется использовать холестирамин. Противопоказаниями для использования лефлюномида являются заболевания печени, имунодефициты, применение римфапицина, вызывающего увеличение концентрации лефлюномида.
Рис. 14. Тактика ведения пациентов с ревматоидным артритом при неэффективности метотрексата
К числу эффективных препаратов для лечения РА относятся соли золота. D–пеницилламин и циклоспорин А в настоящее время применяются реже, в первую очередь из–за побочных эффектов. Например, на фоне D–пеницилламина описано развитие аутоимммунных синдромов (миастения гравис, синдром Гудпасчера, полимиозит). Длительное применение циклоспорина А лимитируется развитием артериальной гипертензии и дозозависимого нарушения функции почек, которое иногда сохраняется после отмены препарата. Кроме того, многие препараты могут вызывать увеличение уровня циклоспорина А в сыворотке крови и таким образом способствовать нефротоксичности последнего. Поэтому циклосопорин А рекомендуется применять преимущественно у пациентов РА, которые «рефрактерны» к другим «базисным» препаратам.
«Антицитокиновая» терапия
Одно из наиболее ярких достижений фармакотерапии РА связано с разработкой принципиально новой группы лекарственных средств, которые получили название «биологические» агенты («biologic» agents), механизм действия которых связан с подавлением синтеза «провоспалительных» цитокинов – ФНО–a и ИЛ–1, играющих, как уже отмечалось, фундаментальную роль в иммунопатогенезе РА. В настоящее время при лечении РА используют 3 группы препаратов, 2 из которых – моноклональные антитела (мАТ) к ФНО–a – инфликсимаб (Ремикейд)
и рекомбинантный растворимый ФНО–a рецептор, соединенный с Fc фрагментом IgG (Etanercept) – ингибируют синтез и биологические эффекты ФНО–a и рекомбинантный растворимый антагонист ИЛ–1 (Anakinra), подавляющий функциональную активность ИЛ–1. Получены данные, что применение биологических ингибиторов ФНО–a и ИЛ–1 позволяет снизить активность иммунопатологического процесса и добиться клинического эффекта, улучшить качество жизни и замедлить рентгенологическое прогрессирование поражения суставов даже у пациентов, устойчивых к предшествующей терапии стандартными «базисными» препаратами. Все препараты эффективны в сочетании с метотрексатом, у пациентов с активным РА, не отвечающих на монотерапию метотрексатом. Инфликсимаб разрешен к применению в сочетании с метотрексатом, а Etanercept и Anakinra – в качестве монотерапии или в комбинации с другим «базисными» препаратами, за исключением «биологических» ингибиторов ФНО–a.
Экстракорпоральные процедуры
В комплексном лечении тяжелого, резистетного к стандартной «базисной» терапии РА целесообразно назначение различных экстракорпоральных процедур, включая плазмаферез
и
иммуноадсорбцию с использованием белка А стафилококка
.
Комбинированная терапия
Поскольку монотерапия «базисными» препаратами во многих случаях не позволяет контролировать прогрессирование РА, широко изучается вопрос о возможности использования комбинированной терапии несколькими «базисными» препаратами
(табл. 2). Наиболее хорошо изученными комбинациями являются циклоспорин и метотрексат и «тройная» терапия метотрексатом, сульфасалазином и гидроксихлорхином. Следует однако подчеркнуть, что хотя комбинация циклоспорина и метотрексата более эффективна, чем монотерапия метотрексатом, при длительном ее применении у части пациентов отмечено развитие артериальной гипертензии и увеличение уровня креатинина.
Более перспективным направлением лечения РА представляется комбинированная терапия «базисными» (метотрексат, лефлюномид) и «биологическими» (инфликсимаб и др.) препаратами.
Нефармакологические методы лечения
Для профилактики прогрессирования деформации суставов следует изменить стереотип двигательной активности. Например, для недопущения развития ульнарной девиации кисть должна выполнять не локтевое, а лучевое сгибание: открывать кран и поворачивать ключ в замке не правой, а левой рукой и др. Важный компонент лечения РА – лечебная физкультура
. При небольшой или умеренной активности показаны различные методы
физиотерапии
, особенно лазерное облучение пораженных суставов. Санаторно–курортное лечение показано только у больных с минимальной активностью РА или в стадии ремиссии. В качестве
ортопедического пособия
применяют ортезы – особые приспособления из термопластика, надеваемые на время сна и удерживающие сустав в правильном положении. Широко используют протезирование тазобедренных и коленных суставов и хирургическое лечение деформаций кистей и стоп.
Таким образом, за последние 5 лет в лечении РА достигнут значительный прогресс, сушественно больший, чем за все предшествующие годы. Мы надеемся, что практическое использование представленных рекомендаций, основанных на международном опыте лечения РА и «медицине доказательств», позволит существенно улучшить прогноз этого тяжелого заболевания.
Литература:
1. Насонов Е.Л. Противовоспалительная терапия ревматических бодезней. Москва, Издательство «М–СИТИ», 1996, 345 стр.
2. Насонов Е.Л. Нестеоидные противовоспалительные препараты (Перспективы применения в медицине) Москва, «Анко», 2000 Москва,
3. Насонов Е.Л. Нестероидные противовоспалительные препараты при ревматических заболеваниях: стандарты лечения РМЖ, 2001; 9, 7–8;265–270.
4. Насонов Е.Л. Перспективы фармакотерапии воспалительных ревматических заболеваний: моноклональные антитела к фактору некроза опухоли. РМЖ, 2001, 9, 7–9, 280–284
5. Насонов Е.Д., Скрипникова И.А., Насонова В.А. Проблема остеопороза в ревматологии. Москва. «СТИН», 1997; 429 стр.
6. Сигидин Я.А., Лукина Г.В. Ревматоидный артрит.Москва, «АНКО», 2001, 328 стр.
7. Harris E,D. Jr. Rheumatoid Arthritis: pathophysiology and implications for therapy. N. Engl. J. Med., 1990;322:1277–1289
8. American College of Rheumatology Ad Hoc Commiitee on Clinical Guidelines. Guidelines for the management of rheumatoid arthritis. Arthritis Rheum., 1996;39:713–722.
9. American College of Rheumatology Ad Hoc Commiitee on Clinical Guidelines. Guidelines for monitoring drug therapy in rheumatoid arthritis. Arthritis Rheum., 1996;39:723–731.
10. American College of Rheumatology Subcommittee on Rheumatoid Arthritis Guidelines. Guidelines for the Management of Rheumatoid Arthritis. 2002 Update. Arthritis Rheumatism.2002;46:328–346.
Лечение ревматоидного артрита препаратами
Как лечить ревматоидный артрит с помощью медикаментозных методов может определить только лечащий врач, имеющий полноценную клиническую картину заболевания пациента.
Лечение ревматоидного артрита препаратами осуществляется под чутким наблюдением специалиста и корректируется в соответствии с имеющимся/отсутствующим прогрессом.
Хондропротекторы
Широкая группа препаратов, способствующая регенерации соединительной ткани и улучшению состояния хряща. Выпускаются в различных формах (таблетки/мази).
К часто назначаемым относят: «Артракам», «Мукосат», «Хондролон».
Спазмолитики
Способствуют снятию спазмов гладкой мускулатуры, окружающей воспаленные суставы.
Наиболее эффективными являются «Спазмалгон», «Триган», «Максиган».
Нестероидные противовоспалительные средства (НПВС)
Оказывают противовоспалительный эффект и способствуют угнетению активности фермента, вызывающего разрушительные процессы. К наиболее часто назначаемым и при этом весьма эффективным принято относить препарат «Артрадол».
Биологические агенты
Препараты, имеющие протеиновую основу. Ключевое предназначение – подавление воспалительных процессов, благодаря воздействию на составляющие иммунной системы.
Наиболее эффективными являются: «Галофугинон», «Хумира», «Оренция».
Лечение
Лечение артрита нацелено на устранение причины болезни и факторов риска, способствующих развитию воспаления, снятие симптомов, улучшение метаболизма в пораженном суставе, сохранение его функции. Добиться этого позволяют применение медикаментов, физиотерапевтическое воздействие, лечебная физкультура и массаж.
В запущенных случаях, при гнойных процессах, вывихах и подвывихах, может потребоваться хирургическое вмешательство. Если сустав полностью разрушен, возможна его замена на искусственный – эндопротезирование.
Консервативная терапия в зависимости от формы заболевания артрита включает применение таблеток, мазей и инъекций различных групп препаратов:
- антибиотиков при бактериальном поражении;
- нестероидных противовоспалительных препаратов и гормонов;
- хондропротекторов – средств, улучшающих качество суставной ткани;
- болеутоляющих препаратов;
- витаминов, микроэлементов и аминокислот.
Автор:
Пугонина Татьяна Алексеевна, Терапевт
Питание
Соблюдение принципов здорового питания помогает закрепить благоприятный результат успешного лечения и как можно дольше сохранить ремиссию. Диета при ревматоидном артрите и переход преимущественно на растительную пищу способствует существенному сокращению возникающих обострений.
Как лечить ревматоидный артрит с помощью диеты? Специалисты рекомендуют исключить продукты-аллергены (например, томаты и баклажаны), а также ввести больше витаминов и животных белков, что помогает сократить потерю мышечной массы. Предпочтение стоит отдавать нежирным сортам мяса, а также морской рыбе и запеченной пище.
Кроме того, рекомендуется отказаться от вредных привычек, так как любая интоксикация может спровоцировать обострение.