Транзиторная ишемическая атака головного мозга является временным острым расстройством центральной нервной системы. В медицинской практике такую патологию могут еще называть микроинсультом. Единственное отличие заключается в продолжительности проявления симптоматики. В случае с транзиторной ишемией признаки исчезают в течение часа, они не несут необратимых последствий. Чаще всего такого рода нарушения обнаруживаются у лиц пожилого возраста.
Диагностика осуществляется на основании совокупности всех сведений, получаемых путем медицинских исследований: компьютерной, магнитно-резонансной томографии, результатов УЗДГ, ПЭТ отделов головного мозга. Дополнительно могут назначать лабораторные процедуры. Обследование желательно проходить в специализированных неврологических центрах.
Лечение транзиторной ишемической атаки головного мозга может быть консервативным, симптоматическим и оперативным. Все зависит от возраста пациента, наличия сопутствующих заболеваний и общего состояния. Терапия необходима для того, чтобы исключить риск развития инсульта. По статистике, у больного по истечении 2 дней после приступа риск инсульта составляет 4 %, через 30 дней — 8 %, в течение 5 лет — 29 %.
Код МКБ-10
ТИА в МКБ-10 (Международная классификация болезней 10-го пересмотра) звучит следующим образом: Преходящие транзиторные церебральные ишемические приступы (атаки) и родственные синдромы (G45). ТИА входит в группу эпизодических и пароксизмальных расстройств (G40- G47).
Транзиторная ишемическая атака происходит в результате блокировки какого-либо сосуда, питающего головной мозг. В сосуде могут образовываться атеросклеротические бляшки или тромбы, мешающие нормальному движению крови. Редко ТИА происходит в результате кровоизлияния. Однако в этом случае кровообращение восстанавливается достаточно быстро.
Записаться на приём
Физиология заболевания
ТИА развивается из-за неспособности сосудов обеспечить питание нейронов кислородом. Выраженность состояния может быть очень разная. Нередко врачи затрудняются провести четкую границу между транзиторной атакой и ишемическим инсультом, так как они развиваются по похожему сценарию.
На данный момент есть только один критерий, который позволяет отличить ТИА от инсульта – ТИА длится менее 24 часов. При инсульте нарушение кровообращения сохраняется на протяжении более суток.
Причины
ТИА не является самостоятельным заболеванием, ее появление связано с патологиями сердечно-сосудистой системы, проблемами свертываемости крови, травмированием сосудов и большой кровопотерей. Причины тромбоэмболии чаще всего связаны с:
- фибрилляцией предсердий;
- синдромом слабости синусового узла;
- митральным стенозом;
- мерцательной аритмией;
- дилатационной кардиомиопатией;
- инфекционным эндокардитом;
- миксомой предсердия;
- острым инфарктом;
- тромбозом левого предсердия.
ТИА может наблюдаться у пациентов с:
- незаращенным овальным клапаном;
- искусственным клапаном сердца;
- кальцификацией митрального клапана;
- пороком сердца;
- сердечной недостаточностью;
- ангиопатией;
- коагулопатией;
- аномалиями в позвоночной и сонной артерии.
Поражения сонной артерии
Появление типичной симптоматики наблюдается через 2-5-минутный промежуток. При дисфункции обращения кровеносной системы в области сонной артерии больной чувствует слабость, внезапно теряет зрение, полностью или частично перестаёт говорить.
Часто наблюдается двигательная дисфункция конечностей на одной из сторон, а также пациент теряет чувствительность.
Пульс стремительно падает, в сонной артерии слышится шум. На болезнь может указывать очаговая симптоматика поражения мозговых структур головы: лицо становится асимметричным, давление колеблется, сетчатка меняется.
В области грудины ощущается тяжесть, сердце работает с перебоями, не хватает воздуха для дыхания, появляются судороги, хочется плакать.
Факторы риска
В большинстве случаев транзиторная ишемическая атака вызвана перекрытием мелких кровеносных сосудов атеросклеротическими бляшками. В группу риска развития транзиторной ишемической атаки входят лица, страдающие следующими заболеваниями и состояниями:
- атеросклерозом сосудов головного мозга – данная патология считается основной причиной развития ишемических атак. 90% инсультов у людей пожилого возраста обусловлены именно атеросклерозом;
- артериальной гипертензией – занимает второе место по частоте случаев развития инсультов;
- наследственной предрасположенностью – при наличии у кого-либо из членов семьи подобных состояний в прошлом вероятность развития ишемического инсульта увеличивается;
- возрастным фактором – после 60 лет риск возникновения заболевания значительно повышается.
- сахарным диабетом – гипертония и повышенная свертываемость крови у больных с диабетом приводят к усугублению атеросклеротического поражения кровеносных сосудов;
- системными заболеваниями сосудов;
- ожирением – лишняя масса тела довольно часто является причиной ишемических атак;
- заболеваниями сердца;
- остеохондрозом шейного отдела позвоночника, особенно спазмом шейной артерии;
- злоупотреблением алкоголем и курением.
По данным статистики, транзиторные ишемические атаки чаще поражают больных мужского пола среднего возраста. Однако симптомы могут проявляться также в детском возрасте и у молодых людей, страдающих сердечно-сосудистыми заболеваниями.
Диагностика транзиторной ишемической атаки осуществляется на основании сведений, полученных при проведении медицинских исследований:
- компьютерной томографии;
- магнитно-резонансной томографии;
- ультразвуковой допплерографии;
- позитронно-эмиссионной томографии всех отделов головного мозга.
Для постановки максимально точного диагноза дополнительно могут быть назначены лабораторные процедуры.
Приступообразное системное головокружение
Приступообразное системное головокружение – это самый частый симптом фокального нарушения кровообращения, как в стволе головного мозга, так и в структурах внутреннего уха.
Достоверным критерием стволового головокружения, по мнению Сарклиник, является сочетание головокружения с собственно мозговыми симптомами, например глазодвигательными, зрительными, пирамидными, чувствительными. Достоверным критерием периферического головокружения является сочетание головокружения с кохлеарными нарушениями.
Проявление приступообразного головокружения в виде моносиндрома в большинстве случаев указывает на его периферическое происхождение.
В дифференциальной диагностике периферического или центрального головокружения большое значение имеет феномен ускоренного нарастания вестибулярной возбудимости – вестибулярный рекрутмент. При центральном головокружении он отрицательный, при периферическом – положительный.
Клинические проявления
Транзиторная ишемическая атака способствует возникновению временной неврологической симптоматики. Поэтому на момент консультации у невролога все признаки отсутствуют, специалист отталкивается лишь от жалоб пациента при опросе. В зависимости от места локализации патологии будет меняться и клиническая картина.
Нарушения в вертебробазилярном бассейне (ВББ) вызывает шаткость походки, неустойчивость, головокружение, дизартрию (нечеткую речь), проблемы со зрением, сенсорные аномалии.
Изменения в каротидном бассейне приводят к резкому ухудшению зрения, временной слепоте одного из органов, нарушениям подвижности в конечностях, редко судорогам. Эти признаки носят кратковременный характер.
ТИА в зоне сетчатки, когда патология затрагивает артерию органов зрения, что приводит к преходящей слепоте. Пациенты жалуются на возникновение препятствия в виде «шторки».
Приступ ТИА длится не больше 15–20 минут, после чего все неврологические проявления исчезают. Именно из-за такого кратковременного недомогания люди и не обращают на него внимания и не посещают клинику. Это расстройство может случиться раз в жизни или повторяться регулярно (до трех раз в день). Проявлений ТИА выделяют столько, сколько существует функций у головного мозга. Временные отклонения могут наблюдаться в речи, памяти, поведении.
Патогенез
Ишемия тканей мозга является преходящим нарушением мозгового кровоснабжения, которое еще принято называть микроинсультом. При этом неврологические симптомы исчезают самопроизвольно в течение часа после окончания атаки, не вызывая необратимых органических повреждений в структурах головного мозга.
Транзиторные ишемические атаки обычно развиваются в условиях атеросклеротической окклюзии магистральных сосудов приносящих кровь к голове. К ним относят систему сонных артерий – особенно в местах бифуркации, а также вертебральные артерии. Чаще всего патогенезу способствует компрессия и ангиоспазм, вызванные остеохондрозом.
Механизм развития ТИА
Ишемия церебральных тканей включает в себя 4 этапа:
- Авторегуляция – возникающая благодаря компенсаторному расширению церебральных сосудов как ответ на пониженное перфузионное давление мозгового кровообращения, вызывает увеличение объемов крови, которой заполняются сосуды головного мозга.
- Олигемия – дальнейшее нарастание падения показателей перфузионного давления вызывает уменьшение церебрального тока крови, когда не может быть компенсировано авторегуляторными механизмами, на этом этапе процессы кислородного обмена еще не нарушены.
- Обратимая ишемия — развитие «ишемической полутени», вызванной нарастанием снижения перфузионнного давления и снижением уровня кислородного обмена, что приводит к гипоксии и нарушению работы нейронов.
- Необратимая ишемия — представляет собой необратимую клеточную смерть или апоплексическую деполяризацию нейронов.
Таким образом, микроинсульт вызывает нарушения церебральной гемодинамики, внезапные и кратковременные дисциркуляторные расстройства в структурах головного мозга, проявляющиеся очаговыми и общемозговыми симптомами, сохраняющимися в течение суток.
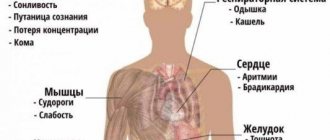
Общие признаки
К общим признакам ТИА можно отнести:
- сильный шум в ушах;
- вспышки света в глазах;
- сильную икоту;
- тошноту или рвоту;
- проблемы с речью;
- боли в затылочной части головы;
- головокружение;
- сильные головные боли;
- нарушения координации;
- судорожное состояние;
- скачки артериального давления;
- преходящую амнезию.
У пациентов отмечается бледность кожи, рассеянность, невозможность сосредоточиться. Если патология локализуется в шейном отделе, то ситуативные приступы вызывают появление резкой мышечной слабости — пациент может упасть, потерять возможность свободно двигать конечностями, чаще всего пострадавший находится в полном сознании. В тяжелых случаях человеку требуется срочная неотложная помощь.
Осложнения и последствия ишемической атаки головного мозга
Транзиторная атака характеризуется приходящими симптомами в результате нарушения церебрального кровообращения. Они должны проходить в течение суток и не провоцировать тяжелые последствия. К симптомам сохраняющимся после перенесенного тяжелого микроинсульта относится:
- невнятная речь;
- амнезия;
- паралич;
- ухудшение остроты зрения.
Для реабилитации после микроинсульта и наиболее успешного прогноза — предупреждения ишемического инсульта необходима помощь многих специалистов:
- невролог – мониторит состояние церебральных сосудов, работу нейронов и уровень обменных процессов в головном мозге;
- кардиолог – подберет лучшую схему лечения для нормализации артериального давления и сердечного ритма;
- эндокринолог – поможет скорректировать уровень сахара в крови и нивелировать негативное влияние сахарного диабета;
- логопед – специалист, который поможет решить проблемы с речью;
- психолог – необходим для коррекции психических нарушений.
Критерии тяжести
Существует 3 степени тяжести ТИА. Именно они свидетельствуют о положительной или отрицательной динамике заболевания:
- легкая степень — длится приблизительно 10 минут, симптомы очаговые, которые исчезают без последствий;
- средняя степень — длится от 10 минут и более, приступ протекает без последствий для здоровья пациента;
- тяжелая степень — транзиторная церебральная ишемическая атака затягивается, и неврологические признаки усугубляются.
По МКБ-10 транзиторная ишемическая атака имеет стандартную классификацию:
- ТИА в ВББ (вертебробазилярный бассейн);
- ТИА в каротидном бассейне;
- ТИА множественные или двусторонние;
- синдром переходящей слепоты;
- ТГА (транзиторная глобальная амнезия);
- неуточненная ТИА.
Разновидность и степень тяжести местного снижения кровообращения в голове может установить только квалифицированный медицинский работник.
Диагностика
Если следовать рекомендациям Всемирной организации здравоохранения, то всех больных с подозрением на ТИА должны доставить в региональный сосудистый центр. Скорость обследования (в течение 24 часов) значительно повысит шансы узнать картину общих изменений. Список процедур включает в себя:
- проведение МРТ с использованием диффузионно-взвешенных изображений и градиентных Т2-взвешенных;
- КТ-исследование проводят, если нет возможности сделать МРТ;
- ультразвуковое исследование сосудов головы и шеи, если есть подозрения на инсульт;
- клиническое обследование физиологических параметров со сдачей анализов крови;
- проведение ЭКГ.
Дополнительные процедуры включают в себя:
- эхокардиографию;
- проверку крови на свертываемость;
- биохимические исследования крови.
Критерии диагностики транзиторной ишемической атаки ориентированы на шкалу ABCD2, которая получила широкое применение в странах Западной Европы и США. С ее помощью можно спрогнозировать риск развития инсульта у пациентов, которые перенесли ТИА.
Оценочная школа выглядит следующим образом:
- А — показатели артериального давления;
- В — возраст пациента (больше 60 лет);
- С — симптомы заболевания (общий список недомоганий);
- Д — длительность симптомов и диабет в анамнезе.
Такой подход позволяет объективно оценить как мягкие, так и более тяжелые проявления ишемии.
Полное обследование пациента позволит провести дифференциацию ТИА от других заболеваний, таких как:
- Неврологические расстройства: мигрени, фокальные судороги, опухоль мозга, субдуральная гематома, кровоизлияния, рассеянный склероз, миастения, паралич и нарколепсия.
- Соматические и психические расстройства: гипогликемия, болезнь Меньера, вестибулярный неврит, синкоп, ортостатическая гипотензия, истерия, психосоматические отклонения.
Существует спектр значимых признаков, с помощью которых можно с большей вероятностью говорить о правильном разграничении острой ВББ от других болезней. К ним относятся:
- вращательные головокружения;
- степень ощущения шаткости или устойчивости в вертикальном положении;
- проблемы с равновесием;
- присутствие кистозно-глиозных изменений в голове;
- наличие атеросклероза брахиоцефальных артерий со стенозом, превышающим 50 %.
Для ТИА характерным является присутствие нескольких признаков, поэтому состояние пациента требует качественного анализа.
Симптомы транзиторной ишемической атаки
Симптомы ишемической атаки головного мозга могут значительно отличаться в зависимости от того, какой участок головного мозга был затронут, но есть ряд клинических нарушений являющихся общемозговыми симптомами, к ним относится:
- головокружение;
- головная боль;
- кратковременная потеря сознания.
Очаговые симптомы нарушения кровообращения головного мозга проявляются в виде:
- временной потери речи и нарушений речи — афазии;
- утрате способности читать и/или писать;
- слабости в одной из половин тела – гемипарезе, вызывающем потерю равновесия и нарушение координации движений;
- косоглазия или обездвиженности глазных яблок, утрате зрения или резкого его ухудшения;
- непроизвольное мочеиспускание;
- онемения – гипестезии, нарушения чувствительности и покалывания – парестезии.
Лечение
Самое главное — вовремя оказать пострадавшему соответствующую помощь, так как с первого взгляда поставить диагноз сложно. Следует знать, что существует неотложная помощь. Это ряд определенных действий, направленных на стабилизацию состояния пациента и его госпитализацию:
- вызов бригады скорой помощи;
- контроль дыхания, сердечного ритма и давления;
- купирование судорожного синдрома.
Пострадавшему стоит дать возможность свободно дышать: ослабить галстук или расстегнуть верхние пуговицы одежды, открыть окно. Обязательно принять горизонтальное положение или положение «полусидя». При наличии рвоты — очистить дыхательные пути. Больному можно давать небольшое количество воды.
Целью терапии ТИА является предупреждение последующих приступов с развитием осложнения. В первую очередь купируется снижение кровоснабжения с последующим восстановлением. Врачи подбирают лечение к основному недугу: сахарному диабету, артериальной гипертензии, тромбоэмболии или другим патологиям.
Длительность лечения зависит от конкретного случая. Пациент может проходить период восстановления амбулаторно либо в клинике. Ему могут назначать:
- инфузионную терапию, когда капельно вводится в вену Реополиглюкин или Пентоксифиллин;
- антиагреганты: ацетилсалициловую кислоту, Клопидогрель, которые препятствуют образованию тромбов;
- антикоагулянты: Клексан, Фраксипарин. Они требуют контроля за показателями крови;
- нейропротекторы: сульфат Магния, Цераксон, Актовегин. С их помощью нервные клетки получают соответствующую защиту от кислородного голодания;
- ноотропы: Церебролизин, Пирацетам;
- статины: Аторис, Вазелин — способствуют понижению концентрации холестерина в крови;
- антиаритмичные препараты назначают при нарушении сердечного ритма;
- средства гипотензивного свойства: Лоприл.
По показаниям может проводиться симптоматическое лечение, которое назначается индивидуально. Лечащий врач может назначать физиотерапевтические процедуры, среди которых:
- Оксигенобаротерапия — лечение воздушной средой с высоким содержанием кислорода, который способствует регенерации клеток.
- Электросон является лечебным, он позволяет восстанавливаться подкорковым связям с помощью воздействия безопасного импульсного тока.
- Электрофорез — влияние импульсов тока в сочетании с введением лекарственных препаратов.
- ДДТ (диадинамотерапия) — является одним из методов электротерапии, когда на организм пациента воздействуют токами Бернара. Они имеют низкую частоту и напряжение.
- СМТ — воздействие на биологические ткани синусоидальных токов. Они благоприятно влияют на весь организм.
- Микроволны — на ткани и органы человека воздействует специально созданное электромагнитное поле, дина его волны составляет 12, 6 см, а частота 2375 МГц.
- Циркулярный душ — полезная гидропроцедура, ее принцип заключается в игольчатом воздействии струек воды на тело человека по всей поверхности. Вода из такого душа обволакивает все тело. Процедура проходит в специальном боксе, который оснащен большим количеством трубок, из них и осуществляется подача воды.
- Лечебные ванны (хвойные, радоновые, жемчужные).
По показаниям могут применять массажные процедуры, направленные на улучшение циркуляции крови. Хирургическое вмешательство назначается при атеросклеротическом поражении экстракраниальных сосудов. Такая процедура имеет 3 разновидности:
- каротидная эндартерэктомия — удаление атеросклеротической бляшки, которая располагается внутри сосуда;
- стентирование артерий — процедура проводится на суженых артериях;
- протезирование — пораженный участок артерии удаляется и замещается трансплантатом.
Больному, страдающему от ТИА, требуется профессиональная консультация у соответствующих специалистов. Лечение после транзиторной ишемической атаки будет зависеть от причины возникновения приступа, частоты и возрастных показателей пациента. Если симптоматика слабо выражена и приступы единичны, то восстановление проходит быстро.
Неврологическая реабилитация после транзиторной ишемической атаки в Юсуповской больнице
Клиника реабилитации Юсуповской больницы является уникальным медицинским учреждением, специалисты которой направляют все свои усилия на восстановления у пациентов утраченных вследствие заболевания функций организма.
В схему реабилитационных мероприятий наши врачи-реабилитологи включают уникальные восстановительные программы, инновационные медицинские технологии и методики.
Физические упражнения после транзиторной ишемической атаки и инсульта
Лечебная физкультура (ЛФК) является обязательным и очень мощным инструментом восстановления после транзиторной ишемической атаки. Её проведение врачи-неврологи Юсуповской больницы назначают уже в первые дни после приступа. ЛФК должна выполняться на всех этапах лечения, а в идеале – всю последующую жизнь.
По силе своего положительного воздействия регулярные физические упражнения после транзиторной ишемической атаки и инсульта могут конкурировать даже с самыми современными медикаментами.
Физические упражнения после транзиторной ишемической атаки и инсультов имеют следующие задачи:
- предупредить осложнения длительной иммобилизации (пролежни, застойную пневмонию, прогрессирование застойной сердечной недостаточности, тромбоэмболические осложнения, атрофию мышечной массы);
- улучшить мышечный тонус и силу в мышцах, находящихся в состоянии пареза или паралича со сниженным тонусом;
- мышечный патологический тонус в группах мышц, находящихся в состоянии спастического пареза или паралича с повышенным мышечным тонусом;
- улучшить микроциркуляцию и обменные процессы во всех тканях организма;
- предупредить мышечные контрактуры;
- возобновить двигательную активность;
- восстановить речевые функции организма;
- нормализовать деятельность внутренних органов;
- восстановить тонкие движения кистями рук.
Лечебная физкультура является действенным, однако не единственным методом реабилитации после транзиторной ишемической атаки и инсульта. Наиболее высокая эффективность достигается если ЛФК сочетается с массажем, мануальной терапией, трудолечением, социальной и психологической адаптацией.
Реабилитация после транзиторной ишемической атаки в Юсуповской больнице – это полноценная восстановительная программа, которая позволяет избежать развития тяжелых последствий нарушения мозгового кровообращения.
ЭПИДЕМИОЛОГИЯ
Многочисленные когортные исследования в разных странах демонстрировали неоднозначную заболеваемость ТИА, которая варьировалась от 0,37 до 1,1 на 1000 человек в год. Подобно инсультам, риск ТИА значительно увеличивается с возрастом. В одном из британских исследований заболеваемость ТИА среди лиц старше 85 лет достигла 6,41 на 1000. По данным Cardiovascular Health Study (1993), распространенность ТИА составляла 2,7% среди мужчин 65–69 лет и 1,6% среди женщин того же возраста, а у лиц 75–79 лет она увеличивалась до 3,6% и 4,1% у мужчин и женщин соответственно. При этом у лиц, перенесших инсульт, ТИА в анамнезе отмечаются в довольно значительном числе случаев – от 7 до 40%. Полагают, что столь большой разброс объясняется рядом факторов, в том числе различными критериями диагностики ТИА в разных исследованиях. Многие ТИА остаются недиагностированными.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
К развитию ТИА как к одному из вариантов острого нарушения мозгового кровообращения могут привести различные факторы риска.
Ведущим фактором риска является атеросклероз магистральных артерий головы с формированием гемодинамически значимых стенозов и эмбологенных бляшек. Почти в 90% наблюдений развитие ТИА обусловлено атеротромбозом сонных артерий, чаще в месте их бифуркации на наружную и внутреннюю.
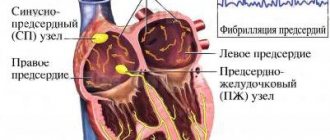
Вторым по распространенности фактором является наличие тромбов в полостях сердца и на его клапанах при фибрилляции предсердий (ФП), дилатационной кардиомиопатии, инфаркте миокарда, искусственных клапанах сердца, бактериальном и небактериальном эндокардите.
Значительно реже ТИА развиваются в результате:
- коагулопатии;
- ангиопатии, обусловленной артериальной гипертензией, сахарным диабетом или иными причинами;
- аномалии развития (перегиб, удвоение, гипо- или аплазия) сонной или позвоночной артерий, коарктации аорты;
- экстравазальной компрессии позвоночных артерий патологически измененными шейными позвонками;
- диссекции сонной или позвоночной артерий.
Основным механизмом развития ТИА является попадание микроэмболов из магистральных артерий головы или сердца в мелкие сосуды головы. Это сопровождается острым, но обратимым (без формирования инфаркта) критическим снижением кровоснабжения участка головного мозга в определенном артериальном бассейне. Ключевым моментом патогенеза ТИА является именно обратимая локальная ишемия мозга, развивающаяся при снижении церебральной перфузии ниже 18–22 мл на 100 г/мин. (при норме в 50–60 мл на 100 г/мин), что является функциональным порогом ишемии.
Преходящее падение кровотока в зоне, дистальнее места окклюзии артерии, приводит к появлению очаговой симптоматики. При восстановлении кровотока в результате механизмов ауторегуляции, открытия коллатералей наблюдается регресс фокальных симптомов и завершение сосудистого эпизода. В случае дальнейшего падения перфузии ниже порога обратимых изменений (8–10 мл на 100 г/мин) формируется инфаркт мозга.
КЛАССИФИКАЦИЯ
Общепризнанной классификации ТИА не существует.
В клинической практике нередко пользуются классификацией, соответствующей классификации ишемического инсульта (классификация TOAST), согласно которой выделяются следующие варианты ТИА:
- атеротромботическая – вследствие атеросклероза крупных артерий, приводящего к их стенозу или окклюзии. При фрагментации атеросклеротической бляшки или тромба развивается артерио-артериальная эмболия, также включаемая в данный вариант инсульта;
- кардиоэмболическая – наиболее частыми причинами являются мерцание предсердий, клапанный порок сердца, инфаркт миокарда, особенно давностью до 3 мес;
- лакунарная — вследствие окклюзии артерий малого калибра, поражение которых связано с артериальной гипертензией или сахарным диабетом;
- ТИА, связанная с другими более редкими причинами – неатеросклеротическими васкулопатиями, гиперкоагуляцией, гематологическими заболеваниями, гемодинамическим механизмом развития фокальной ишемии мозга, расслоением стенки артерий;
- ТИА неизвестного происхождения, к которому относят инсульты с неустановленной причиной или с наличием двух и более возможных причин, когда невозможно поставить окончательный диагноз.
ДИАГНОЗ
Основными задачами диагностики ТИА являются:
- исключение инфаркта мозга в первые часы от развития ТИА;
- исключение иных заболеваний, имеющих сходную с ТИА клиническую картину;
- определение этиологии ТИА с целью своевременного начала целенаправленной профилактики инфаркта мозга.
Диагностический алгоритм при ТИА такой же, как и при ишемическом инсульте.
Учитывая высокий риск развития ишемического инсульта у больного с ТИА, обследование и лечение должны быть проведены незамедлительно в условиях стационара.
Клинические признаки и симптомы
ТИА – цереброваскулярное заболевание с преходящими неврологическими симптомами. Симптомы при ТИА в большинстве своем такие же, как и у пациентов с ишемическим инсультом, и включают одностороннюю слабость в конечностях, затруднения речи, нарушения чувствительности, затруднения при ходьбе. Поскольку эти симптомы носят временный характер, они часто оцениваются на основании рассказа пациента, диагноз ТИА ставится ретроспективно, так как на момент осмотра больного специалистом очаговая неврологическая симптоматика уже отсутствует (рис. 1).
ТИА в системе сонных артерий проявляются преходящими моно- или гемипарезами, чувствительными нарушениями (моно- или гемианестезиями), расстройствами речи.
ТИА в вертебробазилярной системе характеризуются кратковременными вестибулярными и мозжечковыми расстройствами (атаксией, сис-темным головокружением, дизартрией). Иногда наблюдается гемианопсия или преходящее нарушение зрения на оба глаза.
Преходящая слепота. Транзиторная монокулярная слепота (ТМС), или amaurosis fugax, – сос-тояние чаще односторонней, внезапно возникающей кратковременной (обычно в течение нескольких секунд) утраты зрения вследствие преходящей ишемии в области кровоснабжения глазничной, задней цилиарной артерий или артерии сетчатки. Нарушение зрения чаще описывается больным как «штора» или «заслонка», которая надвинулась сверху вниз или снизу вверх. Иногда потеря зрения ограничена верхней или нижней половиной поля зрения. Обычно ТМС возникает спонтанно, без провоцирующих факторов, однако порой может вызываться ярким светом, изменением положения тела, физическими упражнениями или горячей ванной. Болевые ощущения для ТМС не характерны.
Транзиторная глобальная амнезия (ТГА) – уникальный синдром, при котором больной, чаще среднего возраста, внезапно теряет кратковременную память при относительной сохраннос-ти памяти на отдаленные события. Сознание пациента и ориентация в собственной личности не нарушены, но имеет место неполная ориентация в пространстве и окружающей обстановке. Отмечается стереотипное повторение одних и тех же вопросов, растерянность. Этиология этого драматического синдрома остается неизвестной, его пытаются объяснить ишемией гиппокампально-форникальной системы. Некоторые авторы считают данную патологию эпилептическим феноменом или вариантом мигрени. Эпизоды ТГА часто запускаются определенными факторами, такими как эмоциональные переживания, боль, половой акт. Приступы обычно длятся от нескольких десятков минут до нескольких часов. Восстановление памяти после приступа полное. Как правило, полностью или частично пациент вспоминает и события, происходящие во время эпизода амнезии. Неврологического дефицита при этом не бывает. Склонность к повторению небольшая, частота редкая – 1 раз в несколько лет.
Дифференциальный диагноз
Для того чтобы провести дифференциальную диагностику ТИА и заболеваний, ее имитирующих, необходимы тщательный сбор анамнеза, клиническое обследование, пальпация и аус-культация сонных артерий (при наличии систолического шума в месте бифуркации общей сонной артерии на наружную и внутреннюю – в области угла нижней челюсти, контралатерально имевшей место неврологической симптоматики, можно с большой долей вероятности предполагать развитие ТИА), а также соответствующие методы визуализации (рис. 2).
Сложность диагностики ТИА обусловлена широкой неспецифической палитрой симптоматики, определяющей необходимость проведения диффернциальной диагностики. Дифференциальный диагноз проводят с различными патологическими процессами, которые могут проявляться преходящими неврологическими нарушениями:
- ишемический инсульт с быстрым регрессом очаговой сиптоматики;
- геморрагический инсульт с быстрым регрессом очаговой сиптоматики;
- опухоль головного мозга;
- черпно-мозговая травма;
- парциальный эпилептический приступ;
- ассоциированная мигрень;
- демиелинизируюшее заболевание;
- гипервентиляционный синдром;
- конверсионое расстройство;
- аутоиммунные процессы;
- гипогликемическое состояние и др. дисметаболические процессы.
- Симптомы, не характерные для ТИА:
- нарушение сознания;
- изолированное несистемное головокружение;
- общая слабость;
- обморок;
- мерцающая (сверкающая) скотома;
- изолированный звон в ушах;
- недержание мочи и/или кала;
- поэтапное прогрессирование симптомов (особенно сенсорных), вовлекающих несколько частей тела;
- острые нарушения поведения.
Лабораторные и инструментальные исследования
Лабораторные исследования
Основные методы:
- общий клинический анализ крови с определением гематокрита и подсчетом тромбоцитов;
- общий анализ мочи;
- международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), протромбиновое время, фибриноген;
- глюкоза крови;
- общий холестерин, липопротеиды высокой и низкой плотности, триглицериды;
- электролиты крови (калий, натрий, кальций, хлориды);
- активность трансаминаз, общий прямой билирубин;
- мочевина, креатинин;
- креатин-фосфокиназа, С-реактивный белок;
- общий белок.
Дополнительные (по показаниям):
- определение антифосфолипидных антител;
- выявление различных гиперкоагулопатий;
- определение гомоцистеина;
- белковые фракции;
- анализ крови на ВИЧ, сифилис, гепатиты В, С;
- молекулярно-генетические тесты при подозрении на наследственные синдромы (MELAS, CADASIL Фабри и др).
Инструментальные исследования
Основные методы
Основными методами диагностики ТИА являются визуализирующие исследования (мозга, сосудов, сердца), которые позволяют:
- исключить ишемический и геморрагический инсульт (инфаркт мозга, гематому, субарахноидальное кровоизлияие);
- провести дифференциальную диагностику с несосудистыми заболеваниями мозга;
- определить механизм развития ТИА (атеротромбоз крупного сосуда, кардиальный источник эмболии) и избрать рациональную профилактику инсульта.
Компьютерная и магнитно-резонансная томография
Проведение магнитно-резонансной томографии (МРТ) или компьютерной томографии (КТ) головы показано всем пациентам, у которых на основании клинической картины имеется подозрение на ТИА.
Методом выбора нейровизуализации при подозрении на ТИА является МРТ с использованием диффузионно-взвешенных изображений (ДВИ режим), которая обеспечивает наиболее точную раннюю оценку ишемических повреждений головного мозга.
Если МРТ противопоказана (наличие у пациентов кардиостимуляторов, металлических скобок на аневризме, металлических клапанов сердца) или недоступна, проводится рентгеновская КТ. Данный метод позволяет проводить дифференциальную диагностику со спонтанными и травматическими внутричерепными кровоизлияниями.
Срочные ультразвуковые исследования сосудов головы и шеи
Обязательным компонентом диагностики больного ТИА является неинвазивная ультразвуковая визуализация сосудов шеи и желательно внутричерепных сосудов. Этот метод дает возможность выявить стено-окклюзирующее поражение каротидных сосудов и определить необходимость выполнения хирургическо восстановления мозгового кровотока.
Дуплексное сканирование (ДС) магистральных (экстракраниальных) артерий головы (МАГ) применяется для диагностики стенозов, потенциально эмбологенных атеросклеротических бляшек в МАГ, нарушения целостности сосудистой стенки с формированием внутристеночной (интрамуральной) гематомы и наличия анатомических аномалий. По результатам ДС дополнительно получают информацию о кровотоке, гемодинамических нарушениях и степени их выраженности.
Транскраниальная допплерография (ТКДГ) церебральных артерий с микроэмболодетекцией позволяет оценить состояне интракраниальных артерий и обнаружить циркуляцию в них эмболов.
Магнитно-резонансная ангиография (МРА) или КТ-ангиография показаны в случаях, когда ДС не дает надежного результата. Как правило, это имеет место при развитии ишемии в вертебрально-базилярной системе.
Дополнительные инструментальные методы (нап-равлены на уточнение факторов риска ТИА):
ЭхоКГ показана при подозрении на кардиоэмболический механизм ТИА в тех случаях, когда данные анамнеза и/или объективного осмотра указывают на возможность кардиологической патологии, когда возраст пациента превышает 45 лет, а также когда результаты исследования сосудов шеи, головного мозга и исследования показателей крови не выявили причину ТИА. Трансэзофагальная ЭхоКГ более информативна, чем трансторакальная, в определении патологии межпредсердной перегородки (септальная аневризма, открытое овальное окно и др.), предсердных тромбов и заболеваний клапанов.
Каротидная ангиография является стандартной процедурой диагностики перед выполнением каротидной эндартерэктомии. Она также показана пациентам с ТИА в том случае, если ДС и МРТ (КТ-ангиография) дают противоречивые результаты или если их проведение невозможно.
ЭЭГ показана пациентам, у которых есть необходимость провести дифференциальную диагностику ТИА и эпилептического приступа.
Холтеровское суточное мониторирование ЭКГ по показаниям.
Суточное мониторирование АД по показаниям.
Осмотр глазного дна, периметрия по показаниям.
Формирование диагноза
В клиническом диагнозе ТИА отражается сосудистая система или бассейн, в котором произошла преходящая ишемия мозга (синдром сонной артерии или синдром вертебральнобазилярной артериальной системы), а также фоновый процесс, приведший к острому сосудистому осложнению в виде ТИА, аналогично тому, как это формулируется при инсульте. Два вида ТИА имеют собственные коды в международной классификации болезней – преходящая слепота (amaurosis fugax), наступающая вследствие эмболии глазной артерии и транзиторная глобальная амнезия, развивающаяся при двусторонней ишемии медиобазальных отделов височных долей.
ЛЕЧЕНИЕ
Согласно международным рекомендациям по ведению пациентов с ишемическим инсультом и транзиторными ишемическими атаками при подозрении на ТИА пациенты должны быть незамедительно госпитализированы в отделение для лечения острых нарушений мозгового кровообращения (рис. 3). Такой подход обусловлен высоким риском развития у них инсульта в ближайшие часы, а также необходимостью проведения дифферециальной диагностики с другими заболеваниями и состояниями, напоминающими ТИА.
Лечение и вторичная профилактика инсульта у пациентов с ТИА неразделимы и начинаются с момента установления диагноза.
Немедикаментозное лечение
Хирургическое лечение:
- является ведущим направлением лечения пациентов, перенесших ТИА, а также профилактикой инсульта при наличии гемодинмически значимого стеноза (≥70%) или острой окклюзии МАГ;
- ангиохирургическое восстановление кровотока рекомендуется проводить в течение 24 часов после ТИА;
- при наличии индивидуальных противопоказаний к проведению операции в остром периоде решение о хирургическом вмешательстве принимается в плановом порядке на протяжении ближайших 6 месяцев;
- чаще проводится каротидная тромбэндартерэктомия. Стентирование сосудов осуществляется в особых случаях (сложный прямой доступ к сосуду, высокий риск периоперационных осложнений, рестеноз после каротидной эндартерэктомии и др.);
- до и после оперативного лечения проводится антиагрегантная терапия.
Медикаментозное лечение
Экстренная патогенетическая терапия ТИА на госпитальном этапе в условиях нейрососудистого отделения должна проводиться в объеме терапии ИИ, особенно в первые сутки заболевания, когда в большинстве случаев и клиническая, и инструментальная (КТ, МРТ) диагностика еще не дают убедительных доказательств в пользу того или иного варианта.
Как и при ИИ, терапевтические мероприятия состоят из базисной и специфической терапии.
Базисная терапия (включает контроль над основными функциями организма и поддержание гомеостаза):
- коррекция АД – желательно поддерживать уровень легкой артериальной гипертензии 160–180/90–100 мм рт.ст., не допускать значительного снижения АД, особенно у пациентов с двусторонним стенозом сонных артерий;
- контроль уровня глюкозы крови, при гипергликемии выше 11 ммоль/л — консультация эндокринолога в отношении инсулинотерапии, при гипогликемии ниже 3,3 ммоль/л – введение раствора глюкозы;
- контроль водно-электролитного баланса во избежание повышения гематокрита и снижения реологических свойств крови;
- электрокардиография – при выявлении аритмии – суточный мониторинг и консультация кардиолога.
При необходимости снижения АД при выраженной артериальной гипертензии (>220/120 мм. рт.ст.) предпочтение отдается следующим препаратам:
- кардиоселективный β-адреноблокатор ультракороткого действия эсмолол вводится в/в в дозе 500 мкг/кг в течение 1 мин (нагрузочная доза), затем 50 мкг/кг в минуту в течение последующих 4 мин; поддерживающая доза – 25 мкг/кг в минуту (или менее);
- блокатор α1-адренорецепторов урапидил назначают в дозе 12,5–25 мг (1 ампула содержит 5 мл 0,5%-ного раствора, т.е. 25 мг). Это количество препарата вводят в/в медленно в течение 5 мин. Препарат начинает действовать через 3–5 мин. Продолжительность действия – 4–6 ч. При недостаточном эффекте введение той же дозы повторяют (с интервалом не менее 15 мин). Эффективная доза может варьироваться от 25 до 100 мг. Если гипотензивный эффект оказывается недостаточно стойким, назначают медленную капельную инфузию препарата;
- ИАПФ каптоприл (применяется сублингвально в дозе 25 мг), эналаприл перорально в начальной дозе 5 мг, эналаприлат (вводится внутрь внутривенно медленно или капельно в течение 5 мин в дозе 1,25 мг каждые 6 ч).
- в случаях, резистентных к указанной терапии, возможно использование внутривенной инфузии периферического вазодилататора нитроп-руссида натрия (начинают вводить со скоростью 0,5 мг на 1 кг массы тела в минуту под постоянным контролем АД).
Специфическая антитромботическая терапия
Антитромботическая терапия пациентов с ТИА начинается незамедлительно, выполняя как лечебную, так и профилактическую функции, учитывая высокий риск инсульта в первые дни от развития ТИА. Выбор препарата определяется вариантом ТИА – кардиоэмболическим и некардиоэмболическим.
При некардиоэмболическом варианте развития ТИА назначается один их тромбоцитарных антиагрегантов:
- ацетилсалициловая кислота (Кардиомагнил, Тромбо-асс, Кардио АСК, Аспирин кардио и др.) в дозе 325 мг/сут в течение 48 часов с переходом на 50–100 мг/сут (из расчета 1 мг на кг веса пациента);
- клопидогрел (Плавикс, Эгитромб) 75 мг;
- дипиридамол (75 мг 3 раза в день);
- малые дозы (25 мг) аспирина+200 мг дипиридамола медленного высвобождения в капсулах 2 раза в сутки (Агренокс).
При кардиоэмболическом механизме развития ТИА (чаще всего в результате ФП) терапией выбора являются пероральные антикоагулянты:
- варфарин применяется с обязательным контролем МНО с поддержанием его на уровне 2–3. Начальная доза варфарина – 2,5 мг, при необходимости дозу наращивают до достижения целевого уровня МНО – 2–3. Контроль МНО и наращивание дозы на 1,25 мг осуществляется 1 раз в неделю. После титрования дозы контроль МНО уряжается до 1 раза в месяц. Варфарин применяется для профилактики повторного ТИА или инсульта при различных кардиальных источниках тромбов, как клапанных (особенно при искусственных клапанах сердца), так и неклапанных;
- так называемые новые оральные антикоаглянты рекомендуется применять только при неклапанной ФП: дабигатран по 150 или 110 мг (лицам старше 80 лет) 2 раза в сутки, ривароксабан по 20 или 15 мг(при среднетяжелых нарушениях функции почек) 1 раз в сутки, апиксабан по 5 или 2,5 мг (лицам старше 80 лет при массе тела <60 кг или креатинине сыворотки ≥133 мкМоль/л) 2 раза в сутки. При выраженном нарушении функции почек все антикоагулянты противопоказаны.
При наличии противопоказаний к пероральным антикоагулянтам назначается АСК в дозе 325 мг/сут в течение 48 часов с переходом на 50–100 мг/сут.
Оценка эффективности лечения
У пациента, перенесшего ТИА, критериями эффективности лечения являются:
- полный регресс неврологического дефицита;
- стабилизация жизненно важных функций и гомеостаза;
- нормализация лабораторных показателей;
- достижение целевых значений АД;
- восстановление кровотока, подтвержденное результатами ангиографических исследований и ультразвуковыми методами.
Осложнения и побочные эффекты лечения
Наиболее частым осложнением антитромботической терапии является кровотечение. При назначении даной терапии необходимо выяснить наличие потенциальных источников кровотечений у больного.
К факторам риска возникновения кровотечений относятся:
- состояние свертывающей системы крови;
- возраст старше 65 лет;
- артериальная гипертензия;
- нарушение функции почек и печени;
- кровотечение в анамнезе;
- язвенная болезнь в анамнезе;
- употребление алкоголя или наркотиков;
- сопутствующая терапия (НПВС, кортикостероидами);
- комбинированная антитромботическая терапия.
Но даже при опасности кровотечения в большинстве случаев риск разития инфаркта мозга или миокарда после перенесенной ТИА выше, чем риск кровотечений.
Ошибки и необоснованные назначения
Грубыми ошибками являются:
- отказ от госпитализации пациентов с ТИА;
- назначение антитромботической терапии на догоспитальном этапе;
- введение диуретиков на догоспитальном этапе;
- отсутствие мониторинга жизненно важных функций и ограниченные возможности оказания адекватной помощи пациентам с ТИА;
- стремление к снижению артериального давления при умеренной артериальной гипертензии.
ПРОГНОЗ
При своевременной экстренной госпитализации больного с ТИА и адекватной неотложной терапии симптомы ТИА претерпевают обратное развитие.
Более чем у половины пациентов, перенесших ТИА, сохраняется угроза развития сердечно-сосудистых осложнений, таких как инсульт, инфаркт миокарда, сосудистая смерть.
Риск развития инсульта в течение 3 месяцев после ТИА соствляет от 10 до 20%. У половины их них инфаркт мозга формируется в первые 2 дня после преходящей неврологической симптоматики.
Для прогнозирования риска развития инсульта после перенесенной ТИА разработана шкала AВCД2 (табл. 1, 2).
Почти 60% из перенесших ТИА больных умирают в течение 5 лет от других сердечно-сосудистых заболеваний.
После ТИА рекомендуется постоянная терапия с целью профилактики инсульта и других сердечно-сосудистых заболеваний.
Ведение пациентов, перенесших ТИА на амбулаторном этапе лечения
Профилактика повторных ТИА и инсульта
Антитромботическая терапия продолжается практически пожизненно, особенно для пациентов, имеющих высокий риск развития инсульта по шкале AВCД2 .
Пациентам с артериальной гипертензией с целью профилактики повторых ТИА и инсульта показана постоянная атигипертензивная терапия. Целевой уровень АД определяется индивидуально, но он не должен быть ниже 130/80 мм. рт.ст. при хирургически неустраненном одностороннем стенозе сонной артерии более 70% диаметра сосуда и ниже 150 мм. рт.ст. – при гемодинамически значимом стенозе сонных артерий с двух сторон. Выбор антигипертензивного препарата определяется наличием сопутствующих и фоновых заболеваний.
При атеротромботических процессах, особенно при наличии рыхлых эмбологенных бляшек в сонных артериях, а также на фоне дслипидемии показано назначение статинов.
Модификация образа жизни (отказ от вредных привычек, соблюдение диеты, рациональная двигательная активность).
Для активации процессов восстановления ишемизированных нейронов, поддержания эндогенных защитных механизмов нервной ткани, стимуляции нейропластичности мозга целесообразно назначение препаратов нейротрофического ряда. Одним из доказанных препаратов этой группы является Церебролизин, содержащий в своём составе фрагменты нейротрофических факторов, биологически активные пептиды и аминокислоты. В исследовании ECOMPASS с помощью современных методик нейровизуализации (трактография/фМРТп) продемонстрировано раннее и более полное раскрытие потенциала нейропластичности в группе комбинированной терапии (Церебролизин+реабилитационные мероприятия). В нескольких отечественных рандомизированных исследованиях (Гусев Е.И., Чуканова Е.И.) было показано, что добавление Церебролизина к стандартному лечению пациентов с ХИМ (10 мл в/в в течение 10 дней каждые полгода) или перенесших инсульт (20 мл в/в в течение 10 дней с повторным курсом через полгода) снижает количество вновь возникших/повторных инсультов и ТИА.
Профилактика когнитивных расстройств после перенесенных ТИА
Когнитивные нарушения (КН) выявляются почти у 40% пациентов, перенесших ТИА или «малые инсульты». Чаще КН выявляются у лиц пожилого и старческого возраста, у которых сосудистый процесс может стимулировать прогрессирование субклинически протекающей нейродегенерации.
В настоящее время с позиций доказательной медицины показана роль регулярной физической нагрузки на профилактику КН у пациентов, перенесших инсульт или ТИА.
Имеет значение проведение когнитивного тренинга, разноплановой сенсорной стимуляции, сохранение социальных контактов.
Целесообразным также является подключение медикаментозной поддержки когнитивных функций препаратами нейрометаболического ряда. Желательно, обладающими дополнительными свойствами, направленными на патогенетические механизмы цереброваскулярных заболеваний и уменьшение патологического воздействия фоновых заболеваний. С этих позиций хорошо зарекомендовали себя такие лекарственные средства, как депротеинизированный гемодериват (Актовегин) и цитиколин (Цераксон®). Оба препарата обеспечивают умеренное, но стабильное улучшение памяти и поведения пациентов с КН.
В исследовании ARTEMIDA показано достоверное улучшение когнитивных функций у пациентов с ишемическим инсультом, принимавших на протяжении 6 месяцев Актовегин в дозе 2000 мг в/в капельно 3 недели с последующим пероральным приемом 1200 мг/сут в течение 21 недели. Стойкий терапевтический эффект сохранялся еще на протяжении 6 месяцев после отмены терапии.
В многочисленных клинических испытаниях доказана положительная роль цитиколина для пациентов в остром периоде инсульта и на этапе реабилитации. В исследовании IDEALE отмечена эффективность и безопасность перорального приема цитиколина (1 г/сут) у лиц пожилого возраста с умеренными сосудистыми КН.
Профилактика
Чтобы предотвратить развитие транзиторных ишемических атак, следует выполнять рекомендации специалистов:
- принимать назначенные препараты в соответствии с выписанным рецептом;
- контролировать уровень артериального давления;
- следить за содержанием холестерина в крови;
- отказаться от вредных привычек: алкоголя и никотиновой зависимости;
- регулярно пить медикаменты, препятствующие образованию тромбов;
- систематически проверяться у своего врача.
Чтобы транзиторная ишемическая атака не имела последствий, следует вести активный и здоровый образ жизни:
- вовремя и часто питаться;
- исключить или снизить употребление жирной, копченой и соленой пищи;
- заниматься спортом: плаванием, лечебной гимнастикой;
- чаще проводить время на свежем воздухе.
Если придерживаться всего вышеперечисленного, то прогноз на полное выздоровление будет положительным.
Юсуповская больница расположена недалеко от центра Москвы. Здесь принимают пациентов круглосуточно. Записаться на прием и получить консультацию специалистов можно по телефону клиники.