Атеросклероз
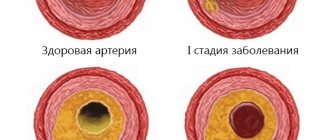
– это хроническое заболевание, характеризующееся, прежде всего, поражением средних и крупных артерий. На внутренних стенках артерий образуются отложения жиров в виде атеросклеротических бляшек, которые способны разрастаться и перекрывать просвет артерий – сначала частично, а в запущенных случаях и полностью. В результате кровоснабжение органов, к которым ведет артерия, нарушается. Последствия атеросклероза весьма серьёзны и могут представлять угрозу для жизни. Атеросклероз является причиной ишемической болезни сердца, инфарктов и инсультов, гангрены.
Что сильнее: атеросклероз или рак?
Атеросклероз и его последствия для сердечно-сосудистой системы (тромбозы, инфаркты, инсульты, нарушения работы почек, ампутация ног) забирают больше жизней, чем все виды злокачественных опухолей вместе взятые. По разным оценкам, каждый второй человек погибает от сердечно-сосудистых заболеваний, главной причиной которых является именно атеросклероз.
Атеросклероз — это хроническое воспалительное заболевание артерий, которое приводит к образованию бляшек в стенке артерии и сужению просвета сосуда. Впоследствии внутренняя поверхность артерии надрывается и в области сужения прилепляются тромбоциты, формируется тромб, который приводит к остановке кровотока. Это может вызвать острое нарушение мозгового кровообращения или инфаркт миокарда. При существенной облитерации артерий ног проявляется типичный симптом — перемежающаяся хромота, которая может закончиться ампутацией конечности. Поражение артерий почек также представляет большую опасность и вызывает гипертоническую болезнь.
Однако атеросклероз развивается на протяжении многих лет, и на ранних стадиях его можно обнаружить только специальными методами диагностики, например, на УЗИ сосудов. Ранние стадии атеросклероза характеризуются видимым утолщением комплекса интима-медиа.
Интима, медиа, адвентициа — это три составляющие стенки артерии. При развитии атеросклероза толщина двух этих стенок (интима и медиа) увеличивается, что говорит о воспалении и изменении структуры стенки.
Инфаркты и инсульты — это острое нарушение кровообращения. Но атеросклероз сначала вызывает хроническое снижение кровотока, а значит, и количество кислорода к органам и клеткам. При этом могут наблюдаться разные симптомы, в зависимости от наибольшей локализации процесса. Например, шум в голове или слабость в вертикальном положении, судороги в ногах — в положении лежа. Симптомы могут проявляться только на 2-й или 3-й стадии атеросклероза.
Хирургические методы лечения облитерированных сосудов — это стентирование, шунтирование или механическое удаление бляшки из стенки сосуда через разрез. Самым распространенным консервативным подходом является снижение уровня холестерола (холестерина) в крови при помощи лекарственных препаратов — статинов.
Новый метод лечения — это восстановление активности лимфатической системы, ведь именно она должна удалять избытки холестерина из стенки артерии.
Атеросклероз артерий головного мозга
При образовании холестериновых бляшек и сужении артерий мозга недостаток крови и питательных веществ испытывают клетки мозга. О таком состоянии могут свидетельствовать следующие симптомы:
- периодические головокружения,
- шум в ушах,
- головная боль,
- повышенная утомляемость,
- нарушения в координации движений.
Сужение основной питающей мозг сонной артерии выделено в отдельный диагноз – стеноз сонной артерии. Поражение сосудов, питающих мозг, несет угрозу серьезного заболевания – ишемического инсульта головного мозга.
Холестерол вам не враг!
В иностранной научной литературе уже есть много публикаций о роли лимфатической системы в развитии атеросклероза (образовании бляшек в артериях).
Лимфатическая система участвует в регуляции иммунного ответа, воспалении и осуществляет обратный транспорт холестерола. Исследователи показывают, что за неконтролируемое формирование бляшки отвечают не столько липопротеины низкой плотности, против которых ополчились все (от обывателей и ютуб-блогеров до диетологов и даже врачей), сколько неспособность лимфатической системы удалить последствия атаки на холестерол воспалительных клеток.
«Иными словами, атеросклероз — это проблема иммунитета, лимфатической системы, и только потом — холестерола», — объясняет доктор медицинских наук, профессор, лимфолог Гаряева Надежда Александровна. Действительно, имеет смысл пересматривать диету при наследственной гиперхолестеринемии, но это совсем не значит, что сам по себе холестерин является вредным.
Высокий уровень общего холестерина и ЛПНП в крови действительно является прогностическим признаком развития атеросклероза. Однако болезнь развивается не из-за холестерола, а из-за сниженния функции лимфатической системы на фоне воспалительной реакции иммунитета на повреждения в сосудах, а холестерол в данном случае является объектом атаки иммунных клеток.
Холестерол — это необходимый строительный материал в теле человека. Он используется для строительства мембраны клеток, образования половых гормонов, секреции желчных кислот. Большое количество холестерола содержится в миелиновой оболочке нервных волокон. Даже в процессе синтаза Витамина D одним из прекурсоров является холестерол. Можете себе представить, к каким последствиям в долгосрочной перспективе может привести искусственное блокирование синтеза холестерола в организме. Кстати, большая его часть синтезируется в печени, а не поступает в организм с пищей.
Именно поэтому в мире уже обсуждают идеи фармакологической и даже генетической коррекции лимфангиогенеза — процесса образования лимфатических сосудов в стенке артерии. В российской клинике разработали и запатентовали другой подход — усиление функции лимфатической системы с помощью лимфотропных инъекций официнальных (можно купить в аптеке) лекарственных препаратов.
В современном медицинском образовании лимфатическая система занимает ничтожное место, именно поэтому в общей медицинской практике Вам никогда не предложат того, что Вы найдете в этой статье. Более того, есть руководители ВУЗов, которые до сих пор полагают, что лимфатическая система не стоит никакого внимания.
В этой статье мы не только смогли коротко и ясно обобщить современные знания об атеросклерозе, но и раскрыли подход Клиники Лимфатек к патогенетическому (воздействует на механизмы) лечению атеросклероза без использования холестеринсвязывающих препаратов (статинов).
Механизм развития болезни
Рассмотрим подробнее механизмы и три этапа развития атеросклероза, с чего все начинается и чем заканчивается.
Первый этап
Изначально на внутренних стенках артерий образуются жировые полоски и пятна. Из-за воспалительного процесса артериальная стенка отекает, становится рыхлой и притягивает все больше липидных фракций.
Второй этап
Из соединительной ткани и липидов образуются атеросклеротические бляшки. На этом этапе бляшки еще мягкие, поэтому при сильном токе крови они могут разрываться и закупоривать более мелкие сосуды.
Третий этап
На последнем этапе в бляшках скапливается кальций, что делает их тверже.
До сих пор, относительно механизмов развития атеросклероза ведутся дискуссии. Предполагается, что появление атеросклеротических бляшек также связано и с некоторыми инфекциями. Также рассматривают и роль мутаций, при которых стенки артерий становятся более уязвимыми перед повреждающими факторами.
Что делает лимфатическая система?
Лимфатическая система считается открытой с 1627 года анатомом Гаспаро Азелли, но впервые о ее отдельных частях говорил еще Гиппократ в 5-м в. до н.э. Она состоит из лимфатических капилляров, сосудов, узлов, лимфоидных органов и охватывает каждый орган подобно кровеносной системе.
Задача лимфатической системы — осуществлять дренаж и детоксикацию околоклеточного пространства за счет транспорта интерстициальной жидкости и содержащихся в ней продуктов обмена и распада, антигенов и цитокинов, иммунных клеток и даже липопротеинов.
Лимфатическая система активно участвуют в иммунном ответе организма. Именно в лимфатической системе происходит созревание лимфоцитов. Именно лимфатическая система всасывает в себя жиры из тонкой кишки, которые поступают в организм с пищей.
Еще с начала 19-го века публиковались данные о том, что в стенках артерии существуют лимфатические капилляры, которые очищают ее от продуктов обмена, но тогда это было никому не интересно. С конца 1980-х, но особенно активно в 2000-х годах, при активном внедрении иммуннофлюоресцентных методов визуализации (такие маркеры, как LYVE-1, podoplanin, PROX1), исследований на тему взаимосвязи лимфатической системы и атеросклероза стало значительно больше, и все стало на свои места. Теперь уже никто не сомневается, что стенку артерии действительно дренирует лимфатическая сеть.
Значит, и очистку стенки от холестериновой бляшки тоже должна производить лимфатическая сеть. В эксперименте это красиво и показательно можно проиллюстрировать следующим образом. Когда у подопытного животного блокируется лимфатический отток, у него быстро начинает прогрессировать атеросклероз.
Именно знания о лимфатической системы и ее взаимосвязи с атерогенезом были положены в основу нашей технологии лечения.
Препараты, ингибирующие всасывание холестерина в кишечнике
Первым и пока единственным лекарством этой подгруппы стал эзетимиб. Он работает в основном в ворсинчатом эпителии щеточной каймы тонкой кишки.
Механизм действия основан на ингибировании транспортера холестерина в энтероцитах кишечника. Это обеспечивает снижение всасывания холестерина примерно на 50 %. Также уменьшается уровень ЛПНП и ЛПОНП на 20–25 % и незначительно повышается содержание ЛПВП.
Максимальное действие препарата развивается через две недели. При монотерапии в стандартной дозе 10 мг в сутки эзетимиб обеспечивает снижение концентрации ЛПНП не более чем на 17–18 %, поэтому чаще его применяют в комбинации со статинами [3].
Побочные эффекты
Обычно, эзетимиб хорошо переносится. В редких случаях он может вызывать изменение уровня ферментов печени, а также боли в спине, артралгию, слабость [1, 3].
О чем предупредить клиента?
Если доктор выписал комбинацию эзетимиба и статинов, важно придерживаться рекомендаций и принимать оба препарата, чтобы достичь оптимального гиполипидемического эффекта.
Как происходит образование бляшек?
Атеросклероз — это системное многофакторное заболевание. Начальные этиологические причины атеросклероза закладываются задолго до образования видимых на УЗИ или МСКТ бляшек в стенках сосудов. Позднее к причинному фону присоединяются непосредственно механизмы повреждения стенки сосуда, образования пенистых клеток, формирование бляшки и кальцинатов в ней.
Процесс развития атеросклероза можно упрощенно представить в виде шести этапов:
- Сначала при воздействии различных поведенческих факторов происходит реализация неблагополучного генетического фона: гомо- или гетерозиготных изменений в генах. Генетические вариации могут проявляться в виде изменений структуры и функции сердечно-сосудистой системы, нехватки выработки каких-либо веществ для адекватного иммунного ответа и обмена веществ.
- Происходит повреждение эндотелия (слой клеток, покрывающих артерию изнутри) из-за артериальной гипертензии, хронической вирусной нагрузки, сахарного диабета, курения и других факторов. При этом задействуются несколько механизмов: обмен веществ, нейроэндокринная регуляция, глюкортикоидная активность, иммунный ответ и аутоиммунные механизмы.
- Во время воспаления под действием белых клеток: нейтрофилов, макрофагов и лимфоцитов — во внутренней стенке сосуда (интиме) для компенсации поврежденного участка эндотелия образуется дополнительная рыхлая соединительная ткань. Она-то и оказывается тропной к молекулам холестерола и пенным клеткам, то есть она просто притягивает к себе компоненты, из которых потом формируется бляшка.
- Далее на сцену выходят липропротеины низкой плотности (ЛПНП). Часто их упрощенно называют плохим холестерином. При проникновении за эндотелий, глубже в интиму артерии , ЛПНП окисляются и захватываются макрофагом — одной из иммунных клеток — и формируется так называемая пенная клетка. Но по какой-то причине (вероятно, из-за того же генетического дефекта) фагоцитарная активность иммунных клеток снижена, и физиологическое лизирование этой клетки нарушено и не проходит до конца. В норме ненужных вещества должны распадаться до воды и углекислого газа. Но этого не происходит. В итоге пенная клетка или продукты ее распада задерживаются в структуре интимы.
- В норме излишки холестерола и продукты распада клеток из стенки артерии должны дренироваться лимфатической системой. В адвентиции артерии находятся лимфатические капилляры, которые дренируют стенку, и лишний белок, и все ненужное в стенке выходит в лимфатическое русло и направляется по лимфатическим сосудам к лимфатическим узлам. Проблема заключается в том, что активность лимфатической системы снижена, и лимфатическая система не справляется со своевременным удалением бляшек из стенки артерии. Это может быть, например, из-за бактериального или вирусного поражения лимфатических узлов.
- А теперь самое интересное, и это связано с иммунитетом. Как только макрофаги обнаруживают потенциального врага — ЛПНП, они выделяют химические вещества, которые привлекают в стенку артерии еще больше иммунных клеток. В итоге образуется еще больше пенных клеток и бляшка продолжает увеличиваться.
Таким образом, важно понимать, что атеросклероз является аутоиммунным заболеванием, которое поддерживает само себя.
Во-первых, происходит разрастание соединительной ткани, которую иммунитет воспринимает как чужеродную и, следовательно, усиливает иммунный ответ.
Во-вторых, при развитии атеросклеротического процесса у организма срабатывает защитная реакция, и лимфатическая сеть в адвентиции артерии начинает разрастаться. Это необходимо для того, чтобы избыточное количества продуктов распада и липопротеина было удалено через лимфатическую систему. Однако у этого процесса есть и оборотная сторона медали. Более обширная лимфатическая сесть усиливает трафик иммунных клеток к лимфатических узлам, тем самым еще больше усиливая иммунный ответ и, следовательно, воспаление.
Так процесс атерогенеза зацикливается, и происходит прогрессирование заболевания. Даже если резко снизить количество холестерола в крови, это может негативно сказаться на здоровье, а вот на атеросклероз не повлияет совсем. В итоге процесс атеросклероза доходит до пограничной стадии, когда уже рекомендуют хирургическое лечение, несмотря на принимаемые статины.
Причины атеросклероза
Установлено, что развитию атеросклероза благоприятствуют следующие факторы:
- курение. Никотин и смолы, содержащиеся в табаке, отрицательно воздействуют на сосуды;
- гиподинамия (ведение малоподвижного образа жизни);
- несбалансированное питание, прежде всего – злоупотребление жирной и богатой холестерином пищей;
- злоупотребление алкоголем;
- повышенная эмоциональная реакция (предрасположенность к стрессу);
- артериальная гипертензия;
- избыточный вес (ожирение);
- сахарный диабет.
К факторам, способствующим развитию атеросклероза, также относят так называемые немодифицируемые факторы (то есть факторы, с которыми человек поделать ничего не может):
- возраст (к группе риска относятся лица старше 45 лет);
- пол (мужчины автоматически попадают в группу риска);
- наличие в истории семьи случаев раннего атеросклероза.
Четыре компонента лечения атеросклероза
Итак, к врачу приходит пациент с активным атеросклеротическим процессом. Что делать? Главная задача — остановить образование бляшки и запустить обратный процесс. Очевидно, что генетический фон уже исправить нельзя, как и поврежденный эндотелий. Мы также выяснили, что сам по себе холестерин не является начальной точкой заболевания. Мы показали, что атеросклероз активно развивается за счет иммунного воспаления, которое поддерживает самого себя.
Таким образом, чтобы остановить атеросклероз и уменьшить размер бляшки, нужно запустить компенсаторный механизм — лимфатическую систему. Для этого фокус внимания клинициста должен быть на нейтрализации общего воспалительного фона, «балансировке» местных иммунных реакций и, главное, усилении активности лимфатической системы для улучшения дренажа «бляшечных» клеток. Вместе с этим пациент должен плавно вносить изменения в свою модель поведения и, разумеется, начинать надо с диеты.
Диета должна быть направлена не столько на снижение холестерина, сколько на улучшение общих обменных процессов и снижение количества продуктов, вызывающих специфическое воспаление.
Иными словами, чтобы убрать бляшку из стенки артерии, нужно снизить количество активируемых макрофагов и ускорить удаление пенных клеток.
Итак, вот что нужно делать:
- Уменьшать количество факторов, провоцирующих воспаление внутри стенки артерии
- Проводить лекарственную коррекцию иммунитета на основе иммунограммы с нагрузочными тестами
- Выполнять лимфотропную терапию для улучшения функций лимфатической системы в зоне поражения атеросклерозом
- Выполнять инфузионную лекарственную терапию для нормализации обменных процессов в тканях и стенках артерии
Комбинированная гиполипидемическая терапия
В некоторых случаях врачи назначают комбинацию гиполипидемических препаратов с различным механизмом действия. Самое распространенное показание — тяжелая гиперлипидемия. Чаще всего фибраты применяют в сочетании со статинами. Никотиновую кислоту с другими гиперлипидемическими средствами комбинируют очень осторожно, под контролем врача [6].
При неэффективности двухкомпонентной схемы лечения могут применяться сразу три препарата, например, статины, ингибиторы всасывания холестерина и никотиновая кислота [3].
Источники
- Харкевич Д.А. Фармакология. 10-е изд. М.: ГЭОТАР-Медиа, 2010. – 908 с.
- Morris Brown, Peter Bennett. Clinical Pharmacology 11th Edition, 2012.
- Клиническая фармакология и фармакотерапия: учебник. – 3-е изд., доп. и перераб. / под ред. В.Г. Кукеса, А.К. Стародубцева. – М.: ГЭОТАР-Медиа, 2012. – 832 с.
- Bardal S. K., Waechter J. E., Martin D. S. Applied pharmacology. – Elsevier Health Sciences, 2011.
- Goodman and Gilman’s The Pharmacological Basis of Therapeutics, Twelfth Edition
- Джанашия П.Х. и соавт. Медикаментозная гиполипидемическая терапия. Medi.ru URL: https://medi.ru/info/3448/ (дата обращения 29.05.2020).
Как проходит лечение?
Основа лечения — инфузионная и инъекционная лекарственная терапия. Лечение проводится курсами по 10-15 лечебных посещений с перерывом 3-4 месяца. Общее количество курсов варьируется от 1 до 6, в зависимости от стадии процесса, и других индивидуальных особенностей. Где-то бляшки уходят совсем и сразу, где-то для этого нужно время.
Лечение проводится амбулаторно и построено таким образом, что основной результат достигается в перерыв между курсами: мы запускаем работу лимфатической системы, снижаем воспаление — и лимфатическая система продолжает работать, даже когда никакое лекарство не вводится.
Количество процедур и продолжительность требуемых курсов зависит от стадии процесса и наличия сопутствующих заболеваний. В случаях запущенного атеросклероза при почти полной облитерации кровотока, например, в конечностях, и когда стоит задача спаси конечность от ампутации, мы можем рекомендовать прохождение лечения до 2 раз в день на первом этапе.
При значительном поражении сосудов сердца, но при отсутствии прямых показаний к шунтированию или стентированию, предъявляются повышенные требования к соблюдению пациентом лечебно-охранительного режима.
Диагностический контроль состояния артерий ног и шеи осуществляется при помощи УЗИ-аппарата, контроль за состоянием сосудов сердца осуществляется при помощи мультиспиральной компьютерной томографии.
Какой врач лечит атеросклероз сосудов?
При подозрении на атеросклероз, необходим осмотр врача-специалиста:
- Ангионевролога — при атеросклерозе сосудов головного мозга;
- Кардиолога — при атеросклерозе сосудов сердца;
- Сосудистого хирурга — при признаках заболеваний артерий рук или ног, шеи, грудной клетки и брюшной полости.
Показаться специалисту (сосудистому хирургу) необходимо в случае, если у вас имеется один или несколько факторов риска атеросклероза, а также присутствуют жалобы, характерные для заболеваний артерий. Особенно важно обратиться за квалифицированной помощью при начальных проявлениях болезни, когда возможно предотвратить развитие тяжёлых осложнений атеросклероза.
Перед тем, как назначить инструментальные методы диагностики врач должен оценить жалобы пациента. Собрать информацию о перенесённых заболеваниях и проведённом в прошлом лечении. Объективный осмотр даёт детальную информацию о тяжести и распространённости заболевания.
В ряде случаев диагноз атеросклероза может быть исключён на этапе первичного осмотра. В случае выявления атеросклероза сосудов той или иной локализации, врач может назначить дополнительное обследование.
Лабораторно-инструментальные исследования, которые могут быть использованы для диагностики атеросклероза:
- ультразвуковое дуплексное сканирование сосудов,
- рентгеноконтрастная ангиография,
- компьютерная томография,
- магнитно-резонансная томография,
- ЭКГ,
- тредмил-тест,
- липидограмма и др.
Результаты лечения
В зависимости от начальной локализации процесса уже в процессе первого курса лечения клинически пациент замечает следующие улучшения :
- Снижение шума в голове и головной боли
- Отсутствие болевого синдрома при ходьбе
- Исчезнование неприятных ощущений в области сердца при физической активности
Предложенный метод лечения не является общепринятым, потому что идет в разрез со стандартами фармацевтической промышленности. В данный момент в общей практике проблемой атеросклероза в терапевтическом плане занимаются кардиологи, а при необходимости немедленного хирургического вмешательства — сосудистые хирурги.
Кроме того, метод лечения требует глубоких знаний морфологии и физиологии лимфатической системы. Вот здесь на примере лечения лимфедемы мы уже обсуждали, почему врачи в обычных больницах не лечат лимфатические отеки.
Несмотря на то, что первый пролеченный пациент проходил еще 13 лет назад (ему удалось сохранить ноги при облитерирующем атеросклерозе сосудов в области колена), мы по-прежнему продолжаем накапаливать статистические данные и берем на лечение ограниченное количество людей. Возможен приезд на лечение из другого города. Технологии лечения являются запатентоваными в Российской Федерации и могут безопасно применяться только в Клинике Лимфатек. Мы выбираем пациентов, кому показано лечение индвидуально по заявке.
УЗНАТЬ ПРО ВОЗМОЖНОСТЬ ЛЕЧЕНИЯ
Ознакомиться подробнее с процессом лечения и некоторыми результатами можно в других статьях блога. Там есть интересные видеозаписи с отзывами пациентов и комментариями ведущих врачей.
- Атеросклероз сосудов. Объяснение Лимфолога.
- Атеросклероз сосудов ног. Случай лечения Юрия
- Атеросклероз сосудов шеи и сердца. Разбор лечения Валерия.
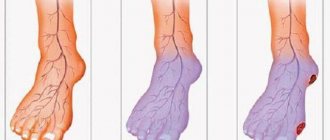
Атеросклероз артерий нижних конечностей
Повреждение артерий нижних конечностей называют облитерирующим атеросклерозом. Ему подвержены люди старше 65 лет, особенно мужчины. Это заболевание проявляется в следующих симптомах:
- боли в икрах, судороги в состоянии покоя;
- боли при ходьбе, заставляющие прихрамывать;
- онемение в ногах, быстрая утомляемость при ходьбе;
- появление незаживающих ран, а в запущенных случаях – язв.
Если при наличии таких симптомов не обращаться к врачу, то появится угроза ампутации конечности как единственной меры лечения при крайне запущенных случаях облитерирующего атеросклероза.
Список литературы
При составлении статьи мы сознательно упрощаем некоторый материал, чтобы она была понятной для неспециалистов. Если Вы врач, мы с удовольствием ответим на Ваши вопросы. Напишите или позвоните нам для обсуждения деталей. Для подготовки этого материала были использованы публикации:
- Girard J.P., Moussion C., Forster R. HEVs, lymphatics and homeostatic immune cell trafficking in lymph nodes. Nat. Rev. Immunol. 2012;12:762–773. doi: 10.1038/nri3298.
- Randolph G.J., Miller N.E. Lymphatic transport of high-density lipoproteins and chylomicrons. J. Clin. Investig. 2014;124:929–935. doi: 10.1172/JCI71610.
- Aspelund A., Robciuc M.R., Karaman S., Makinen T., Alitalo K. Lymphatic System in Cardiovascular Medicine. Circ. Res. 2016;118:515–530. doi: 10.1161/CIRCRESAHA.115.306544.
- Alitalo K., Tammela T., Petrova T.V. Lymphangiogenesis in development and human disease. Nature. 2005;438:946–953. doi: 10.1038/nature04480.
- Moore K.J., Sheedy F.J., Fisher E.A. Macrophages in atherosclerosis: A dynamic balance. Nat. Rev. Immunol. 2013;13:709–721. doi: 10.1038/nri3520.
- Rademakers T., van der Vorst E.P., Daissormont I.T., Otten J.J., Theodorou K., Theelen T.L., Gijbels M., Anisimov A., Nurmi H., Lindeman J.H., et al. Adventitial lymphatic capillary expansion impacts on plaque T cell accumulation in atherosclerosis. Sci. Rep. 2017;7:45263. doi: 10.1038/srep45263.
- Milasan A., Ledoux J., Martel C. Lymphatic network in atherosclerosis: The underestimated path. Future Sci. OA. 2015;1:FSO61. doi: 10.4155/fso.15.61.
- Camare C., Pucelle M., Negre-Salvayre A., Salvayre R. Angiogenesis in the atherosclerotic plaque. Redox. Biol. 2017;12:18–34. doi: 10.1016/j.redox.2017.01.007.
- Randolph G.J. Mechanisms that regulate macrophage burden in atherosclerosis. Circ. Res. 2014;114:1757–1771. doi: 10.1161/CIRCRESAHA.114.301174
- Johnson R.A. Lymphatics of blood vessels. Lymphology. 1969;2:44–56.
- Drozdz K., Janczak D., Dziegiel P., Podhorska M., Patrzalek D., Ziolkowski P., Andrzejak R., Szuba A. Adventitial lymphatics of internal carotid artery in healthy and atherosclerotic vessels. Folia Histochem. Cytobiol. 2008;46:433–436. doi: 10.2478/v10042-008-0083-7.
- Kutkut I., Meens M.J., McKee T.A., Bochaton-Piallat M.L., Kwak B.R. Lymphatic vessels: An emerging actor in atherosclerotic plaque development. Eur. J. Clin Investig. 2015;45:100–108. doi: 10.1111/eci.12372
- Xu X., Lin H., Lv H., Zhang M., Zhang Y. Adventitial lymphatic vessels—An important role in atherosclerosis. Med. Hypotheses. 2007;69:1238–1241. doi: 10.1016/j.mehy.2007.04.007.
- Martel C., Randolph G.J. Atherosclerosis and transit of HDL through the lymphatic vasculature. Curr. Atheroscler. Rep. 2013;15:354. doi: 10.1007/s11883-013-0354-4.
- Huang L.H., Elvington A., Randolph G.J. The role of the lymphatic system in cholesterol transport. Front. Pharmacol. 2015;6:182. doi: 10.3389/fphar.2015.00182.
- Csányi G, Singla B. Arterial Lymphatics in Atherosclerosis: Old Questions, New Insights, and Remaining Challenges. J Clin Med. 2019;8(4):495. Published 2022 Apr 11. doi:10.3390/jcm8040495
- Левин Ю.М. Основы лечебной лимфологии. — М.: Медицина, 1986. — 288 с., ил.