У многих женщин в период менструации ухудшается самочувствие, ощущаются боли внизу живота, кружится голова, слабость, повышается утомляемость и раздражительность. Это могут быть симптомы дисменореи – состояния, при котором проявления настолько сильны, что влечет снижение трудоспособности. Через несколько дней (от 3 до 5) симптомы постепенно проходят, и женщина снова возвращается к своей привычной деятельности. При дисменорее болезненное состояние возвращается с периодичностью менструального цикла с более или менее выраженными признаками.
Несмотря на то, что боли и другие неприятные симптомы при дисменорее бывают очень сильными, женщины постепенно привыкают к ним и не принимают никаких мер, ограничиваясь обезболивающими препаратами. Стараясь перенести болезненный менструальный период «на ногах», им трудно справляться со своими рабочими и домашним обязанностями. Это плохое решение, которое влечет за собой усугубление состояния детородных органов и всего организма в целом. Проявления дисменореи нельзя игнорировать, поскольку они могут сигнализировать о присутствии первичного заболевания или патологии, или приводить к патологии репродуктивной системы в дальнейшем.
Причины дисменореи
Основные причины дисменореи:
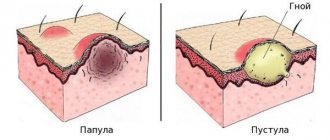
- врожденные дефекты, появившиеся в результате воздействия негативных факторов в период внутриутробного развития плода — замкнутое добавочное влагалище, замкнутый рог матки. Во время менструации в добавочных структурах скапливается кровь, вызывая интенсивную боль. Иногда такие образования достигают довольно больших размеров, боль становится очень сильной и даже сопровождается кратковременной потерей сознания. Интенсивность боли возрастает с каждым менструальным циклом, вынуждая пациентку обратиться к врачу;
- спазм гладкой мускулатуры тела матки, обусловленный отклонениями в синтезе и метаболизме простагландинов и тромбоксанов. Это биологически активные вещества, которые продуцируются практически во всех органах и структурах. Некоторые из них являются главными медиаторами боли и воспаления, другие регулируют тонус гладких мышц, третьи отвечают за состояние микроциркуляторного русла. Воздействуя на миометрий, простагландины провоцируют интенсивное сокращение миоцитов, что внешне проявляется сильными болевыми ощущениями. Нужно отметить, что патологические отклонения могут быть как врожденного, так и приобретенного характера;
- нарушение гормонального баланса, особенно избыток эстрогенов в комбинации с дефицитом прогестерона. Эстроген продуцируется яичниками, за выработку прогестерона отвечает желтое тело, которое появляется после овуляции на месте лопнувшего фолликула. Повышенное количество эстрогенов усиливает спазм миометрия, что влечет за собой болевой синдром;
- эндометриоз — гинекологическая нозология хронического характера, которая проявляется появлением патологических очагов эндометриоидной ткани. Данные очаги, как и нормальная внутренняя оболочка матки, поддаются циклическим изменениям — в первой половине разрастаются, во второй — отторгаются. Процесс сопровождается скоплением крови, развитием воспаления и образованием спаек в зоне поражения;
- опухоли яичников, особенно продуцирующие гормональные вещества;
- миома — доброкачественное новообразование матки, развивающееся из миометрия. Это одно из самых частых гинекологических заболеваний. Согласно статистике, миома диагностируется у каждой четвертой женщины. Главный симптом миомы — обильные и длительные месячные, нередко — с выделением сгустков крови. Боль носит схваткообразный характер, напоминает чувство тяжести. Если миома расположена близко к брюшине, часто имеют место диспепсические явления, сильная боль во всем животе;
- неправильно установленная или смещенная спираль — конструкция, изготовленная из полимерного материала с добавлением металла. Это надежное средство для предотвращения нежелательной беременности, которое устанавливается в полость матки. Если по каким-то причинам спираль сместилась, или же изначально была установлена неправильно, она может стать причиной сильных менструальных болей и интенсивных кровотечений;
- варикозное расширение вен малого таза, сопровождающееся воспалением;
- заболевания органов репродуктивной системы инфекционного характера — эндометрит (воспаление эндометрия), сальпингит (воспаления маточных труб), аднексит (воспаление маточных труб и яичников). Чаще всего эти процессы спровоцированы патогенной микрофлорой, инфицирование которой происходит при незащищенном половом контакте. При вовлечении яичников кроме непосредственно воспаления имеет место нарушение выработки гормонов;
- образование спаек в малом тазу. Спайки — довольно плотные образования, своеобразные тяжи, состоящие в основном из коллагеновых волокон. Препятствуя нормальному сокращению и расслаблению матки во время менструации, спайки становятся причиной довольно интенсивной боли (подробнее здесь);
- неправильное положение матки, в результате чего изгнание функционального слоя эндометрия и кровянистых выделений затрудняется;
- задержка полового развития, генитальный инфантилизм;
- перенесенные травмы половых органов.
В зависимости от причины, дисменорея бывает двух видов — первичная и вторичная.
Причины дисменореи
Дисменорея
Б
олезненные менструации принято называть дисменореей. Это заболевание является сравнительно частым нарушением менструальной функции. Дисменорея — это греческое слово, в дословном переводе означает «затрудненное менструальное истечение». Еще Гиппократ считал, что важнейшей причиной дисменореи является механическое препятствие для выделения крови из полости матки. Впоследствии взгляд на причину возникновения дисменореи прогрессивно менялся. Весьма интересно отметить, что, по данным различных исследователей, частота дисменореи колеблется от 8 до 80%, при этом зачастую статистически учитываются только те случаи дисменореи, которые снижают нормальный уровень активности женщины или требуют медицинского вмешательства. Около 1/3 женщин, страдающих дисменореей, не трудоспособны в течение 1-5 дней ежемесячно. Среди всех причин отсутствия девочек в школе дисменорея занимает 1-е место. Выявлена связь между социальным положением, характером и условиями труда и тяжестью дисменореи. При этом среди женщин, занимающихся физическим трудом, спортсменок частота и интенсивность дисменореи выше, чем в общей популяции. Немаловажную роль играет наследственность — у 30% больных матери страдали дисменореей. Некоторые исследователи установили, что возникновению дисменореи предшествуют различные неблагоприятные воздействия внешней среды на организм женщины (переохлаждение, перегревание, инфекционные заболевания) и стрессовые ситуации (физические и психические травмы, умственные и физические перегрузки и др.).
| Дисменорею принято подразделять на первичную и вторичную. При первичной дисменорее у женщин, как правило, отсутствуют патологические изменения половых органов. При вторичной дисменорее появление боли внизу живота во время менструации связано с различными (чаще всего гинекологическими) заболеваниями. |
Вторичная дисменорея является симптомом ряда заболеваний, чаще всего эндометриоза, воспалительных заболеваний органов малого таза, аномалий развития внутренних половых органов, разрывов заднего листка широкой связки (синдром Аллена — Мастерса), варикозного расширения тазовых вен пристеночных или в области собственной связки яичников и др. Первичная дисменорея, по определению бльшинства авторов, представляет собой циклический патологический процесс, выражающийся в том, что в дни менструации появляются выраженные боли внизу живота, которые могут сопровождаться резкой общей слабостью, тошнотой, рвотой, головной болью, головокружением, отсутствием аппетита, повышение температуры тела до 37 — 380С с ознобом, сухостью во рту или слюнотечением, вздутием живота, ощущением «ватных» ног, обмороками и другими эмоциональными и вегетативными расстройствами.
Иногда ведущим симптомом может быть одна из перечисленных жалоб, которая больную беспокоит больше, чем боль. Сильная боль истощает нервную систему, способствует развитию астенического состояния, снижает память и работоспособность. Все симптомы при дисменорее можно разделить на эмоционально-психические, вегетативные, вегетативно-сосудистые и обменно-эндокринные.
Эмоционально-психические:
раздражительность, анорексия, депрессия, сонливость, бессонница, булимия, непереносимость запахов, извращение вкуса и др.
Вегетативные:
тошнота, отрыжка, икота, познабливание, ощущение жара, потливость, гипертермия, сухость во рту, частое мочеиспускание, тенезмы, вздутие живота и др.
Вегетативно-сосудистые:
обмороки, головная боль, головокружение, тахикардия, брадикардия, экстрасистолия, боли в сердце, похолодание, чувство онемения рук и ног, отеки век, лица и др.
Обменно-эндокринные:
рвота, ощущение «ватных» ног, общая резкая слабость, зуд кожи, боли в суставах, отеки, полиурия и т.д.
Первичная дисменорея
Первичная дисменорея обычно появляется у женщин в подростковом возрасте через 1-3 года после менархе, с началом овуляции. В первые годы заболевания боли во время менструации бывают обычно терпимыми, кратковременными и не влияют на работоспособность. С течением времени могут наблюдаться усиление болей, увеличение их продолжительности, появление новых симптомов, сопровождающих боль. Боли, как правило, начинаются за 12 ч до или в первый день менструального цикла и продолжаются в течение первых 2-42 ч или всей менструации. Боли часто носят схваткообразный характер, но могут быть ноющими, дергающими, распирающими, иррадиировать в прямую кишку, область придатков, мочевой пузырь. В клинической картине дисменореи выделяют компенсированную и некомпенсированную формы. При компенсированной форме заболевания выраженность и характер патологического процесса в дни менструаций на протяжении времени не изменяются. При некомпенсированной форме интенсивность боли у больных с каждым годом нарастает.
Таблица 1Система оценки дисменореи по степени тяжести
| Степень тяжести | Работоспособность | Системные симптомы | Эффективность назначения анальгетиков |
| 0 — менструации безболезненные, не влияют на повседневную активность | Не снижается | Отсутствуют | Назначение анальгетиков |
| I — менструальное кровотечение сопровождается слабо- выраженными болями и лишь изредко ведет к снижению нормальной повседневной активности женщины | Снижается редко | Отсутствуют | Анальгетики требуются редко |
| II — повседневная активность снижена, пропуск занятий в школе или невыход на работу отмечается редко, так как анальгетики дают хороший эффект | Умеренно снижена | Единичные | Анальгетики дают хороший эффект, однако прием их необходим |
| III — повседневная активность резко снижена, анальгетики малоэффективны, наличие вегетативных симптомов(головная боль, быстрая утомляемость, тошнота, рвота, диарея и т.д.) | Резко снижена | Возникают часто | Малоэффективны |
Греческие ученые Эфтимиос Делигеороглу и Д.И. Арвантинос в 1996 г. разработали систему оценки дисменореи по степени тяжести (табл. 1). Этиология дисменореи
не ясна. Существует несколько теорий ее развития, в разное время происхождение дисменореи объясняли разными факторами (как физиологическими, так и психологическими). В настоящее время большинство исследователей связывают возникновение первичной дисменореи с высоким уровнем
простагландинов
(ПГ) F2a и Е2 в менструальном эндометрии. ПГ фактически обнаруживают во всех тканях животных и человека. Они принадлежат к классу ненасыщенных жирных кислот. ПГF2a и ПГЕ2 являются наиболее вероятными причинными факторами, вызывающими дисменорею. ПГ не относятся к гормонам. Гормонами называются вещества, выделяемые железами внутренней секреции, которые распространяясь с кровотоком, оказывают биологически активное действие на различные системы организма. ПГ же продуцируются различными тканями и оказывают свое действие там, где они синтезируются. Обликатным предшественником ПГ является арахидоновая кислота. Эта жирная кислота обычно присутствует среди тканевых фосфолипидов. Высвобождение арахидоновой кислоты осуществляется с помощью энзимов, называемых фосфолипазами. Свободная арахидоновая кислота может преобразовываться в различные соединения. Ферменты, катализирующие эту реакцию, называются циклооксигеназами. С помощью циклооксигеназы арахидоновая кислота преобразуется в следующие 3 соединения: простациклин (ПГI2), тромбоксан (А2) и ПГ D2, Е2 F2a ПГЕ2 и ПГF2a являются мощными стимуляторами сократительной деятельности миометрия. Повышение концентрации F2a и увеличение значения соотношения ПГF2a /ПГЕ2 вызывают дисменорею.
Таблица 2Дозы нестероидных противовоспалительных препаратов для лечения дисменореи
| Препарат | Рекомендуемая доза |
| Ибупрофен | 300 мг 3 или 4 раза в день 400 мг 3 или 4 раза в день 600 мг 3 или 4 раза в день |
| Индометацин | 25 мг 3 или 4 раза в день |
| Мефенамовая кислота | 250 мг 3 или 4 раза в день 500 мг 3 или 4 раза в день |
| Напроксен | 250 мг 2 раза в день 275 мг 2 раза в день 550 мг 2 раза в день |
| Кетопрофен | Капсулы: 1 капсула (50 мг) утром во время еды, 1 — днем, 2 капсулы вечером (или 1-2 свечи в сутки). По 1 капсуле утром и днем и 1 свечу (100 мг) — вечером. Таблетки: 1 таблетка форте (100 мг) 3 раза в день или 1 таблетка ретарда (150 мг) 2 раза в день с интервалом в 12 ч. Суточная доза препарата не должна превышать 300 мг |
| Диклофенак | 25-50 мг 2-3 раза в сутки. Максимальная суточная доза 150 мг |
Образование и высвобождение ПГ из эндометрия провоцируется очень многими раздражителями — стимуляция нервов и уменьшение доставки кислорода к органу, воздействие гормонов и простое механическое растяжение органа и т.д. В некоторых случаях в ответ на эти раздражения орган высвобождает ПГ в количествах, которые в десятки раз превосходят их концентрацию в данном органе в состоянии покоя. Избыток ПГ связывают как с увеличением их синтеза, так и с уменьшением их катаболизма. Их уровень в менструальной крови у женщин с дисменореей достоверно выше, чем у здоровых женщин, и снижается при соответствующем лечении. Препараты, обычно используемые для лечения дисменореи, действуют путем блокирования активности циклооксигеназы, а следовательно торможения продукции простациклина, тромбоксана и ПГ. Описано циклическое колебание концентрации ПГ/F2a в крови у женщин с пиком во время менструации (подобные циклические колебания для ПГЕ2 не описаны). Увеличение уровня ПГ в секреторном эндометрии наступает задолго до менструации. Не вызывает сомнений, что во время лютеиновой фазы эндометрий секретирует ПГ. Отмечено увеличение содержания ПГF2a маточного происхождения, совпадающее по времени с регрессом желтого тела. Роль ПГ в регрессе желтого тела у женщин остается неясной. О наличии гормональной регуляции синтеза ПГ свидетельствует положительная корреляция между высоким уровнем ПГF2a в среднем и позднем периоде секреторной фазы и уровнем эстрадиола. Доказано стимулирующее влияние эстрогенов на синтез ПГ и прогестерона. Снижение уровня прогестерона в конце менструального цикла вызывает высвобождение фосфолипазы А2 из клеток эндометрия. Этот фермент, действуя на липиды клеточной мембраны, приводит к высвобождению арахидоновой кислоты и при участии простагландинсинтетазы — к образованию ПГ F2a, I2 и E2. ПГ участвуют в сокращении спиральных артериол, что вызывает менструальную реакцию. Отторжение ткани ведет к увеличению их содержания, чем и объясняется их высокая концентрация в менструальной крови. Высокий уровень ПГ ведет к усилению сократительной активности матки, спазму сосудов и локальной ишемии, что в свою очередь вызывает болезненные ощущения, так как именно нарушение гемодинамики малого таза в виде гипертензии и спазма сосудов или длительной вазодилатации и венозного застоя способствует гипоксии клеток, накоплению алогенных веществ, раздражению нервных окончаний и возникновению боли. При этом отмечается повышение внутриматочного давления и амплитуды, а также частоты маточных сокращений в 2 — 2,5 раза, по сравнению с женщинами, которых менструации безболезненные. Усилению боли способствует накопление в тканях солей калия и высвобождение свободного активного кальция. Кроме того, под влиянием увеличенной концентрации ПГ может возникать и ишемия других органов и тканей, что приводит к экстрагенитальным нарушениям в виде головной боли, рвоты, диареи и т.д. Введение препаратов антипростагландинового действия приводит к выраженному уменьшению интенсивности болей почти у 80% женщин с дисменореей. В литературе также широко обсуждается этиологическая роль вазопрессина
. Проведенные исследования показали, что у женщин с дисменореей концентрация вазопрессина в плазме крови во время менструации повышена. Введение вазпорессина усиливает сократительную активность матки, снижает маточный кровоток и вызывает дисменорею. Инфузия вазопрессина приводит к повышению концентрации ПГF2a в плазме крови. Действие вазопрессина не блокируется препаратами антипростагландинового ряда. Возможно, именно это объясняет в ряде случаев неэффективность лечения дисменореи. Однако доказано, что комбинированные оральные контрацептивы приводят к снижению содержания данного вещества, подтверждая правомочность одновременного лечения пероральными контрацептивами и антипростагландиновыми препаратами. Таким же модулятором выброса ПГ являются брадикинин и окситоцин, изменяющие подачу субстрата окисления (свободных жирных кислот), по-видимому, через кальциевый ток. Отмечена положительная обратная связь между содержанием ПГ и действием окситоцина. В публикациях, посвященных этиологии первичной дисменореи, также постоянно подчеркивается существенная роль
психических факторов
. Важную роль в реакции женщины на усиленные спастические сокращения матки во время менструации играет восприимчивость к боли.
Боль
— это своеобразное психофизиологическое состояние человека, возникающее в результате воздействия сверхсильных или разрушительных действий, вызывающих органическое или функциональное нарушение в организме. Боль — это интегративная функция, которая мобилизует самые разнообразные функции организма для его защиты от воздействия вредящего фактора и включает такие компоненты, как сознание, ощущение, память, мотивации, вегетативные, соматические и поведенческие реакции, эмоции. Реакции, возникающие у животных и человека на действие раздражителя, который может вызвать повреждение организма или несет в себе опасность такового, называются ноцицептивными реакциями (от лат. nocerе — вредить). Вопрос о том, имеются ли специфические рецеторы боли или боль возникает в результате раздражения различных рецепторов при достижении определенной интенсивности раздражений, является до сих пор предметом дискуссии. Согласно наиболее распространенному мнению, один из компонентов боли — болевое ощущение — возникает при возбуждении неинкапсулированных нервных окончаний. Для возникновения болевого ощущения необходимо раздражение нервных окончаний биологически активными веществами, главным образом из группы кининов, ПГ, а также некоторыми ионами (К, Са), в норме находящимися внутри клеток. При действии повреждающих факторов, нарушающих проницаемость мембран, эти вещества попадают в межклеточные пространства и раздражают расположенные здесь нервные окончания. В настоящее время полагают, что по своим физиологическим свойствам эти свободные нервные окончания являются хеморецепторами. Установлено, что рецепторы, воспринимающие ноцицептивные рездражения, обладают высоким порогом возбудимости. Уровень возбудимости регулируется специальными волокнами симпатического отдела вегетативной нервной системы. Возбуждение, вызванное ноцицептивным раздражением, проводится как по тонким миелиновымм, так и безмиелиновым волокнам. Понятие «болевые рецепторы» и «проводники боли» следует считать условными, так как само болевое ощущение формируется в центральной нервной системе. Процесс передачи и обработки возбуждений, формирующих боль, обеспечивается структурами, расположенными на разных уровнях центральной нервной системы. Важнейшей структурой, осуществляющей обработку информации, поступающей в головной мозг, является ретикулярная формация, где реакция на болевое раздражение проявляется раньше, чем в коре больших полушарий. Эта электроэнцефалографическая реакция выражается в появлении медленного регулярного ритма частотой 4-6 колебаний в 1 с, который получил название ритма напряжения, так как сопровождает состояние стресса. На основании многих экспериментальных данных было сформулировано положение, согласно которому реакция активации коры больших полушарий головного мозга, возникающая при ноцицептивном раздражении, формируется при участии адренергического субстрата ретикулярной формации. Установлено, что наркотические вещества и анальгетики оказывают свое действие прежде всего на эту область мозга. Возможность получения анальгетического эффекта без выключения сознания свидетельствует о том, что состояние бодрствования и осознанное ощущение боли обеспечиваются различными механизмами мозга. Издавна считалось, что ведущая роль в формировании ощущений принадлежит таламусу. Это подтверждают и современные данные, полученные в эксперименте и клинике. В формировании болевой интеграции участвует и лимбическая система мозга, имеющая непосредственное отношение к памяти, мотивациям и эмоциям. Лекарственные вещества из группы транквилизаторов, которые оказывают преимущественное влияние на лимбические структуры мозга, мало влияют на порог возбуждения, однако четко видоизменяют болевую интеграцию в целом, влияя преимущественно на эмоциональные проявления. Критериями оценки боли выдвигаются разные показатели (измерение сердечной деятельности, дыхания, уровня кровяного давления, величины зрачка, кожно-гальванический рефлекс, крик, реакция избегания и агрессии, элетрофизиологические показатели, биохимические изменения крови, эндокринные сдвиги и т.д.) Интенсивность болевого ощущения зависит от ряда факторов: типа вегетативной нервной деятельности, психологического настроя, эмоционального фона, обстановки, в которой пациентка находится. Известно, что сильные мотивации, усилия воли самого больного, переключающие внимание на какую-либо интеллектуальную деятельность, и др. могут уменьшить или даже полностью подавить ощущение боли. При нарушениях психики (некоторые формы шизофрении, обширные поражения лобных долей мозга, алкогольное опьянение) возможно нарушение болевой чувствительности и даже безболевое течение тяжелых патологических состояний.
Вторичная дисменорея
Вторичная дисменорея обусловлена органическими изменениями в органах малого таза. Она, как правило, возникает через несколько лет после начала менструаций, а боли могут появляться или усиливаться за 1-2 дня до начала менструации. Вторичная дисменорея, в отличие от первичной, возникает чаще всего у женщин после 30 лет. Одной из наиболее частых причин развития вторичной дисменореи является воспалительный процесс в органах малого таза и эндометриоз. Дисменорея может быть вызвана также испльзованием внутриматочной спирали. Дисменорея при заболеваниях внутренних половых органов возникает как следствие нарушения кровотока, спазма гладкой мускулатуры, растяжение стенок полых органов, чрезмерным раздражением нервных элементов при сокращениях матки, воспалительных изменений в органах и тканях, эндометриоза, аномалиями развития и т.д. При хронических воспалительных процессах имеет значение натяжение спаек, образующихся между брюшным покровом матки и соседними органами. При влагалищном обследовании органов малого таза могут выявляться такие признаки патологии, как болезненность, увеличение придатков матки, ее ограниченная подвижность. При эндометриозе может быть сходная клиническая картина, однако при этой патологии боли могут отмечаться на протяжении всего цикла и усиливаться за 2 — 3 дня до менструации. Чаще всего они имеют не схваткообразный, а ноющий характер, с иррадиацией в область прямой кишки, придатков, поясничную область и т.д. (в зависимости от расположения эндометриоидных гетеротопий) и наиболее выражены в дни, когда менструальные выделения особенно интенсивны. При гинекологическом обследовании полости малого таза может отмечаться шероховатость и утолщение крестцово-маточных связок, болезненность при смещении матки, болезненность, увеличение, неподвижность придатков, изменение размеров матки и яичников перед и во время менструации и уменьшение их после ее окончания, матка преобретает шарообразную с неоднородной косистенцией форму, чаще всего отклонена кзади и ограничена в подвижности. При поражении внутренних органов диагностически важно выявление соответствующей неврологической симптоматики, в часности, определение болевых точек, нарушений чувствительности, симптомов натяжения нервных стволов. Однако последнее не исключает наличия сочетанных процессов (заболевания нервной системы и вторичное вовлечение в процесс рецепторов и путей болевой чувствительности при соматических заболеваниях). Дисменорея может встречаться у женщин, которые используют внутриматочную контрацепцию. Доказано, что при использовании ВМС концентрация ПГ в эндометрии в адаптационный период увеличивается и вызывает усиление сократительной активности матки, что у женщин с повышенным порогом возбудимости приводит к дисменорее. Дисменорея также может развиваться у женщин с пороками развития матки, затрудняющими отток менструальной крови и рождающимися миоматозными узлами, когда узел достигает внутреннего зева и сокращениями матки выталкивается через цервикальный канал. Методы диагностики вторичной дисменореи включают посев материала, взятого из шейки матки и влагалища, УЗИ малого таза, гистеросальпингографию, гистероскопию, лапароскопию и т.д. Одним из важных диагностических моментов в распознавании характера патологического процесса является эффективность медикаментозных средств, воздействующих на различные уровни болевой интеграции.
Лечение дисменореи
Основными средствами лечения первичной дисменореи являются пероральные контрацептивы и нестероидные противовоспалительные препараты.
Пероральные контрацептивы
уменьшают объем менструальных выделений за счет торможения пролиферации эндометрия и подавления овуляции. В условиях ановуляции секреция ПГ эндометрием снижается. Пероральные контрацептивы вызывают снижение порога возбудимости гладкомышечной клетки и снижают ее сократительную активность, тем самым способствуя снижению внутриматочного давления, частоты и амплитуды сокращений мышцы матки. Усиление сократительной активности матки может быть результатом увеличения концентрации эстрогенов в лютеиновой фазе цикла. Эстроген может стимулировать высвобождение ПГF2a и вазопрессина. Использование комбинированных эстроген-гестагенсодержащих монофазных контрацептивов (ригевидон, микрогинон, минизистон, марвелон, фемоден, мерсилон и т.д.) и контрацептивов, содержащих только прогестаген (континуин, микролют, эксклютон, депо-провера, норплант, внутриматочная гормональная система «Мирена» и т.д.), приводит к снижению концентрации эстрогенов, а значит и ПГ, и исчезновению или снижению выраженности симптомов дисменореи. Комбинированные эстроген-гестагенсодержащие контрацептивы для лечения первичной дисменореи принимают по обычной схеме: по 1 таблетке ежедневно в одно и то же время суток, начиная с 5-го дня менструального цикла, до конца упаковки, 7 дней перерыв, затем — следующая упаковка. Мини-пили применяют ежедневно по 1 таблетке в одно и то же время суток в непрерывном режиме. Инъекционные контрацептивы, например депо-провера, применяют 1 раз в 3 мес, внутримышечно. Первую инъекцию делают на 1 — 5-й день менструального цикла. Норплант вводится под кожу предплечья на 1 — 5-й день цикла. Внутриматочную гормональную систему вводят на 4-8-й день менструального цикла. Если контрацептивы не дают должного эффекта, дополнительно назначают ингибиторы ПГ-синтетазы.
Ингибиторы ПГ-синтетазы
считаются препаратами выбора для молодых женщин, не желающих пользоваться пероральными противозачаточными средствами для лечения первичной дисменореи, и в тез случаях, когда эти препараты противопоказаны. Наиболее широко распространены ингибиторы ПГ-синтетазы — нестероидные противовоспалительные средства: аспирин, индометацин, ибупрофен, мефенамовая кислота, напроксен и др. Обычно нестероидный противовоспалительный препарат назначают перорально с 1-го дня менструального цикла до полного прекращения боли. Схема назначения следующая: при появлении боли — 1 таблетка, каждые последующие 3 — 6 ч — по 1 таблетке до полного исчезновения боли либо с момента начала боли — двойная доза (2 таблетки), затем по 1 таблетке 3 — 4 раза в день до полного купирования боли. Ингибиторы ПГ-синтетазы понижают содержание ПГ в менструальной крови и купируют дисменорею. Эти препараты сами обладают аналгезирующим действием, и целесообразность их применения в течение первых 48 — 72 ч после начала менструации определяется тем, что, как показали исследователи, ПГ выделяются в менструальную жидкость в максимальных количествах в первые 48 ч менструации. Антипростагландиновые препараты быстро всасываются и действуют в течение 2 — 6 ч. Большинство из них необходимо принимать 1 — 4 раза в день в первые несколько дней менструации (табл. 2). Аспирин, являясь мягким ингибитором циклооксигеназы, помогает лишь некоторым больным. Парацетамол также недостаточно эффективен в большинстве случаев. При лечении первичной альгодисменореи используются также зомепирак, фентиазак, флюбипрофеном, диклофенак, кетопрофен, пироксикам и т.д. Однако все перечисленные препараты могут оказывать ряд побочных действий, как экстрагенитальных, так и антифертильных, что может ограничить их применение у гинекологических больных. Хотя серьезные осложнения и выраженные побочные явления обычно наблюдаются редко и большинство женщин хорошо их переносят. Применение антипростагландиновых препаратов противопоказано при язвенной болезни желудка или двенадцатиперстной кишки, гастрите и других заболеваниях желудочно-кишечного тракта, так как могут вызывать обострение процесса. Существует также и
профилактический вариант применения препаратов:
за 1- 3 дня до предполагаемой менструации по 1 таблетке 2-3 раза в день. Курс лечения, как правило, длится 3 менструальных цикла. Эффект от нестероидных противовоспалительных препаратов сохраняется в течение 2 — 3 мес после их отмены, затем боль возобновляется, но бывает менее интенсивной. Учитывая то, что при проведении контролируемого исследования с использованием плацебо некоторые больные чувствовали себя лучше после применения плацебо, по-видимому, имеет смысл назначать многокомпонентное лечение, включающее витамины, амфетамины и транквилизаторы. Эффективность плацебо составляет 21 — 41%, что указывает на значение корковой регуляции при данном патологическом состоянии. Рассматривая дисменорею как эмоционально-болевой стресс, патогенетически оправдано в целях ограничения боли применять
антиоксиданты
. В частности, природный антиоксидант — a-токоферол ацетат (витамин Е) по 150-200 мг/сут перорально за 3-4 дня до начала менструации (профилактический вариант) или по 200-300 мг/сут, начиная с 1-го дня менструации (лечебный вариант). Для лечения первичной дисменореи также используют спазмолитики, блокаторы кальциевых каналов, неспецифические анальгетики, прогестагены, аналоги гонадотропин-рилизинг гормона, магний, проводят расширение канала шейки матки и его кюретаж, применяют методы нейроэктомии в прекрестцовой области, чрескожной электростимуляции нервов и иглоукалывание. Хороший эффект может давать и психотерапевтическая помощь, которая воздействует на реактивный компонент боли. В случае неэффективности нестероидных противовоспалительных средств при дисменорее назначают
антагонисты кальция и серотонина,b-стимуляторы, спазмолитики.
Активность маточной мускулатуры характеризуется высоким активным и остаточным давлением и во многом зависит от концентрации свободного кальция в цитоплазме. Дисфункция мускулатуры матки объясняется изменением содержания свободного активного кальция. Повышение уровня свободного кальция в матке стимулирует образование ПГF2a, причем данный процесс гормонозависим. Интересна однонаправленность взаимосвязи содержания свободного кальция и уровня ПГ, т.е. отмечено, что прстагландины Е2 и F2a не изменяют кальциевого тока в клетку. Таким образом, антагонисты кальция опосредовано уменьшают содержание простагландинов, снижая при этом частоту сокращений матки, внутриматочное давление и соответственно выраженность дисменореи. Сокращения матки часто бывают безболезненными, и боль может быть связана с раздражением эндоцервикса. Под влиянием нимесулида и нифедипина снижаются внутриматочное давление, частота и амплитуда маточных сокращений, и боль купируется приблизительно через 30 мин. Селективный b-стимулятор тербуталин снимает мышечную активность, уменьшает внутриматочное давление, ослабляет боль. Партусистен и орципреналин сокращают частоту и амплитуду сокращений матки, причем последний ингибирует сокращения, вызванные калием, окситоцином, вазопрессином, эффективно уменьшая содержание простагландинов Е2 и F2a.
Лечение вторичной дисменореи.
Что касается вторичной дисменореи, то большинство исследователей считают ее следствием органических нарушений в половой системе женщины — аномалий развития, воспалительных заболеваний органов малого таза, эндометриоза, субмукозной миомы матки др. Соответственно и выбор терапевтических средств определяется характером основного патологического процесса. В случае выявления органической патологии органов малого таза лечение вторичной дисменореи должно быть направлено на устранение выявленных поражений. В исследованиях многих авторов обнаружено повышение синтеза эндогенных ПГ при сальпингоофорите и эндометриозе, что указывает на патогенетическое значение гиперпродукции ПГ и обосновывает применение антипростагландиновых препаратов при вторичной дисменорее. При хронических воспалительных заболеваниях органов малого таза, эндометриоза, пороках развития, миоме матки применяются лечебная гистероскопия и лапароскопия. Среди оперативных вмешательств при вторичной альгодисменорее чаще всего исторический интерес представляет пресакральная симпатэктомия. Довольно часто проводят бужирование цервикального канала, гистерэктомия, без сомнения, является мерой отчаяния, тем более что боль после нее нередко остается. При излечении соматического заболевания возможен стойкий болевой синдром: остаточные явления поражения нервных стволов, из ишемические изменения, спаячные процессы изменения функционального состояния узлов преганглионарной вегетативной инервации, в которых наблюдаются стойкие морфологические изменения, а также психогенная фиксация болевого синдрома. Поэтому при лечении вторичной дисменореи необходимо устранение болевого синдрома. Поэтому при лечении вторичной дисменореи необходимо устранение болевого синдрома. В поисках эффективного средства против боли не следует забывать о центральной регуляции патологического симптомокомплекса как гипоталамо-гипофизарной системой, так и корой головного мозга. В этом смысле известна действенность психотерапии, транквилизаторов, аутотренинга и акупунктуры. Необходимо также помнить, что при неуточненом характере заболевания, сопровождающегося болевым синдромом, длительное применение анальгетиков и транквилизаторов противопоказано, так как при этом стирается не только болевая чувствительность, но и клиническая картина, например, при острых процессах в брюшной полости. Таким образом, менструальные боли, причиной которых не являются органические поражения, рассматриваются как первичная дисменорея, а связанные с поражениями или заболеваниями органической природы — как вторичная дисменорея. Ввиду того, что нестероидные противовоспалительные анальгетики иногда уменьшают выраженность некоторых симптомов, связанных с органической патологией, возможны затруднения при постановке диагноза. Если врач полагает, что боли вызваны только менструацией, следует собрать тщательный анамнез с целью выявления заболеваний желудочно-кишечного тракта, урологических и других заболеваний. Лечение должно быть в первую очередь направлено на выявление эндометриоза, миомы матки, аденомиоза и сальпингита. Если назначенное лечение приводит к полному исчезновению симптомов, другие исследования в дальнейшем не требуются. Если же оно не дает положительных результатов, следует произвести лапароскопию. У многих женщин наблюдается минимальная симптоматика, и они не нуждаются в проведении таких исследований. Однако при подозрении на патологию органического характера или резко выраженной симптоматике (больная вынуждена соблюдать постельный режим и не ходить на работу несколько дней ежемесячно) единственным способом поставить правильный диагноз является проведение лапароскопии. Если лапароскопическое исследование обнаруживает начальные явления эндометриоза, то гетеротопии могут быть подвергнуты коагуляции прямо во время этой операции. Диагноз субмукозной миомы матки может быть поставлен при провдении гистероскопии или д
Первичная дисменорея
Это функциональное заболевание, проявляющееся типичной клинической картиной без патологий органов репродуктивной системы. Появляется обычно в молодом возрасте, спустя несколько лет после начала первой менструации. Как правило, боли вначале незначительные, но с каждым годом состояние усугубляется. Нижняя часть живота начинает болеть в первый день менструации, или за несколько часов до ее начала. Продолжительность ощущений дискомфорта колеблется от 1 до 3–4 дней. Причины подобного состояния точно неизвестны, однако, существуют предположения, что первичная дисменорея
возникает вследствие действия вырабатываемых в отмерших клетках эндометрия биологически активных веществ — простагландинов Е2 и Е2-α.
Повторный прием и контроль лечения
После курса лечения пациентке необходимо прийти для осмотра и оценки результатов. Если после курса или во время него боли внизу живота при месячных не проходят, значит, курс лечения корректируется или полностью меняется. Возможно, необходимо будет пройти дообследование.
Результаты и сроки лечения болей внизу живота при месячных и восстановления всегда строго индивидуальны и зависят от сложности и тяжести заболевания. Если имеются заболевания, которые передаются половым путем, то лечение и профилактика назначаются и партнеру.
Вторичная дисменорея
Обусловлена патологическими изменениями органов малого таза, такими как аномалии развития, воспалительные процессы и т. д. Также причиной может стать наличие внутриматочной спирали. Чаще всего клинические проявления вторичного процесса появляются после 30–35 лет. Болезненные ощущения и другие симптомы дисменореи обычно начинаются за 2–4 суток до начала менструации и могут продолжаться даже после ее завершения. Причинами являются нарушения притока крови к органам малого таза, а также растяжение стенок матки, спазмы миометрия и патологические изменения тканей. Вторичную дисменорею
можно отличить от первичной по наличию сопутствующих симптомов основной патологии, а также при обследовании у врача гинеколога.
Виды дисменореи
Что назначают при болях во время месячных после обследования и диагностики?
Лечение, конечно, выстраивается по индивидуальному плану, согласно результатам диагностики и анализов, а также собранному анамнезу о состоянии здоровья. Если сильные боли внизу живота при месячных – это вторичная дисменорея, врач будет искать первопричину, основную болезнь, которая вызвала нарушения менструального цикла.
Как правило, лечения состоит из целого комплекса медикаментозных и немедикаментозных мер:
- лекарственные препараты растительного происхождения и ряд спазмолитических препаратов (при первичной форме заболевания и его легкой и средней степени тяжести);
- если боли внизу живота при месячных спровоцированы или проявляются вместе с инфекционными и воспалительными заболеваниями, вызванными вирусами и бактериями, значит, могут быть назначены противовирусные препараты;
- если у заболевания есть сравнительно легкие психогенные причины, то назначается рефлексотерапия (препараты со слабым психостабилизирующим эффектом) и, возможно, консультация психолога;
- в комплексном лечении также возможно назначение препаратов и лекарственных средств, которые уменьшают спазмы, служат анальгетиком;
- возможно назначение гормональных контрацептивов и т.д.
Для успешного лечения болей внизу живота при месячных также назначается физиотерапия в виде:
- нормализации питания;
- рационального распоряжения временем на труд и отдых;
- достаточного времени для сна;
- достаточной физической нагрузки;
- уменьшения и снижения стрессовых и психологических ситуаций и т.д.
Противопоказаниями будут являться индивидуальная непереносимость компонентов лечения, аллергические реакции и особенности вашего организма. Также следует избегать дополнительных стрессовых ситуаций и всего, что так или иначе провоцирует недомогание в эти дни.
Симптомы дисменореи
Основным симптомом являются боли в области живота в основном внизу. Такое состояние называется альгоменореей. Боль может быть ноющей, тянущей или же схваткообразной. Нередко встречаются изменения общего состояния, проявляющиеся в виде слабости, головокружений, тошноты, вздутия живота, повышения температуры тела и нарушения аппетита. Подобные симптомы дисменореи могут быть сильно выраженными, что значительно нарушает физическое и психическое состояние женщины. Примерно 15% женщин в первые 1–3 дня менструации вынуждены брать больничный.
При вторичной дисменореи к вышеперечисленным симптомам присоединяются признаки основной патологии, вызвавшей нарушение цикла.
Степени тяжести дисменореи
Принято выделять несколько степеней тяжести этого нарушения менструального цикла.
Дисменорея 1 степени предполагает наличие болевых ощущений, которые только периодически могут приводить к уменьшению активности женщины. Симптомы, связанные с общим нарушением самочувствия, при этом отсутствуют.
Дисменорея 2 степени характеризуются более выраженным болевым синдромом, купирование которого требует приема обезболивающих препаратов. Самочувствие женщины во время менструации заметно ухудшается, что влияет на ее работоспособность и в ряде случаев заставляет изменить привычный ритм жизни.
Дисменорея 3 степени характеризуется выраженным болевым синдромом, который практически не купируется с помощью анальгетиков. У женщины присутствуют тошнота, головные боли, слабость и другие вегетативные симптомы. Как правило, пациентке приходится менять привычный ритм жизни в связи со значительно ухудшившимся состоянием здоровья и выраженным снижением работоспособности.
Диагностика дисменореи
Обычно диагностика дисменореи не представляет трудностей, так как женщины самостоятельно описывают все клинические проявления. Наличие вторичной дисменореи можно выявить, пройдя осмотр у гинеколога и ряд лабораторных и инструментальных тестов.
Наиболее информативными в плане диагностики дисменореи являются:
- лабораторное определение уровня гормонов в крови в разные фазы цикла;
- ультразвуковое исследование;
- эндоскопическое обследование — кольпоскопия, гистероскопия;
- компьютерная или магнитно-резонансная томография.
Лабораторное определение гормонов в разные фазы дает врачу представление о регулярности цикла, работе яичников, гипоталамуса и гипофиза, щитовидной железы.
Виды
Различают первичную и вторичную дисменорею. Первая имеет место тогда, когда в ходе обследования не удается обнаружить никаких патологических изменений в женском организме, т. е. серьезные предпосылки для ее развития отсутствуют.
Первичная дисменорея может возникать непосредственно во время первой менструации или через несколько лет после этого. Изначально она обычно не вызывает существенных нарушений самочувствия, так как болевые ощущения обычно слабо выражены и носят ноющий характер. Это нормально переносится девушками и не воспринимается в качестве отклонения от нормы. Но через несколько лет при первичной дисменорее болевой синдром может усиливаться, а продолжительность его сохранения увеличивается. Со временем возникают и остальные симптомы.
Первичная дисменорея редко присутствует самостоятельно. Очень часто при проведении комплексного обследования девушки обнаруживаются и другие патологии, в частности:
- пролапс митрального клапана;
- вегето-сосудистая дистония;
- нарушения зрения (близорукость, миопатия);
- сколиоз;
- плоскостопие.
Таким образом, первичная дисменорея может быть результатом неврологических нарушений, возникающих на фоне развития патологий позвоночника. В таких ситуациях наблюдается ущемление спинномозгового корешка в области поясничного отдела позвоночника, что приводит к нарушению проводимости нервных импульсов к матке. Следствием этого становиться появление характерной болезненности, но впоследствии подобные нарушения могут стать причиной развития серьезных органических изменений в иннервируемых ущемленным нервом органах. Поэтому в таких ситуациях рекомендуется обратиться к мануальному терапевту.
Вторичная дисменорея диагностируется при обнаружении патологических изменений, которые и стали причиной появления болевых ощущений накануне и во время менструации. Чаще всего она появляется у женщин в 25—30 лет на фоне развития эндометриоза, воспалительных заболеваний внутренних половых органов, образования спаек. В подобных ситуациях дисменорея становится только одним из проявлений развивающейся болезни и для ее устранения потребуется устранить имеющуюся патологию.
Мнение врача
В ходе ультразвукового осмотра можно увидеть неправильно расположенную матку, опухоли, спайки, смещенную спираль. Гистероскопия помогает диагностировать эндометриоз, полипы эндометрия и другие нарушения со стороны внутренней оболочки матки. КТ и МРТ назначаются в сомнительных случаях, в основном для проведения дифференциальной диагностики.
— Барахоева Зарема Бекхановна Врач репродуктолог, акушер-гинеколог, к.м.н.
При подозрении на опухоль показана биопсия и патоморфологическое исследование полученного материала. Подобная диагностика дисменореи позволит поставить правильный окончательный диагноз, практически исключив вероятность ошибки.
Методы диагностики
Что такое дисменорея
Дисменорею не считают заболеванием в прямом смысле этого слова. Этим термином называют определенное состояние женского организма, развивающееся во время наступления менструации и за пару дней до нее. Нередко в понятие дисменореи включают и другие нарушения менструального цикла, в частности изменение количества кровянистых выделений, нерегулярность цикла и другие.
От дисменореи сегодня страдает более 70% женщин, среди которых подавляющее большинство составляют молодые девушки, у которых от первой менструации до появления признаков дисменореи прошло 1—3 года. Ее наличие может оказывать существенное влияние на качество жизни и даже приводить к утрате работоспособности на время протекания менструации.
Экспертное Мнение Врача
Практически каждая женщина в своей жизни сталкивалась с такими жалобами перед наступлением менструации, как: вздутие живота, тревога, нагрубание молочных желез, плаксивость, депрессия, утомляемость, раздражительность, увеличение вен – все это ни что иное, как проявление предменструального синдрома.
Мгдесян Кнарик Карленовна
Акушер-гинеколог, гинеколог-эндокринолог
Стаж: 24 года
Задать вопрос
Ранее существовал термин «альгодисменорея», но от него отказались, так как он отражал только болезненность менструаций и указывал на серьезные изменения в организме.
Согласно данным проведенных исследований, чаще от дисменореи страдают женщины, чьи близкие родственницы имели это расстройство, а также регулярно занимающиеся тяжелой физической работой и испытывающие стрессы.
Лечение дисменореи
Независимо от причин и возраста, в котором был поставлен диагноз, дисменорея требует лечения, прежде всего, для облегчения общего состояния женщины, а также предотвращения нарушений трудоспособности. Лечение дисменореи первичного характера предполагает прием препаратов, направленных на блокирование действия простагландинов. К ним относятся нестероидные противовоспалительные средства, такие как Ибупрофен, Напроксен, Дикловит и Нимесулид. Эти лекарства оказывают также и обезболивающее действие. Хороший эффект дают комбинированные оральные контрацептивы. При значительных болях возможен прием анальгетиков или спазмолитиков (Анальгин, Седальгин и Но-шпа)
Иногда назначается профилактический курс — прием противовоспалительных препаратов за 3-5 суток до наступления менструации.
Продолжительность такого лечения составляет 3 менструальных цикла. Лечение дисменореи как вторичного явления направлено на терапию основной гинекологической патологии, ставшей причиной данного проявления. Назначаются анальгетики для устранения болевого синдрома и облегчения общего состояния. Выбор препарата, дозировки и способы применения определяет врач после опроса и осмотра пациентки.
Особое внимание уделяется физиотерапевтическим процедурам. Расслабляющие ванны с экстрактом хвои, мяты и мелисы нормализуют работу центральной нервной системы. Курса из 10–15 ванн достаточно для стабилизации ЦНС. Подобным эффектом обладает электросон. Ультратонотерапия улучшает кровоснабжение внутренних органов, нормализует тонус кровеносных и лимфатических сосудов, улучшает обмен веществ. Заметный эффект оказывают и солнечные ванны. Солнечные лучи улучшают работу иммунной системы, активизируют регенераторные процессы, нормализуют обмен веществ. Процедуры показано принимать в утренние и вечерние часы. Электростимуляция шейки матки позволяет регулировать работу гипоталамо-гипофизарной системы путем активации периферических рецепторов и запуска рефлекторных реакций. При необходимости пациентке рекомендуют сеансы психотерапии. Это могут быть как групповые, так и индивидуальные занятия, вид которых подбирает психотерапевт.
Диагностика и лечение
Как и лечение любого иного заболевания, точность диагноза при дисменорее играет ключевую роль. Если это вторичная форма, то необходимо сосредоточиться на поиске причин, приведших к циклическому возникновению патологических состояний. При жалобах пациенток на сильные менструальные боли и прочие сопутствующие дисменорее симптомы, необходимо назначить комплексное обследование. В него входит:
- клинический анализ крови и мочи;
- биохимическое исследование крови;
- гинекологический осмотр;
- УЗИ органов малого таза, брюшной полости;
- пробы на туберкулез (для выявления или исключения туберкулеза органов малого таза).
При необходимости врач может назначить консультации смежных специалистов, а также дополнительные обследования по показаниям:
- гистероскопическое;
- электроэнцефалографическое;
- лапароскопическое.
Данные, полученные при обследовании, анализируются лечащим врачом. Он разрабатывает стратегию лечения, по ходу которого возможны назначения уточняющих обследований и анализов. Так, врачом может быть назначен например диклофенак в лечебно-диагностических целях на протяжении нескольких дней, что позволяет отличить по характеру изменений болевого синдрома первичную дисменорею от вторичной, в частности возникающей на фоне эндометриоза. Если при приеме препарата менструальные боли быстро утихают уже в первые дни, то возрастает вероятность первичной дисменореи. Если же боли остаются, постепенно ослабевая к пятому дню, то такая картина характерна для эндометриоза. При пробах с противовоспалительными препаратами нестероидного типа, к которым относится диклофенак, у пациентки может отсутствовать какая-либо динамика изменения характера болей. Это указывает на наличие психосоматических проблем, а также пороков гениталий.
Нестероидные противовоспалительные препараты находят также практическое применение в симптоматическом лечении первичной дисменореи. Их действие направлено против синтеза простагландинов, чрезмерная выработка которых и приводит к возникновению болей. Эффективность этих препаратов в лечении первичной дисменореи достигает 80%. Болевые приступы хорошо снимают Но-шпа, неспецифические анальгетики, а также препараты, содержащие магний и синтетический ГрРГ (гонадотропин-рилизинг-гормон).
При лечении вторичной дисменореи диклофенак и похожие лекарственные средства также находят применение в борьбе с воспалениями органов малого таза. Побочные эффекты этих препаратов необходимо нивелировать дополнительными препаратами, например, нимесулид и др. Профилактические и лечебные схемы приема лекарств врач назначает индивидуально, учитывая данные анамнеза конкретной пациентки.
Для снятия болевого синдрома спастического характера широко используются спазмолитики. Они в данном случае предпочтительнее случае анальгетиков (в т.ч. ненаркотических), поскольку не стирают симптоматику заболеваний органов, снимая или предотвращая при этом спазмы гладкой мускулатуры.
К одной из фармакологических методик лечения дисменореи относится гормонотерапия. В частности применяется два вида препаратов: комбинированная оральная контрацепция и препараты прогестерона. Противозачаточные таблетки не назначаются женщинам, стремящимся забеременеть. В этом случае гормонотерапия проводится препаратами прогестерона, а точнее, содержащими его производные.
Гормональная терапия позволяет контролировать продукцию простагландинов, уменьшают сокращение мышечных клеток миометрия, устраняя, таким образом, главную причину возникновения боли.
Определенную роль в лечении менструальных болей играет психосоматика. Ряд исследований показывает положительное воздействие плацебо. Не исключено, что для лечения дисменореи может быть эффективной психотерапия и психотропные препараты. Но пока это направление находится на стадии исследования.
Причины возникновения — анамнез
Выделяют факторы риска развития данной патологии, к которым относят:
- Начало менструаций в раннем возрасте.
- Аномалии развития матки и придатков.
- Привычные интоксикации (курение, алкоголь, наркотики).
- Наличие хронических заболеваний (эндометриоз, миома).
- Постоянные стрессы.
- Гиподинамия.
- Низкий социально- экономический статус.
Также важным фактором является наличие отягощенного семейного анамнеза. Значительно возрастает вероятность развития дисменорея при наличии данной патологии у близких родственников по женской линии.
Диагностика
Непосредственно диагностировать наличие дисменореи не представляет сложностей для гинеколога. Диагностика направлена на выявление причин появления болей и других нарушений во время менструации. С этой целью врач осматривает пациентку, обращая внимание на особенности телосложения, психоэмоциональное состояние. Обязательно проводится осмотр на гинекологическом кресле с ручным исследованием матки. При наличии патологических изменений гинеколог может отметить увеличение ее размеров, присутствие инфильтрата в малом тазу.
Для первичной профилактики и диагностики важно сдавать общий и биохимический анализ крови. Но в нашей клинике вы также можете узнать более подробно о составе своего тела и состоянии сосудистой системы, которая участвует в кровоснабжении внутренних органов, скелетно- мышечной мускулатуры, головного мозга.. Наши опытные доктора подробно разъяснят Вам полученные данные. Биоимпендансометрия высчитывает соотношение жира, мышечной , костной и скелетной массы, общей жидкости в организме, скорости основного обмена. От состояния мышечной массы зависит интенсивность рекомендуемой физической нагрузки. Обменные процессы в свою очередь влияют на способность организма восстанавливаться. По показателям активной клеточной массы можно судить об уровне физической активности и сбалансированности питания. Это простое и быстрое в проведении исследование помогает нам увидеть нарушения в эндокринной системе и принять необходимые меры. Помимо этого нам также очень важно знать состояние сосудов для профилактики таких заболеваний как инфаркты, гипертоническая болезнь, сердечная недостаточность, сахарный диабет и многое другое. Ангиоскан позволяет определить такие важные показатели как биологический возраст сосудов, их жесткость, индекс стресса (что говорит о сердечном ритме), насыщение крови кислородом. Такой скрининг будет полезен мужчинам и женщинам после 30, спортсменам, тем, кто проходит длительное и тяжелое лечение, а также всем, кто следит за своим здоровьем.
Для полноценного обследования женщины, ей могут назначаться:
- ОАК и ОАМ;
- анализ крови на уровень основных половых гормонов;
- УЗИ органов малого таза;
- МРТ.
При дисменорее часто обнаруживаются нарушения в работе эндокринной системы, а также вегетативной нервной системы.
На основании полученных данных врач может поставить диагноз и понять, что послужило причиной возникновения дисменореи, а значит и назначить эффективное лечение.