Виды бронхиолита у детей
В зависимости от продолжительности сохранения симптомов, патологию распределяют на два основных типа:
- Острый – бронхиолит, который длится у детей в течение 7-10 дней. Кашель и хрипы при этом могут сохраняться до 2-4 недель. Как правило, проходит без последствий для здоровья малышаИсточник: Делягин В.М. Острый бронхиолит у детей Медицинский совет №1 2013, стр. 64-68 .
- Хронический – бронхиолит, который появляется у детей в результате осложнения острой формы болезни. Отличается сохранением симптомов в течение 3-4 месяцев в году с периодическими ремиссиями и обострениями.
Материал и методы
В исследование были включены 52 ребенка в возрасте до 12 месяцев, госпитализированных по поводу ОБ не позднее 72 часов от появления бронхообструктивного синдрома. Критериями исключения являлись хронические болезни легких и сердца, диагностированная бронхиальная астма, а также крайне тяжелое состояние ребенка, требующее перевода пациента в реанимационное отделение.
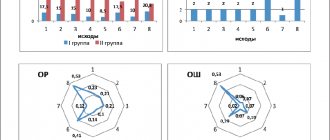
Для оценки степени дыхательных нарушений использовались такие показатели, как частота дыхательных движений (ЧД), насыщение гемоглобина кислородом (SpO2) и шкала респираторных нарушений (RDAI — Respiratory Distress Assessment Instrument), показывающая степень бронхиальной обструкции (табл. 1).
. Шкала респираторных нарушений (RDAI).
Путем рандомизации пациенты были разделены на три группы (рис. 1), которые в дальнейшем получали различную ингаляционную терапию 3 раза в день с 8-часовыми интервалами.
. Распределение детей по группам терапии.
Пациентам проводили аспирацию слизистого отделяемого из носа, при наличии показаний — кислородотерапию и внутривенную регидратацию. При необходимости проводили дополнительные ингаляции бронхолитиком или вводили системные ГКС, причем такие случаи обязательно фиксировали. Динамические показатели состояния ребенка оценивали при поступлении, через 60 минут после ингаляции, далее ежедневно утром до и через 60 минут после ингаляции. Дополнительными критериями эффективности терапии являлись продолжительность оксигенотерапии и длительность госпитализации. За “длительность госпитализации” был принят промежуток времени от поступления в стационар до того момента, когда ребенок удовлетворял следующим критериям: нормальный аппетит, оценка по шкале респираторных нарушений менее 4 баллов, SpO2 ≥95 % при дыхании комнатным воздухом, сохраняющаяся на таком уровне не менее 4 часов. Также оценивали неблагоприятные эффекты, которые могли быть связанными с проводимой терапией: тахикардию, тремор, гипервозбудимость, нарушение сна, усиление кашля, бледность, артериальную гипертензию и рвоту.
Симптомы
Зачастую патология начинается как классическая простуда. У малыша появляется насморк, незначительно повышается температура, начинается небольшой кашель. Однако при наличии определенных признаков острую стадию бронхиолита у детей можно заподозрить уже через несколько дней. К отличительным симптомам относятся:
- Одышка. Один из основных симптомов бронхиолита у детей раннего возраста. Сначала возникает только во время активности малыша, а спустя некоторое время сохраняется даже в состоянии покоя.
- Увеличение частоты дыхания. В связи с затрудненным дыханием малыш начинает характерно раздувать крылья носа при каждом вдохе. При этом дыхание поверхностное, неглубокое.
- Усугубление кашля, появление хрипов, характерного сипения и свиста на выдохе. Кашель преимущественно сухой и не приносит облегчения.
- Посинение кожи. Возникает очень редко. Вызвано недостатком кислорода в организме.
- Ушная инфекция. В редких случаях у детей болезнь сопровождается ушными патологиями.
- Обезвоживание. Проявляется в виде сухости кожных покровов и слизистой рта.
Важно учитывать, что у детей до одного года бронхиолит может не вызывать ярко выраженной симптоматики. Ребенок находится в сознании, нормально кушает, играет в хорошем настроении. При этом у него лишь несколько ускоряется дыхание и появляется одышка. Если же болезнь протекает в более тяжелой форме, малыш становится нервным и капризным.
Обеспечение нормальной оксигенации при бронхиолите
Дополнительный кислород назначают при снижении оксигенации крови, которая мониторируется по уровню насыщения гемоглобина кислородом (SpO2) [16]. Следует помнить, что пороговые значения SpO2 зависят от клинических показателей состояния ребенка. Для решения вопроса о необходимости оксигенотерапии важно оценить наличие и выраженность одышки. Исходно здоровому ребенку без одышки, лихорадки и с нормальным аппетитом рекомендуется дополнительно назначать кислород при падении SpO2 менее 90 %. Поскольку при ацидозе и лихорадке сродство гемоглобина к кислороду уменьшается, для достижения тех же значений SpO2требуется значительно большее парциальное давление кислорода в альвеолах и артериальной крови. Поэтому в этих случаях оксигенотерапию нужно начинать уже при SpO2≤94 % [5].
Причины заболевания
Патология довольно часто диагностируется у младенцев. До первого года ею болеет около 10-11% грудничков. К основным причинам развития болезни врачи относят:
- инфицирование респираторно-синцитиальным вирусом, риновирусом, аденовирусом;
- попадание в организм респираторных, грибковых и других инфекций.
Как только любой из перечисленных вирусов или инфекций попадает в организм, начинают развиваться патологические процессы. Воспаляются дыхательные пути, сужаются бронхиолы, в результате чего циркуляция воздуха существенно затрудняетсяИсточник: Сухорукова Д.Н., Кузнецова Т.А. Эпидемиология острого бронхита и бронхиолита у детей Евразийский Союз Ученых, 2016 .
Специалисты утверждают, что инфекция чаще попадает в организм тех младенцев, матери которых курят или курили во время вынашивания плода. У таких детей болезнь также протекает более тяжело. При этом дети на грудном вскармливании реже попадают в зону риска. Зачастую у них вирус вызывает только простуду, которая не переходит в более сложные заболевания.
Поддержание адекватного водного баланса при бронхиолите
У детей, страдающих бронхиолитом, нередко развивается дегидратация. Во-первых, это обусловлено уменьшением объема пищи и потребляемой жидкости из-за вялости, одышки, затруднения носового дыхания. Во-вторых, дегидратация возникает вследствие дополнительных потерь жидкости, связанных с тахипноэ, лихорадкой, иногда рвотой на фоне кашля [14]. Для восстановления водно-электролитного баланса проводится пероральная регидратация солевыми растворами [15]. Грудное вскармливание отменять не следует. Так как младенец с одышкой и заложенностью носа быстро утомляется во время сосания, кормление должно быть частым и дробным. Для уменьшения одышки и снижения риска аспирации пищи рекомендуется полувертикальное положение ребенка во время кормления, головной конец кроватки следует приподнять на 30—45 °. В тяжелых случаях регидратация осуществляется через зонд или парентерально [15]. Поскольку РС-вирусная инфекция может приводить к синдрому неадекватной секреции антидиуретического гормона, а также ввиду риска развития отека легких объем внутривенных инфузий следует ограничивать и вводить 2/3 от рассчитанной потребности в жидкости [15].
Диагностика
В большинстве случаев для постановки диагноза доктору достаточно физикального обследования и прослушивания легких стетоскопом. Острый бронхиолит у детей имеет достаточно выраженные симптомы, поэтому его диагностика не составляет труда и не требует проведения дополнительных тестов.
Однако в некоторых случаях болезнь сложно отличить от обычной простуды. Если симптоматика не позволяет установить точный диагноз, а также при быстром нарастании признаков доктор назначает дополнительное обследование, которое включает:
- Анализы крови. Позволяют получить информацию о развитии воспалительных процессов в организме, уровне кислорода.
- Пульсоксиметрию. Измерение уровня кислорода в крови. Проводится с помощью специального датчика, который крепится к пальцу. Безболезненный неинвазивный способ позволяет моментально получить информацию о кислородном насыщении организма.
- Рентгенографию грудной клетки. Обследование позволяет отличить патологию от воспаления легких.
- Лабораторный тест на определение респираторно-синцитиального вируса. Проводится с помощью мазка из носа. Преимущественно назначается в тяжелых случаях течения болезниИсточник: Сухорукова Д.Н., Кузнецова Т.А. Лечение острого бронхиолита у детей в условиях педиатрического участка Российский педиатрический журнал 20(6) 2022, стр. 329-333 .
Бронхиолит – ещё как болит!
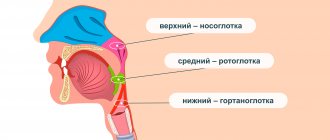
Бронхиолит – заболевание отделов бронхиального дерева (бронхиол). Бронхиолы принимают участие в проведении воздуха и газообмене. С клинических позиций любое воспалительное поражение бронхиол трактуется как констриктивный (облитерирующий) бронхиолит, что обусловлено сужением их просвета и нарушением функции воздухопроведения.
На ранних этапах поражения бронхиол может протекать бессимптомно, не сопровождаться изменениями функциональных тестов и является случайной находкой при компьютерной томографии легких высокого разрешения. Затем происходит повреждение эпителия бронхиол и, как следствие, воспаление.
Воспалительный процесс приводит к концентрическому сужению просвета бронхиол, частичным или полным заращением (или закрытием) рубцовой соединительной тканью, разрастающейся в подслизистом слое. Возникают слизистые пробки в просвете, застой секрета, формируются бронхиолоэктазы (скопление макрофагов, которые и формируют пробки в отделе бронхиол). По мере прогрессирования процесса могут поражаться крупные бронхи, где нередко обнаруживаются цилиндрические бронхоэктазы. Все бронхиолиты протекают одинаково – с прогрессирующей одышкой, плохим прогнозом. Иногда острое начало, сухой кашель, свистящее дыхание, лихорадка. Для выяснения всех обстоятельств Вам необходимо обратиться в «Центр пульмонологии» к опытным специалистам.
Лечение бронхиолита у детей
Большинство детей после постановки диагноза и разработки лечебного плана выздоравливают в течение нескольких дней, находясь дома. Лечение острого бронхиолита у детей в домашних условиях предусматривает:
- Прием бронхолитиков. Схему приема и дозировку назначает врач.
- Использование солевых капель. При необходимости рекомендуется убирать носовую слизь малышу с помощью аспиратора.
- Обильное питье.
- Увлажнение воздуха в помещенииИсточник: Баранов А.А., Намазова-Баранова Л.С., Таточенко В.К., Давыдова И.В., Бакрадзе М.Д., Куличенко Т.В., Вишнёва И.В., Селимзянова Л.Р., Полякова А.С., Артёмова И.В. Современные подходы к ведению детей с острым бронхиолитом. Педиатрическая фармакология, 2022, стр. 339-348 .
Однако если у ребенка затрудненное дыхание, синюшные кожные покровы, обезвоживание и другие осложнения, его госпитализация обязательна. Ребенка могут разместить в стационаре и ранее, если у него есть заболевания легких, сердца, иммунной системы, так как риск развития тяжелой формы патологии у них гораздо выше.
Лечение в стационаре включает:
- Круглосуточный контроль уровня кислорода в крови и своевременную кислородотерапию через лицевую маску, кислородную палатку, аппарат ИВЛ.
- Контроль гидратации организма. Если малыш не выпивает достаточное количество жидкости, проводится ее внутривенное введение.
- Прием бронхолитиков, кортикостероидов.
- Прием препаратов для уменьшения и облегчения симптоматики болезниИсточник: Сухорукова Д.Н., Кузнецова Т.А. Лечение острого бронхиолита у детей в условиях педиатрического участка Российский педиатрический журнал 20(6) 2022, стр. 329-333 .
Бронхиолит: от эмпиризма до научных доказательств
Бронхиолит является самой распространенной вирусной инфекцией нижнего дыхательного тракта, поражающей младенцев в первый год их жизни. Пик заболеваемости приходится на детей в возрасте от трех до 9 месяцев. Клинический профиль бронхиолита является следствием воспалительной обструкции малых дыхательных путей. В более чем 50% случаев причиной является этиологический агент, называемый респираторно-синцитиальным вирусом (РСВ). Недавно были опубликованы первые международные руководства по лечению детей, страдающих бронхиолитом. Первое такое руководство было составлено специальным подкомитетом, созданным Американской академией педиатров (ААП), при поддержке некоторых влиятельных международных ассоциаций, занимающихся изучением заболеваний дыхательных путей, включая Американское общество грудных болезней и Европейское общество дыхательных путей. Второе руководство было составлено Шотландской межколлегиальной сетью обмена рекомендациями (SIGN [англ.]). Данная статья была написана для того, чтобы дополнить рекомендации по лечению детей, страдающих бронхиолитом, посредством обсуждения ключевых моментов, касающихся диагностики, лечения и профилактики на основании рекомендаций, данных в вышеуказанных документах.
Диагностика
Диагностика бронхиолита является чисто клинической процедурой и осуществляется на основании истории болезни и объективного осмотра [1–3]. Продромы бронхиолита являются типичными для инфекции верхних дыхательных путей (чихание и обильные выделения из носа) и длятся от двух до трех дней. Они, как правило, сопровождаются средней температурой (высокая температура не является типичным симптомом). После этого появляется затрудненное дыхание, тахипноэ, стридор и кашель [1]. Трудности с дыханием у детей, вызванные бронхиолитом, могут стать причиной проблем с кормлением [1–3]. Наконец, бронхиолит может сопровождаться апноэ в первые два или три месяца жизни [4]. При аускультации можно услышать четкие крепитации при вдохе и стридор при выдохе. Разные авторы по-разному интерпретируют эти результаты: в частности, европейские авторы считают, что наличие крепитаций является основным признаком для постановки диагноза бронхиолита, в то время как американские авторы подчеркивают наличие стридора при выдохе [3]. Одним из следствий этих разногласий стало то, что дети при втором или третьем эпизоде стридора, вызванном вирусной инфекцией, в течение длительного времени включались в исследования бронхиолита. Эта группа, возможно, состоит частично из детей с рано начавшейся астмой, а включение их в исследования бронхиолита часто приводило к противоречивым результатам и выводам.
Степень тяжести течения бронхиолита может варьироваться. Для определения степени тяжести течения заболевания используются следующие клинические показатели: трудности в кормлении, апноэ, летаргия, частота дыхания, превышающая 70/мин, расширение ноздрей, значительные межреберные ретракции и цианоз [3]. Факторами, приводящими к более тяжелому течению заболевания, являются: возраст до 12 недель, преждевременное рождение, гемодинамически значимые врожденные сердечные заболевания, хронические заболевания легких и состояния, при которых иммунитет ослаблен [2].
Несмотря на то, что диагностика бронхиолита является клинической процедурой, некоторые осмотры с использованием специального оборудования могут дать важную информацию, которая поможет в случаях, когда диагноз сомнителен, или на которую можно опираться во время последующего лечения ребенка.
Пульсовая оксиметрия
В настоящее время не существует опубликованных исследований, которые подтвердили бы предел насыщения артериальной крови кислородом, при котором ребенка, страдающего бронхиолитом, рекомендуется госпитализировать. Руководства, изданные SIGN, рекомендуют госпитализировать детей, насыщенность у которых достигает значения < 92% [3], в то время как руководства ААП рекомендуют применение кислородной терапии в случаях, когда показатели насыщения стабильно ниже 90% [2].
Некоторые авторы показали взаимосвязь между низкими показателями насыщения и более серьезным течением болезни [5] и более длинным периодом госпитализации [6]. Вполне возможно, что знание о насыщении кислородом привело к увеличению количества случаев госпитализации больных, страдающих бронхиолитом [7]. Однако истинная польза госпитализации, осуществляемой на основании показателей насыщенности, и ее эффекты на последствия болезни должны быть еще доказаны [8].
Рентгенография грудной клетки
В настоящее время не существует доказательств того, что обычная рентгенография грудной клетки может быть полезна при диагностике бронхиолита у детей. Рентгенография грудной клетки часто выявляет патологические аспекты во время бронхиолита. Однако нет никаких неоспоримых доказательств того, что эти аспекты имеют прогностическое значение в отношении тяжести и течения болезни [2, 9]. Исследование, проведенное в 30 педиатрических больницах Соединенных Штатов, показало крайне нестабильную полезность рентгенографии грудной клетки детей, страдающих бронхиолитом. Также выяснилось, что дети, которым была проведена рентгенография грудной клетки, получали больше антибиотиков и дольше оставались в больнице [10].
В настоящее время, по причине того, что не проводилось рандомизированных, контролируемых исследований, которые доказали бы пользу рентгенографии грудной клетки, проведение этой процедуры не рекомендуется для диагностики детей, страдающих бронхиолитом. Однако проведение данной процедуры настоятельно рекомендуется в случае, когда у детей наблюдается затянувшееся или особое тяжелое течение болезни, или в тех случаях, когда диагноз сомнителен [2].
Химический анализ крови
Определение числа форменных элементов крови, количества лейкоцитов, биохимического профиля и С-реактивного белка (СРБ) не предписывается для детей с типичными симптомами бронхиолита [2]. Определение газового состава артериальной крови может помочь при оценке состояния детей, страдающих серьезным расстройством дыхания [3].
Вирусологические тесты
Тест на респираторно-синциатильный вирус (РСВ), который в настоящее время может проводиться очень быстро с помощью метода назофарингального аспирата, полезен для того, чтобы выработать подходящую стратегию изоляции пациентов с целью предотвращения распространения инфекции по больнице (LGP SIGN). Кроме того, обнаружение РСВ подтверждает вирусную этиологию бронхиолита и предотвращает ненужный прием антибиотиков.
Лечение
Бронходилятатор
Ни руководство SIGN, ни руководство ААП не содержит рекомендаций по использованию бронходилятатора (альфа- и бета-адренергетики) для лечения бронхиолита. Руководство ААП, однако, советует провести терапевтический тест с помощью бронходилятатора, использование которого должно быть продолжено только в том случае, если регистрируется четкая клиническая реакция [2] (табл. 1). Некоторые исследования, проведенные у детей, страдающих бронхиолитом, показали улучшение в клинических показателях и насыщении кислородом сразу же после приема Альбутерола [11, 12]. Однако эта эффективность не подтвердилась всеми исследованиями [13], и даже в тех случаях, где она была все-таки зарегистрирована, эти улучшения не длились более 60 минут после приема препарата [14].
Также выяснилось, что лечение Альбутеролом не было эффективным для детей, госпитализированных с бронхиолитом средней тяжести; в этих случаях препарат не влиял на тяжесть и длительность заболевания [15]. Во время недавно проведенного исследования [16] оценивался эффект нескольких бронхидилятаторов (левалбутерол, рацемический сальбутамол и эпинефрин) на сопротивляемость дыхательных путей у госпитализированных детей, больных бронхиолитом, которым была предписана интенсивная терапия с помощью механической вентиляции. Все бронходилятаторы вызвали одинаковое снижение сопротивляемости. Однако это снижение не оказалось клинически значимым [16].
Было обнаружено, что даже распыленный адреналин не оказывает никакого эффекта в лечении детей, страдающих бронхиолитом. Рандомизированное контролируемое исследование не показало какого-либо значимого клинического улучшения или сокращения длительности госпитализации детей, проходящих лечение посредством распыленного адреналина [6]. Сравнение Альбутерола и адреналина дало противоречивые результаты. Согласно Кокрановскому обзору адреналин более эффективен, чем Альбутерол [17]. С другой стороны, недавнее исследование [18] показало превосходство лечения Альбутеролом над лечением адреналином по данным пункта скорой помощи: дети, получавшие Альбутерол, выписывались быстрее (т. е. им не приходилось возвращаться в больницу).
В заключение следует отметить, что бронходилятаторы (Альбутерол и адреналин) не должны повседневно использоваться для лечения детей, страдающих бронхиолитом [2, 13, 19]. Однако, несмотря на то, что не существует доказательств эффективности бронходилятаторов, на основании клинического опыта можно предположить, что в некоторых случаях лечение детей посредством бронходилятатора может быть эффективным [2]. Таким образом, рекомендуется провести терапевтическое испытание с использованием бронходилятаторов, объективно проверить реакцию на лечение (оценка стридора, частоты дыхания и насыщения кислородом) и продолжить лечение бронходилятатором только в том случае, если будет зарегистрирована клиническая эффективность. Для такого исследования рекомендуется использовать Альбутерол, так как у адреналина короткий период действия, значительные возможные побочные эффекты и, кроме того, он практически не используется в домашних условиях [2].
Не существует никаких доказательств эффективности терапии аэрозолем с антихолинергиками при лечении бронхиолита [2, 3].
Кортикостероиды
Ни руководство SIGN [3], ни руководство ААП [2] не рекомендуют использовать систематические или ингалируемые стероиды для лечения бронхиолита (табл. 1).
Кокрановский обзор, состоящий из 13 статей, не показал какой-либо статистически значимой разницы в клинической эффективности между детьми, страдающими бронхиолитом и получавшими систематическое лечение кортикостероидами, и детьми, получавшими лечение посредством плацебо [20]. В подтверждение этих данных недавно проведенное исследование, включавшее 600 детей в возрасте от 2 до 12 месяцев, которые поступали в отделение скорой помощи по причине бронхиолита, показало, что лечение посредством приема однократной дозы перорального дексаметазона (1 мг/кг) не влияет сильно на необходимость и длительность госпитализации и не меняет клинические показатели у детей через четыре часа после приема кортизона [21]. Также не было зарегистрировано никакой эффективности после анализа подгрупп, состоящих из атопических детей и детей, у которых РСВ был изолирован в назофарингальном аспирате. В отличие от этих результатов, исследование в Таиланде, в котором участвовали дети в возрасте до 24 месяцев, госпитализированные по причине первого эпизода стридора, показало эффективную реакцию на внутримышечную дозу дексаметазона (0,6 мг/кг) в отношении продолжительности заболевания [22]. Однако этиология бронхиолита у этих детей не была установлена. Поэтому можно предположить, что у некоторых из этих детей на самом деле случился первый эпизод астмы, вызванный риновирусом [23].
Что касается ингалируемых кортикостероидов, то опубликованные исследования не показали никакой эффективности [2]. Кроме этого, в недавно опубликованном Кокрановском обозрении был сделан вывод, что не существует доказательств того, что ингалируемые стероиды, принимаемые во время острой фазы бронхиолита, способны предотвратить рецидивный постбронхиолитный стридор [24].
Рибавирин
Рибавирин является синтетическим аналогом гуанозина, обладающим антивирусным действием. Его не рекомендуют использовать в качестве повседневного средства для лечения бронхиолита (табл. 1).
Данные об эффективности применения рибавирина при лечении бронхиолита очень неопределенные. Некоторые из исследований, в которых изучались эффекты такого лечения на острых стадиях заболевания, показали клинические улучшения, которые не были подтверждены другими из этих испытаний [25].
Эффект долгосрочного лечения посредством рибавирина тоже был изучен. И снова в этом случае результаты противоречивы: некоторые исследования показали, что такое лечение снижает риск рецидивных бронхоспазмов и астмы [26, 27]; в то время как другие показывают, что никакого долгосрочного защитного эффекта нет [28, 29].
Учитывая скудость сведений о результатах исследований эффективности, рекомендуется не использовать рибавирин в качестве повседневого средства для лечения детей, страдающих бронхиолитом. Однако он может быть предписан в ограниченной дозе для детей, у которых заболевание проходит очень тяжело или жизнь которых может находиться в опасности по причине основных заболеваний, таких как иммунодефицит или гемодинамически значимое врожденное сердечное заболевание [2].
Антибиотики
Руководства не рекомендуют повседневно применять антибиотики, которые могут быть предписаны в ограниченной дозе в случае, когда у детей, страдающих бронхиолитом, наблюдаются признаки сосуществования бактериальной инфекции [2, 3] (табл. 1).
Вероятность возникновения вторичной бактериальной инфекции у детей, страдающих бронхиолитом, довольна низка [2]. Таким образом, превентивное лечение антибиотиками не имеет оснований. Эти вторичные бактериальные инфекции в первую очередь поражают верхние дыхательные пути (в частности, часто регистрируется острый средний отит), и они должны лечиться только тогда, когда они появляются.
Рентгенография грудной клетки в случае бронхиолита может выявить наличие ателектазных областей или инфильтратов, которые могут интерпретироваться как признаки пневмонии, что приводит к ошибочному назначению антибиотиков.
Рандомизированное, контролируемое исследование, в котором участвовали дети, страдающие бронхиолитом, и дети, страдающие пневмонией, показало, что лечение антибиотиками не оказывало никакого эффекта на течение заболевания в подгруппе детей, страдающих РСВ-бронхиолитом [30]. В недавнем Кокрановском обозрении, несмотря на то, что в нем описано только одно исследование, которое отражало установленные критерии включения [31], было сделано заключение о том, что нет доказательств того, чтобы рекомендовать применение антибиотиков для лечения бронхиолита. В обозрении, однако, сказано, что было бы полезно идентифицировать подгруппы пациентов, для которых лечение антибиотиками может быть предписано (например, дети, госпитализируемые в отделение интенсивной терапии; дети с РСВ, приобретенным в больнице; дети с гемодинамически значимым сердечным заболеванием) [32].
Недавно было предложено использовать макролиды для лечения бронхиолита, но не из-за их антибиотического действия, а из-за их противовоспалительного иммуномодифицирующего эффекта. Рандомизированное, контролируемое исследование при участии ограниченного количества детей показало, что три недели лечения кларитромицином в случаях РСВ-бронхиолита ведут к более короткому сроку госпитализации и добавке кислорода [33]. Кроме этого, авторы описывают значительное снижение в некоторых хемокинах плазмы (ИЛ-6, ИЛ-8 и эотаксин), что подтверждает возможный иммуномодифицирующий эффект кларитромицина у детей, получающих лечение [33]. Однако более позднее исследование, при котором применялся цикл лечения азитромицином, не показало никаких положительных эффектов на последствия РСВ-бронхиолита [34].
Другие виды лечения
Монтелукаст
Недавно было доказано, что лечение посредством монтелукаста не может изменить клиническое развитие острой фазы бронхиолита [35] (табл. 2). В результате пробного исследования, проведенного в 2003 г., было выдвинуто предположение о том, что монтелукаст может играть определенную роль в контроле над рецидивными постбронхиолитными респираторными симптомами [36]. Однако в более позднем и широком исследовании прием монтелукаста при появлении бронхиолита в течение 24 недель не привел к значительному снижению рецидивных респираторных симптомов в течение 6 недель, следующих за острой стадией [37]. Таким образом, в настоящее время монтелукаст нельзя рекомендовать для лечения острого бронхиолита или для профилактики постбронхиолитных симптомов. Дальнейшие исследования необходимы для оценки эффективности данного лечения в подгруппах детей, у которых были отмечены респираторные симптомы, продолжающиеся после бронхиолита [7].
Распыленный гипертонический солевой раствор
Было доказано, что распыленный гипертонический солевой раствор может быть эффективным для детей, страдающих бронхиолитом (табл. 2). Он приводит к значительному сокращению длительности госпитализации по сравнению с плацебо [38]. Кокрановское обозрение [39] проанализировало четыре клинических испытания, в которых для лечения бронхиолита использовался солевой раствор. Был сделан вывод, что солевой раствор может быть эффективным в лечении бронхиолита в том, что касается сокращения продолжительности госпитализации и снижения уровня клинических показателей. В испытаниях, включенных в это обозрение, солевой раствор использовался вместе с бета2-адренергическим бронходилятатором [39]. Несмотря на то, что точный механизм действия солевого раствора пока не полностью ясен, считается, что он помогает устранять слизь посредством осмотического увлажнения, приостановки выделения слизистого секрета и снижения эдемы. В том числе одним из наиболее рациональных способов лечения бронхиолита у детей младшего детского возраста (с первого года) видится рациональным использование комплекса Отривин Бэби для ухода за полостью носа ребенка.
Появление на фармацевтическом рынке комплекса Отривин Бэби значительно облегчает проведение очищения и увлажнения слизистой оболочки носа при лечении ринитов у детей раннего возраста (с рождения до трех лет). Комплекс средств Отривин Бэби включает: капли для орошения полости носа, спрей, аспиратор назальный, сменные насадки для аспиратора.
Конструкция аспиратора Отривин Бэби не позволяет воздуху проникать внутрь носовых ходов и предотвращает обратное попадание слизи. Форма и размер компонентов исключают риск несчастного случая при использовании родителями. Безопасность процедуры позволяет проводить ее так часто, как этого требует состояние ребенка. Использование сменных одноразовых насадок предотвращает инфицирование родителей. Отривин Бэби способствует поддержанию нормального физиологического состояния слизистой оболочки носа, способствует разжижению слизи и облегчает ее удаление из носа, усиливает резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, способствует удалению аллергенов со слизистой оболочки носа при аллергических ринитах.
Другими препаратами, которые были предложены для лечения острого бронхиолита, являются: распыленная дезоксирибонуклеаза [40] и фуросемид [41], но их эффективность не была доказана.
Было выдвинуто предположение о том, что метилксантины, такие как теофиллин и кофеин, могут играть роль в лечении апноэ, связанного с РСВ-бронхиолитом [42, 43].
В качестве других терапевтических возможностей для лечения бронхиолита, потенциальная эффективность назально принимаемых малых интерферирующих РНК, нацеленных на определенные гены РСВ, была доказана на моделях животных.
Поддерживающая терапия
Поддерживающая терапия играет фундаментальную роль при лечении младенцев, страдающих бронхиолитом. Она, в основном, сводится к тому, чтобы обеспечивать надлежащее потребление жидкости и кислорода.
Потребление жидкости через назогастральный зонд [3] или внутривенно [2] должно обеспечиваться тогда, когда ребенок не может больше безопасно получать питание по причине нарушения дыхания, т. е. без риска вдыхания [2, 3]. Респираторная РСВ-инфекция может сопровождаться неадекватным выделением антидиуретического гормона (АДГ) и задержкой жидкости [44–46]. В этом случае жидкости должны надлежащим образом вводиться внутривенно.
Добавление кислорода рекомендуется во всех случаях там, где у ранее здорового ребенка постоянно регистрируется насыщение кислородом ниже 90% [2] или 92% [3] во время бронхиолита. Терапия кислородом может, однако, также предписываться в случаях значительных трудностей с дыханием. Это добавление должно прекращаться, когда насыщение стабильно превышает 90%, ребенок ест хорошо, а расстройство дыхания минимально [2].
Руководства также рекомендуют назальную аспирацию (в том числе с использованием комплекса Отривин Бэби) для того, чтобы очистить ноздри от выделений и улучшить дыхание ребенка [2, 3]. Эта процедура должна проводиться до измерения уровня насыщения [2]. Кроме этого, выполнение процедуры назальной аспирации с использованием аспиратора Отривин Бэби до принятия пищи может облегчить кормление ребенка. С другой стороны, не существует доказательств того, что гипофарингальная или ларингальная аспирация оказывает какие-либо положительные эффекты.
Респираторная физиотерапия рекомендуется для лечения детей, страдающих бронхиолитом [2, 3]. В систематическом Кокрановском обозрении был сделан вывод о том, что респираторная физиотерапия снижает продолжительность госпитализации, улучшает клинические показатели, но, к сожалению, не снижает потребность в дополнительном кислороде для детей, страдающих бронхиолитом.
Предотвращение заболевания и профилактика
Руководства описывают несколько эффективных мер для снижения риска инфекции РСВ у детей и для предотвращения заражения других детей, особенно в условиях больницы.
Одним из защитных факторов против инфекции РСВ является кормление грудью [2]. В грудном молоке содержатся различные антитела, защищающие от РСВ (IgG, IgA и интерферон-альфа). Кроме того, было доказано, что относительный риск госпитализации детей, получающих грудное кормление, по причине инфекции РСВ вдвое ниже, чем у детей, не получающих грудное кормление [47].
Напротив, значительным фактором риска заражения РСВ для младенцев является пассивное курение. Многочисленные исследования показали более высокую частоту заболеваний нижних дыхательных путей у детей, подверженных пассивному курению. В данном конкретном примере было показано, что подвержение пассивному курению ребенка в домашних условиях увеличивает риск РСВ-бронхиолита в четыре раза [48]. Поэтому руководства строго рекомендуют не подвергать ребенка пассивному курению [2].
Обеззараживание рук считается еще одной важной мерой для предотвращения инфекции, особенно в условиях больницы [2, 3]. Было доказано, что РСВ, как и многие другие вирусы, может передаваться через руки тех, кто ухаживает за больными детьми [49]. Таким образом, рекомендуется мыть руки до и после контакта с детьми, находящимися в больнице. Руки должны мыться с применением продуктов на спиртовой основе или антибактериального мыла. Частое мытье рук является фундаментальной мерой в условиях больницы и в рамках семьи для ограничения распространения инфекции. Таким образом, эта мера должна также рекомендоваться родителям.
Наконец, паливизумаб, являющийся гуманизированным моноклональным антителом против РСВ, играет особую роль в предотвращении РСВ. Паливизумаб, принимаемый в дозе 15 мг/кг ежемесячно в течение 5 месяцев, в которые РСВ достигает своего пика (с ноября по март), обеспечивает пассивную защиту против РСВ и приводит к значительному снижению случаев госпитализации по причине РСВ среди детей из группы повышенного риска (недоношенные дети, дети с бронхиальными или сердечными заболеваниями) [50, 51]. С другой стороны, паливизумаб неэффективен для лечения острой стадии бронхиолита [52].
В соответствии с отчетом 2006 г. Комитета по инфекционным заболеваниям [53], руководство ААП рекомендует принимать паливизумаб следующим категориям детей:
1) дети в возрасте до 24 месяцев, страдающие бронходисплазией, требующей медицинского лечения (кислород, бронходилятаторы, диуретические средства или кортикостероиды) в течение шести месяцев до начала сезона РСВ-эпидемии;
2) все дети с гестационным возрастом при рождении ≤ 28 недель;
3) дети с гестационным возрастом при рождении от 28 до 32 недель, если сезон РСВ-эпидемии начинается в течение первых шести месяцев их жизни;
4) дети с гестационным возрастом при рождении от 32 до 35 недель, которым менее шести месяцев в начале сезона РСВ-эпидемии и которые подвержены одному или двум из следующих факторов риска: посещение яслей, наличие брата или сестры школьного возраста, подверженные действию веществ, загрязняющих окружающую среду, врожденные аномалии дыхательных путей и серьезные нейромышечные заболевания;
5) дети в возрасте 24 месяцев или младше, которые страдают гемодинамически значимыми врожденными сердечными заболеваниями (особенно дети, которые проходят курс лечения сердечной декомпенсации, дети, страдающие легочным гипердавлением, и дети, страдающие цианотичным заболеванием сердца).
Кроме пассивной профилактики посредством паливизумаба, обучение родителей эффективным мерам предотвращения РСВ является необходимым для всех вышеуказанных групп детей с повышенной категорией риска. Особенно должна подчеркиваться важность частого мытья рук, избегания многолюдных мест и недопустимость подвергания ребенка пассивному курению.
Заключение
Рекомендации, данные в руководствах SIGN и ААП, являются важным источником информации о методах лечения детей, страдающих бронхиолитом, которые основаны на научных доказательствах. Они показывают, что эффективность различных элементов, являющихся частью диагностических и терапевтических процедур для детей, страдающих бронхиолитом, на самом деле ничем не доказана. Корректировка клинической практики на основании этих руководств поможет улучшить эффективность лечения детей, страдающих бронхиолитом, в домашних или в больничных условиях.
Литература
- Behrman R. E., Kliegman R. M., Nelson W. E. Textbook of pediatrics. 16 th edition. London: Elsevier Saunders; 2000.
- American Academy of Pediatrics Subcommittee on Diagnosis and Management of Bronchiolitis. Diagnosis and management of bronchiolitis // Pediatrics. 2006; 118: 1774–1793.
- Scottish Intercollegiate Guidelines Network (SIGN). Bronchiolitis in children. NHS Quality Improvement Scotland [Internet] Available from www.sign.ac.uk .
- Kneyber M. C., Brandenburg A. H., de Groot R., Joosten K. F., Rothbarth P. H., Ott A. et al. Risk factors for respiratory syncytial virus associated apnoea // Eur J Pediatr. 1998; 157: 331–335.
- Wang E. E., Law B. J., Stephens D. Pediatric Investigators Collaborative Network on Infections in Canada (PICNIC) prospective study of risk factors and outcomes in patients hospitalized withrespiratory syncytial viral lower respiratory tract infection // J Pediatr. 1995; 126: 212–219.
- Wainwright C., Altamirano L., Cheney M., Cheney J., Barber S., Price D. et al. A multicenter, randomized, double-blind, controlled trial of nebulized epinephrine in infants with acute bronchiolitis // N Engl J Med. 2003; 349: 27–35.
- Rosen L. M., Yamamato L. G., Wiebe R. A. Pulse oximetry to identify a high-risk group of children with wheezing // Am J Emerg Med 1989; 7: 567–570.
- Schroeder A. R., Marmor A., Newman T. B. Pulse oximetry in bronchiolitis patients. Pediatrics 2003; 112 (6 Pt 1): 1463.
- Smyth R. L., Openshaw P. J. Bronchiolitis // Lancet. 2006; 368: 312–322.
- Christakis D. A., Cowan C. A., Garrison M. M., Molteni R., Marcuse E., Zerr D. M. Variation in inpatient diagnostic testing and management of bronchiolitis // Pediatrics. 2005; 115: 878–884.
- Schweich P. J., Hurt T. L., Walkley E. I., Mullen N., Archibald L. F. The use of nebulized albuterol in wheezing infants // Pediatr Emerg Care. 1992; 8: 184–188.
- Schuh S., Canny G., Reisman J. J., Kerem E., Bentur L., Petric M. et al. Nebulized albuterol in acute bronchiolitis // J Pediatr. 1990; 117: 633–637.
- Gadomski A. M., Lichtenstein R., Horton L., King J., Keane V., Permutt T. Efficacy of albuterol in the management of bronchiolitis // Pediatrics. 1994; 93: 907–912.
- Klassen T. P., Rowe P. C., Sutcliffe T., Ropp L. J., McDowell I. W., Li M. M. Randomized trial of salbutamol in acute Bronchiolitis // J Pediatr. 1991; 118: 807–811.
- Dobson J. V., Stephens-Groff S. M., McMahon S. R., Stemmler M. M., Brallier S. L., Bay C. The use of albuterol in hospitalized infants with bronchiolitis //Pediatrics. 1998; 101: 361–368.
За остальным списком литературы обращайтесь в редакцию
С. Карраро С. Занконато Е. Баральди, профессор Университет Падуи, Падуя
Контактная информация об авторах для переписки
Преимущества лечения в «СМ-Клиника»
В наших клиниках проводится лечение бронхиолита и других пульмонологических патологий у детей любого возраста. Терапия в наших медицинских центрах, обладает рядом важных преимуществ:
- лечением ребенка занимаются квалифицированные пульмонологи, врачи высшей категории с научными званиями, стаж которых не менее 5 лет;
- в штате клиники – опытные детские врачи всех специальностей, которых при необходимости привлекают к лечебному процессу;
- обследование проводится на базе современного диагностического центра, который оснащен современным высокоточным оборудованием европейского образца;
- стационар клиники обеспечивает максимально комфортные условия для эффективной терапии под круглосуточным присмотром врачей и медперсонала.
В «СМ-Клиника» не нужно ждать своей очереди в коридорах. Все консультации и обследования проходят в четко назначенное время по предварительной записи. Чтобы записаться к пульмонологу, звоните нам по телефону или заполняйте форму обратной связи.
Источники:
- Делягин В.М. Острый бронхиолит у детей. Медицинский совет №1 2013, стр. 64-68
- Бойцова Е.В., Овсянников Д.Ю. Постинфекционный облитерирующий бронхиолит у детей. Детские инфекции №2 2014, стр. 24-28
- Стерхова Е.В., Симанова Т.В., Тюлькина Р.Р. Хронический облитерирующий бронхиолит у детей. Российский вестник перинатологии и педиатрии 62:(4), 2022, стр. 211
- Сухорукова Д.Н., Кузнецова Т.А. Эпидемиология острого бронхита и бронхиолита у детей. Евразийский Союз Ученых2016.
- Баранов А.А., Намазова-Баранова Л.С., Таточенко В.К., Давыдова И.В., Бакрадзе М.Д., Куличенко Т.В., Вишнёва И.В., Селимзянова Л.Р., Полякова А.С., Артёмова И.В. Современные подходы к ведению детей с острым бронхиолитом. Педиатрическая фармакология, 2022, стр. 339-348
- Баранов А.А., Намазова-Баранова Л.С., Таточенко В.К., Давыдова И.В., Бакрадзе М.Д., Вишнёва Е.А., Селимзянова Л.Р., Полякова А.С. Острый бронхиолит у детей. Современные подходы к диагностике и терапии. Педиатрическая фармакология 2015, стр. 441-446
- Сухорукова Д.Н., Кузнецова Т.А. Лечение острого бронхиолита у детей в условиях педиатрического участка. Российский педиатрический журнал 20(6) 2022, стр. 329-333
Улучшение функции дыхания при бронхиолите
В зарубежных клиниках для облегчения прохождения газовой смеси по суженным дыхательным путям используется гелиокс, который представляет собой смесь гелия и кислорода. Облегчение дыхания достигается благодаря тому, что плотность гелия ниже, чем воздуха. Использование гелиокса улучшает клинические показатели тяжести болезни, но не влияет на частоту интубации трахеи и искусственной вентиляции легких [17].
Респираторная поддержка включает метод непрерывного положительного давления в дыхательных путях (CPAP — continuous positive airway pressure) для предотвращения динамического спадения дыхательных путей и улучшения газообмена. Метод CPAP незаменим при тяжелой дыхательной недостаточности, когда требуется повышение фракции кислорода во вдыхаемом воздухе 50 %, а также для детей с апноэ. В редких случаях требуется интубация трахеи и искусственная вентиляция легких (ИВЛ). Иногда при ИВЛ вводят сурфактант [15]. Для улучшения вентиляции задне-нижних отделов легких рекомендуется положение ребенка на животе, что применяют в условиях круглосуточного стационара [15].
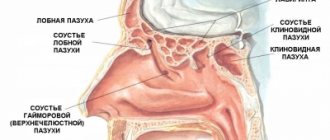
С целью облегчения носового дыхания проводится санация носоглотки солевыми растворами и электроаспиратором. Эффект местных сосудосуживающих средств для детей первых месяцев жизни не доказан [5]. Паровые ингаляции при бронхиолите неэффективны [18]. Убедительных данных в пользу эффективности дренажного массажа грудной клетки при бронхиолите также нет [19].
Применение пробиотиков
В комплексном лечении бронхиолита хорошую помощь оказывают пробиотики. Жидкие пробиотики Бифидум БАГ и Трилакт сочетают возможность антимикробной, противовирусной и иммуностимулирующей терапии. В состав препаратов входят физиологичные бифидо- и лактобактерии и продукты их жизнедеятельности: витамины, аминокислоты, лизоцим, бактериоцины. Состав питательной среды препарата Бифидум БАГ максимально приближен к составу материнского молока (аминокислоты, лизоцим, витамины). Бифидо- и лактобактерии укрепляют иммунитет, действуют против вирусов, бактерий, грибов и помогают справиться с различными инфекционными заболеваниями. Препараты обладают приятным вкусом и запахом, очень нравятся детям.