15.09.2021 Нестероидные противовоспалительные препараты (НПВС или НПВП) широко применяются против воспалительных процессов в организме. Лекарственные средства продаются в таблетированной форме, в капсулах, а также лекарственных формах для наружного применения. Они обладают не только противовоспалительным действием, но и снижают температуру, а также обезболивают.
Препараты имеют противопоказания и побочные эффекты, поэтому подбирать их должен врач, с учетом индивидуальных особенностей и состояния пациента.
Введение
Нестероидные противовоспалительные препараты (НПВП) относятся к наиболее часто используемым лекарственным средствам как среди рецептурных препаратов, так и среди средств безрецептурного отпуска, т. е. применяемых самими пациентами для самолечения без назначения врачом. Частота использования НПВП в клинической практике обусловлена спектром их фармакологических эффектов: обезболивающим, противовоспалительным, жаропонижающим, антиагрегационным (ацетилсалициловая кислота). Однако широкий спектр терапевтического действия и высокая клиническая эффективность имеют и обратную сторону: НПВП входят в группу лекарственных препаратов, наиболее часто вызывающих нежелательные лекарственные реакции (НЛР), связанные с токсическим действием, гиперчувствительностью, лекарственными и пищевыми взаимодействиями. Поэтому перед клиницистом стоит непростая задача: подбор НПВП для конкретного пациента.
Выбор лекарственного препарата осуществляется по определенному алгоритму.
- Определение показания к применению лекарственного препарата, которое обусловлено клиническим диагнозом пациента: основное заболевание, наличие коморбидной патологии, осложнения, сопутствующие заболевания. Большое значение имеет оценка факторов риска развития осложнений лекарственной терапии: аллергологический анамнез; ранее выявлявшиеся симптомы непереносимости лекарственных препаратов; сопутствующая терапия, в т. ч. применение фитопрепаратов, витаминных препаратов, безрецептурных средств, БАДов; диетические пристрастия пациента, злоупотребление алкоголем, курение.
- Определив показание («проблему» пациента), врач выбирает группу лекарственных препаратов и конкретный лекарственный препарат внутри этой группы, исходя из критериев эффективности, безопасности, стоимости и удобства применения.
- Определившись с выбором конкретного лекарственного препарата, врач выбирает режим применения препарата: дозу, частоту применения, длительность терапии.
- Врач объясняет пациенту в доступной форме, что с ним и почему появились беспокоящие его симптомы, предоставляет информацию о возможных немедикаментозных методах коррекции патологического состояния, объясняет пациенту, почему выбран этот лекарственный препарат и на что должен обращать внимание пациент при использовании данного препарата, при появлении каких симптомов он должен обратиться незамедлительно к врачу и даже прекратить прием препарата. Почти 50% случаев неэффективности фармакотерапии обусловлено низкой комплаентностью пациентов, поэтому так важно достижение сотрудничества с пациентом, соблюдение им регламента лекарственной терапии.
- Сам врач в процессе лечения оценивает эффективность и безопасность проводимой фармакотерапии, решает вопрос о показаниях к назначению протективной терапии, прекращению/пролонгированию лечения при достижении поставленной цели или смене препарата при его неэффективности.
Выполнение этого алгоритма возможно только в случае, если врач хорошо знает показания к применению и клинико-фармакологические свойства выбранного лекарственного препарата.
Пару слов о болезни
Остеохондроз — заболевание позвоночника, которое представляет собой нарушение строения суставов, костей или межпозвоночных дисков. Данная болезнь – одна из наиболее распространенных проблем среди людей разного возраста. В половине случаев возраст людей, которым был поставлен диагноз «остеохондроз», составляет более сорока пяти лет.
Существуют четыре вида остеохондроза:
- шейный остеохондроз;
- грудного остеохондроз;
- остеохондроз пояснично-крестцового отдела;
- распространенный остеохондроз
Последний вид болезни характеризуется тем, что поражается не один, а несколько отделов позвоночника сразу. Лечение такого вида заболевания сложнее и требует принятия комплексных мер по лечению всех поражённых отделов. К счастью, данный вид остеохондроза встречается реже всего.
Остеохондроз – опасная болезнь, которая очень сильно влияет на здоровье человека
Чаще всего остеохондроз появляется в шейном отделе (поскольку этот отдел самый подвижный), чуть реже – в поясничном (данный отдел подвергается частым физическим нагрузкам). Реже всего, но и опаснее всего – остеохондроз грудного отдела, поскольку симптоматика заболевания изначально отсутствует, и его труднее заметить.
У остеохондроза, как и у всякого заболевания, имеется несколько стадий развития.
Таблица № 1. Стадии остеохондроза.
Особенности применения НПВП в клинической практике
Как уже указывалось выше, основные фармакодинамические эффекты НПВП: анальгетический, противовоспалительный, жаропонижающий. Таким образом, препараты этой группы применяются при заболеваниях костно-мышечной системы, суставов, послеоперационной боли, головной боли напряжения, мигрени, дисменореи, почечной и печеночной коликах, синдроме хронической боли, простудных заболеваниях, лихорадке.
Эффективность лекарственного препарата определяется рядом факторов: механизмом действия, биодоступностью (процент от принятой дозы, поступивший в системный кровоток), особенностями метаболизма, концентрацией в крови и тканях организма, скоростью развития терапевтического эффекта и длительностью его удержания. Безопасность применения лекарственного препарата зависит от механизма действия и особенностей метаболизма, выведения препарата, его способности вступать в лекарственные взаимодействия.
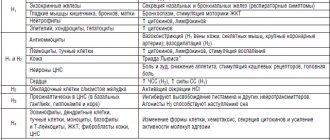
Механизм действия НПВП обусловлен их способностью ингибировать фермент циклооксигеназу-2 (ЦОГ-2) в очаге воспаления (рис. 1). Именно ЦОГ-2 принимает участие в образовании провоспалительных простагландинов, которые потенцируют активность медиаторов воспаления (гистамина, серотонина, брадикинина), активирующих болевые рецепторы; участвуют в управлении активностью центра тепловойрегуляции, способствуют клеточной пролиферации, мутагенезу и деструкции [1, 2]. При этом НПВП блокируют и циклооксигеназу-1 (ЦОГ-1), которая присутствует во всех органах и обеспечивает нормальные физиологические процессы (синтез защитной слизи желудка, некоторые этапы кроветворения, фильтрации и реабсорбции в почках). Существует также и «конститутивная» ЦОГ-2, которая в высоких концентрациях обнаруживается в головном мозге, костях, органах женской половой системы, почках, обеспечивая их нормальное функционирование.
Дополнительными механизмами противовоспалительного действия НПВП являются:
- ингибирование синтеза активности интерлейкина-1;
- подавление функции нейтрофилов и взаимодействия лейкоцитов с эндотелием сосудов;
- угнетение активации NF-kB (фактора транскрипции), регулирующего синтез «провоспалительных» медиаторов;
- активация PPARs (peroxisoma proliferator activated receptors).
- Снижение синтеза «полезных» простаноидов лежит в основе механизмов развития НЛР при использовании НПВП.
НПВП можно разделить на две группы: неселективные ингибиторы ЦОГ (ибупрофен, диклофенак, напроксен и т. д.) и селективные, ингибирующие преимущественно ЦОГ-2 (мелоксикам, нимесулид, коксибы). При использовании препаратов второй группы значительно реже развиваются НПВП-гастропатии и НПВП-энтеропатии, желудочно-кишечные кровотечения, но возрастает риск осложнений со стороны сердечно-сосудистой системы [1]. Эффект НПВП возрастает с увеличением дозы препарата, при этом при максимальных дозах избирательность действия селективных НПВП снижается (рис. 2) [3].
Следует также отметить, что при использовании средних и высоких доз различных НПВП их эффективность сопоставима, что вытекает из результатов многоцентровых клинических исследований, в которых сравнивалось анальгетическое и противовоспалительное действие НПВП при травмах, операциях и заболеваниях опорно-двигательного аппарата. Так, при метаанализе данных 29 рандомизированных клинических исследований (n=18 000) оценивали эффективность различных НПВП при остеоартрите. Различия в выраженности снижения интенсивности боли (в миллиметрах визуальной аналоговой шкалы) между НПВП и плацебо составили:
- для напроксена 1000 мг/сут — 12,9 (95% доверительный интервал (ДИ) — 8,2–17,7),
- ибупрофена 2400 мг/сут — 9,0 (95% ДИ 5,0–13,1),
- диклофенака — 16,2 (95% ДИ 11,7–20,6),
- целекоксиба 200 мг — 14,7 (95% ДИ 12,1–17,3),
- эторикоксиба 30 мг — 14,2 (95% ДИ 12,6–16,8),
- эторикоксиба 60 мг — 16,2 (95% ДИ 12,7–19,8) [4].
Существует мнение, что внутривенное или внутримышечное введение лекарственного препарата обеспечивает более быстрый и выраженный терапевтический эффект, чем прием препарата внутрь. Однако это положение не подтверждается данными клинических исследований [5]. В систематическом обзоре 26 РКИ (n=2225) анализировали эффективность НПВП при парентеральном, ректальном, пероральном приеме. Показаниями для назначения НПВП были скелетно-мышечные заболевания, послеоперационная боль, дисменорея, почечная колика. Существенных различий в анальгетическом действии различных лекарственных форм НПВП не отмечено, за исключением почечной колики, при которой было показано достоверное преимущество внутривенного НПВП по сравнению с приемом внутрь [6].
Таким образом, можно сделать следующие выводы [1].
- Все НПВП в адекватных противовоспалительных (средних и максимальных) дозах при длительном применении имеют равный обезболивающий потенциал (уровень доказательности 1a).
- Эффективность НПВП зависит от дозы. Использование более высоких доз позволяет обеспечить более выраженное обезболивающее и противовоспалительное действие (уровень доказательности 1b).
- Нет доказательств, что применение НПВП в виде инъекций или быстрорастворимых форм для приема внутрь имеет преимущество перед пероральными формами при проведении лечения более 1 дня (уровень доказательности 1b).
Риск развития нежелательных лекарственных реакций при использовании НПВП
Так как в терапевтических дозах эффективность НПВП сопоставима, то, выбирая НПВП для конкретного пациента, исходят из возможных рисков развития НЛР (табл. 1) [1]. Факторами риска развития НЛР при использовании НПВП являются: возраст старше 60 лет, избыточная масса тела, курение, язвенная болезнь желудка и двенадцатиперстной кишки в анамнезе, венозные тромбозы и тромбоэмболии в анамнезе, ИБС, цереброваскулярная болезнь, периферический атеросклероз, артериальная гипертензия, нарушения липидного обмена, сахарный диабет, заболевания кишечника, печени, почек, крови, застойная сердечная недостаточность, хроническая алкогольная интоксикация, сочетанный прием лекарственных препаратов, взаимодействующих с НПВП, лактация. Для более дифференцированного выбора НПВП был предложен специальный алгоритм, который подразумевает назначение селективных НПВП пациентам с факторами риска развития осложнений со стороны ЖКТ и применение НПВП с менее выраженным токсическим действием в отношении сердечно-сосудистой системы у больных с высоким сердечно-сосудистым риском, а также назначение протективной терапии (табл. 2) [1].
Согласно российским рекомендациям по рациональному использованию НПВП:
- основной метод профилактики развития НЛР при применении НПВП — учет факторов риска, их коррекция (при возможности) и назначение НПВП с более благоприятным профилем желудочно-кишечной (градация рекомендации А) и сердечно-сосудистой безопасности (градация рекомендации В);
- дополнительным методом профилактики осложнений со стороны верхних отделов ЖКТ является назначение ингибиторов протонной помпы (ИПП) (градация рекомендации A);
- дополнительным методом профилактики осложнений со стороны верхних отделов ЖКТ, тонкой и толстой кишки может быть назначение ребамипида (градация рекомендации В);
- не существует эффективных медикаментозных методов нефро- и гепатопротекции для снижения риска НПВП-ассоциированных осложнений.
Безопасность применения комбинации ибупрофена и парацетамола
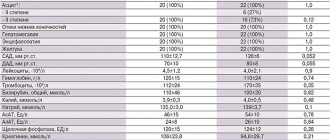
Выше уже отмечалось, что ибупрофен в среднетерапевтических дозах (600–1200 мг/сут) обладает низкой гастротоксичностью [17]. Парацетамол является анальгетиком центрального действия и не вызывает НПВП-гастропатии. В таблице 4 представлено сравнение активности ряда НПВП в отношении избирательности действия ЦОГ-1/ЦОГ-2.
Если говорить о риске развития сердечно-сосудистых осложнений при использовании комбинации парацетамола и ибупрофена, то он также невысок (табл. 5) [18, 19]. Однако следует помнить, что ибупрофен снижает антитромбоцитарный эффект ацетилсалициловой кислоты и их сочетанный прием не рекомендован [20].
Применение комбинации ибупрофена и парацетамола противопоказано: пригиперчувствительности к ибупрофену, парацетамолу или другим компонентам препарата, при одновременном применении других препаратов, содержащих парацетамол, при полном или неполном сочетании бронхиальной астмы, рецидивирующего полипоза носа и околоносовых пазух, при непереносимости ацетилсалициловой кислоты или других НПВП, эрозивно-язвенных заболеваниях органов ЖКТ, язвенных кровотечениях (в активной фазе или в анамнезе), при перфорации язвы ЖКТ, спровоцированной приемом НПВП, тяжелой сердечной недостаточности, тяжелой печеночной недостаточности или при заболеваниях печени в активной фазе. Комбинация ибупрофена и парацетамола не назначается пациентам с тяжелой почечной недостаточностью (клиренс креатинина менее 30 мл/мин), при подтвержденной гиперкалиемии, декомпенсированной сердечной недостаточности и в периоде проведения аортокоронарного шунтирования, при цереброваскулярных или иных кровотечениях, в III триместре беременности, при гемофилии и других нарушениях свертываемости крови и геморрагических диатезах, а также при генетическом отсутствии глюкозо-6-фосфатдегидрогеназы. Комбинация ибупрофена и парацетамола противопоказана лицам моложе 18 лет [9].
В целом комбинация ибупрофена и парацетамола хорошо переносится, НЛР редкие, как правило, нетяжелые и сравнимые по частоте с приемом плацебо (рис. 5) [13].
![Таблица 1. Динамика публикаций, посвященных клиническим испытаниям пирацетама и пирацетамоподобных ЛС за четыре временных периода [5, с дополнениями]](https://laram-halal.ru/wp-content/uploads/tablica-1-dinamika-publikacij-posvyashchennyh-klinicheskim-ispytaniyam-piracetama-i-piracetamopodobnyh2-330x140.jpg)
![Таблица 1. Динамика публикаций, посвященных клиническим испытаниям пирацетама и пирацетамоподобных ЛС за четыре временных периода [5, с дополнениями]](https://laram-halal.ru/wp-content/uploads/tablica-1-dinamika-publikacij-posvyashchennyh-klinicheskim-ispytaniyam-piracetama-i-piracetamopodobnyh-330x140.jpg)