28.06.2017
Заболевания грудной и брюшной полости | Печень и поджелудочная железа
Исходным пунктом отправления желчи служит место ее образования — клетки печени. Конечным — двенадцатиперстная кишка, где желчь и осуществляет свою основную работу. Между ними — транспортные магистрали разной протяженности и калибра, проходящие как внутри, так и вне печени. Называются они — желчные протоки или сосуды. На древнегреческом «χολή» — жёлчь и «ἀγγεῖον» — сосуд. Отсюда и принятое наименование их воспаления — холангит.
Причины и виды
Холангит возникает вследствие нарушения проходимости желчных протоков и присоединившейся инфекции. Проходимость протоков может быть затруднена из-за образования камней, образовавшихся рубцов, удаления желчного пузыря, кисты, различных паразитов и пр.
Инфекция обычно попадает двумя путями:
- восходящий путь (из кишечника);
- нисходящий путь (через кровь и лимфу).
- Различаются острый и хронический холангит.
При этом острый холангит бывает:
- катаральным (с возникновением отёка слизистой желчных протоков);
- гнойным (образуется гной, распространяемый на соседние органы);
- дифтеритическим (в ходе воспаления происходит некроз);
- некротический (происходит из-за попадания ферментов поджелудочно, разрушающих слизистую);
- Хроническая форма бывает скрытой, рецидивирующей, септической, абсценирующей, склерозирующией.
Первичный склерозирующий холангит
Лечение больных ПСХ проводится в трех направлениях.
Уменьшение последствий хронического холестаза. С этой целью рекомендуется ограничение потребления нейтральных жиров (до 40 г/сут), прием кальция (до 6 г/сут), жирорастворимых витаминов A, D, Е, К. При симптоматических авитаминозах необходимо парентеральное введение витаминов A, D2, К (ежемесячно). Для облегчения кожного зуда, наиболее тягостного симптома у части больных, используются урсодезоксихолевая кислота 10-15 мг/(кгсут) 1, фенобарбитал (0,1-0,3 г/сут), рифампицин (0,15-0,45 г/сут), хйлестирамин (4-16 г/сут).
Лечение специфических осложнений. Развитие бактериального холангита требует лечения антибиотиками с учетом наиболее часто выявляемых в желчи микроорганизмов (энтеробак терии, энтерококки, бактероиды, клостридии). Препаратами выбора для парентерального введения являются ампициллин или мезлоцил лин или клиндамицин в сочетании с гентамицином, цефалоспорины 3го поколения группы цефатоксима, хотя последние не оказывают действия на энтерококк. Для эффективного лечения анаэробной инфекции к указанным препаратам присоединяют метронидазол. Больным с легким течением холангита антибактериальные препараты (ампициллин, ципрофлоксацин, бисептол) назначают внутрь. Антибиотики иногда длительно используются для предотвращения рецидивов гнойного холангита, однако исследований, подтверждающих эффективность такого подхода, нет. Выраженные стриктуры желчных протоков расширяют с помощью баллонного дилататора, вводимого эндоскопически или чрескожно; при неэффективности устанавливают эндопротез. Необходимо проведение щеточной биопсии из мест наибольшего сужения для исключения холангиокарциномы, однако отмечается недостаточная эффективность цитологических исследований. Образование холестериновых и пигментных камней, локализующихся преимущественно в желчном пузыре, наблюдается более чем у четверти пациентов. При блокаде желчных протоков камнем следует обсуждать возможность эндоскопического удаления камня из внепеченочных протоков при ЭРХПГ с проведением сфинктеротопии, из внутрипеченочных протоков — при чрескожной чреспеченочной холангиографии. При невозможности извлечения камня показано хирургическое лечение. Холангиокарцинома развивается у 10-15% больных, чаще в терминальной стадии ПСХ (по аналогии с развитием рака толстой кишки при НЯК), является одной из главных причин смерти больных. Химио и лучевая терапия неэффективны, возможна резекция опухоли, альтернативой резекции является пересадка печени.
Лечение, направленное на замедление прогрессирования болезни, хирургическое. Эффективность реконструктивных операций на желчных протоках с созданием дренажа желчи (внутреннего с наложением энтеростомы или наружного) оценивается неоднозначно, однако, учитывая частое присоединение гнойного рецидивирующего холангита и развитие осложнений при выполнении трансплантации печени в последующем, следует по возможности избегать хирургических вмешательств на желчных протоках. Проктоколэктомия у больных НЯК неэффективна, не используется как метод лечения и профилактики прогрессирования ПСХ.
Медикаментозное лечение. Три препарата с разным механизмом действия оценены в контролируемых испытаниях: Dпеницилламин, циклоспорин, урсодезоксихолевая кислота. Кроме того, в отдельных неконтролируемых исследованиях оценивалась эффективность колхицина и иммунодепрессантов (глюкокортикостероиды). Ни один из указанных препаратов не оказывает, повидимому, большого влияния на прогрессирование болезни, особенно если лечение начато на стадии цирроза печени. D-пеницилламин при ПСХ является неэффективным. Применение других препаратов в ранней стадии болезни может сопровождаться улучшением клиниколабораторного течения. Назначение урсодезоксихолевой кислоты (10-15 мг/(кг/сут) приводит к уменьшению кожного зуда, снижению лабораторных показателей холестаза, цитолиза, однако этот эффект исчезает после прекращения приема препарата. Использование глюкокортикостероидов и их сочетания с колхицином оказывает положительное действие у больных с выраженными иммунными реакциями и значительным повышением активности аминотрансфераз, однако в других исследованиях эти данные не находят подтверждения. Применение циклоспорина С не дало ожидаемых результатов. В единичных сообщениях, касавшихся лечения азатиоприном и метотрексатом, не была подтверждена эффективность азатиоприна, при лечении метотрексатом получены впечатляющие результаты улучшения не только биохимических показателей, но и гистологической картины на ранней стадии ПСХ, что требует дальнейшей оценки препарата в контролируемых исследованиях, учитывая его гепатотоксичность.
Эффективным методом лечения ПСХ является трансплантация печени, которая, несомненно, показана больным со сформировавшимся циррозом печени и развитием печеночноклеточной недостаточности, портальной гипертензии и хотя бы одного из осложнений: кровотечения из варикознорасширенных вен пищевода или желудка, резистентного асцита, рецидивирующего бактериального перитонита, портосистемной энцефалопатии, а также рецидивирующего гнойного холангита. Однако прогрессирующее течение болезни у большинства больных, возможность развития холангиокарциномы, а также хорошие отдаленные результаты пересадки предполагают возможность трансплантации печени еще до терминальной стадии заболевания. ПСХ наряду с ПБЦ и атрезией желчевыводящих путей является одним из основных показаний к пересадке печени. После трансплантации печени одно и двухгодичная выживаемость составляет 89 и 83% соответственно, а сроки последующего наблюдения достигают 10 лет и более.
Прогноз:
У 70% больных отмечается прогрессирование ПСХ с развитием цирроза печени, независимо от наличия или отсутствия симптомов печеночной недостаточности у х/з больных. Обратное развитие наблюдается крайне редко. Основными прогностическими
факторами являются уровень билирубина сыворотки, возраст больного, гистологическая стадия поражения печени и наличие спленомегалии. Продолжительность болезни от момента установления диагноза колеблется от 10 мес до 29 лет, средняя выживаемость составляет около 12 лет.
Таким образом, ПСХ — все более распознаваемое заболевание печени, являющееся одной из причин хронического холестаза с исходом в билиарный цирроз печени и возможным развитием холангиокарциномы. Важность изучения болезни обусловлена значительно большей, чем оценивалось ранее, распространенностью, поражением лиц преимущественно молодого возраста, неразработанностью эффективной лекарственной терапии. ПСХ должен предполагаться у больного НЯК или болезнью Крона с повышением активности ЩФ крови. ЭРХПГ является основным методом диагностики. Данные биопсии печени имеют дополнительное значение. Трансплантация печени признана единственным эффективным методом лечения. Уточнение этиологии и патогенеза прогрессирующего склероза желчных протоков позволит изменить прогноз болезни, который у большинства больных остается серьезным.
Симптомы
Симптоматика острого холангита:
- лихорадка;
- озноб;
- повышенное потоотделение;
- интенсивная боль в районе подреберья справа;
- тошнота, рвота;
- изменение цвета кожи и белков глаз (приобретают жёлтый оттенок);
- кожный зуд.
Хроническая форма редко имеет ярко выраженную симптоматику, однако возможны следующие проявления:
- периодическая лихорадка;
- зуд;
- повышенная утомляемость;
- увеличение фаланг пальцев;
- покраснение ладоней.
Классификация
Острое течение холангита имеет несколько форм:
- Катаральная. Симптомы – покраснение и отечность слизистых в желчных путях, повышенное содержание лейкоцитов в стенках, десквамация (отслаивание) эпителия.
- Гнойная. Сопровождается абсцессами вследствие расплавления стенок желчных путей.
- Дифтеритическая. На стенках образовываются фибринозные пленки.
- Некторическая. Самая тяжелая форма, для которой характерно отмирание тканей.
Хронический воспалительный процесс может быть латентным, рецидивирующим, пролонгированным септическим, абсцедирующим, склерозирующим.
В зависимости от локализации выделяют:
- холедохит – воспаление общего желчного протока;
- ангиохолит – воспаление желчных путей в печени и за ее пределами;
- папиллит – поражение фатерова сосочка.
Лечение
Лечение холангита возможно как с помощью лекарственных препаратов, так и с помощью хирургии.
Терапия острой формы холангита осуществляется только в условиях стационара из-за риска возникновения осложнений в виде распространения инфекции на другие органы.
При консервативном лечении назначают:
- антибактериальные лекарства;
- средства для борьбы с интоксикацией;
- препараты, направленные на отток желчи;
Если лекарственная терапия не даёт результатов, то показано хирургическое вмешательство. В большинстве случаев применяется эндоскопическая методика, т.к. она наименее инвазивна. В ходе операции хирург может дренировать протоки, удалить камни, устранить сужения.
При обширных поражениях пациенту необходима полосная операция, в ходе которой удаляются разрушенные участки.
3.Диагностика болезни
В первую очередь врач осмотрит вас и зафиксирует симптомы. Для точной диагностики холангита могут проводиться следующие методы исследования внутренних органов:
- Также проводится дуоденальное зондирование с исследованием желчи. Это проводится для определения возбудителя холангита;
- УЗИ брюшной полости. УЗИ помогает оценить размеры печени и желчных протоков;
- ЭРХПГ (эндоскопическая ретроградная холангипанкреатография). ЭРХПГ позволяет исследовать желчные протоки рентгенологическим методом с помощью контрастирования;
- МРТ и КТ могут дополнить результаты ЭРХПГ.
Также для диагностики холангита проводятся следующие анализы:
- Общий анализ крови (ОАК). С помощью ОАК выявляют воспалительные процессы организма;
- Биохимический анализ крови (БАК). В ходе бак замеряют показатели АЛТ (аланинаминотрансфераза), АСТ (аспартатаминотрансфераза) и ГГТ (гамаглютамилтранспептидаза);
- Общий анализ мочи на желчные пигменты;
- Анализ кала на паразитов.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Применение ферментных препаратов при постхолицистэктомическом синдроме
В некоторых случаях ПХЭС может сопровождаться нарушениями со стороны пищеварительной системы. Это связано с тем, что сигналом для выработки желчи и панкреатических ферментов становится приём пищи. Если сигнал не поступает или поступает с перебоями, последующие события также нарушаются. В результате пища не обрабатывает должным образом, и организм недополучает полезные вещества. Это может сказываться на общем состоянии организма и проявляться тяжестью после еды, дискомфортом, вздутием или диареей.
Для поддержания пищеварения разработаны ферментные препараты, они доставляют ферменты извне, чтобы компенсировать их нехватку в организме. Флагманом среди таких препаратов является Креон®.
Препарат выпускается в форме капсул, содержащих сотни маленьких частиц – минимикросфер. Они не превышают по размеру 2-х мм, который зафиксирован как рекомендованный в мировых и российских научных работах9,10. Маленький размер частиц позволяет препарату Креон® воссоздавать процесс пищеварения, каким он был задуман в организме, и тем самым справляться с неприятными симптомами. Дозировки препарата обычно подбираются врачом, однако, в соответствии с современными рекомендациями стартовой дозировкой считается 25 000 единиц10.
Узнать больше
Важным этапом лечения ПХЭС является ферментотерапия, т.к. во многих случаях ПХЭС имеет место нарушение функции поджелудочной железы и возникновение ферментной недостаточности11. Из-за этого возникают проблемы с пищеварением, проявляющиеся в виде неприятных симптомов, таких как боль в животе, тяжесть в желудке, метеоризм и диарея. Кроме того, нехватка ферментов сказывается на качественном усваивании питательных веществ: организм не получает необходимые витамины и минералы.
Креон® — современный ферментный препарат, восполняя дефицит собственных ферментов способствует лучшему усваиванию пищи и улучшению пищеварения. Подробнее о препарате можно узнать здесь.
Осложнения
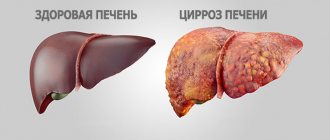
Примерно половина диагностированных случаев холангита – это неосложненные формы, которые полностью поддаются терапии. 40% заболеваний сопровождаются разнообразными осложнениями, а еще 10% – полиорганной недостаточностью. Среди распространенных осложнений патологии: гепатит, билиарный цирроз печени, холецистопанкреатит, перитонит, недостаточность и абсцесс печени, сепсис, инфекционно-токсический шок.
Не допустить развития осложнений позволяет раннее выявление и грамотная терапия патологии. Людям, которых беспокоит желчный пузырь и другие органы брюшной полости, необходимо регулярно проходить профилактические осмотры.