Дерматомиозит представляет собой воспалительное диффузное заболевание соединительных тканей, гладких и скелетных мышечных волокон, кожного покрова и внутренних органов. Если кожный симптом отсутствует, говорят о полимиозите. Дерматомиозит проявляется в виде следующих симптомов: слабость мышц, лихорадка, мигрени, полиартралгия. Основу диагностики патологии составляют биохимические и лабораторные результаты. Эффективный способ облегчения или устранения проблем – гормональный, протекание заболевания волнообразное.
Дерматомиозит: симптомы и лечение
Прослеживается наличие связи между дерматомиозитом с вирусной инфекцией и генетическими факторами. Хроническое выживание микробов в мышечных тканях, схожесть вирусных и мышечных систем приводит к появлению аутоантител к мышцам. Точкой запуска образования дерматомиозита может являться обострение инфекционного вируса, сильная депрессия, переохлаждение, аллергия, вакцинация, гипертермия.
В статье рассмотрим следующее: дерматомиозит: симптомы и лечение этой патологии, диагностика и причины ее развития.
Разновидности дерматомиозита
Дерматомиозит – системная усиливающаяся патология, из-за которой в первую очередь страдают мышечные ткани и кожный покров, нарушается работа органов, что может сопровождаться гнойной инфекцией. У четверти пациентов кожные заболевания не наблюдаются. В этом случае подразумевают полимиозит. Дерматомиозит относится к классу воспалительных нервно-мышечных заболеваний. В 25% случаях наблюдается вторичная опухолевая патология. Заболевание может носить острый характер проявления, подострый или являться хронической формой.
Полимиозит – разновидность патологии, при которой не наблюдается кожных заболеваний
Развитию дерматомиозита сопутствует продромальный этап, клинические симптомы и период обострения. Болезнь может проходить с разным проявлением воспалительной активности (от 1 до 3).
Диагностика
Врач опрашивает пациента, проводит физикальный осмотр, собирает полный анамнез заболевания, дает направления на необходимые исследования.
Диагноз амиопатический дерматомиозит устанавливают пациентам, у которых поражение кожи, характерное для дерматомиозитов, подтверждено результатами биопсии. При этом методами лабораторной и инструментальной диагностики клинические признаки поражения мышечной ткани не выявлены.
Дополнительно таким пациентам могут назначаться исследования на наличие злокачественных новообразований (дерматомиозит ассоциирован с онкологическими заболеваниями) или интерстициальной болезни легких.
Причины патологии
На сегодняшний день причина является нераскрытой. Считается, что главная предпосылка появления патологии состоит в вирусном заражении, но ни одни клинические и лабораторные исследования пока не могут доказать это со 100% вероятностью. Немаловажной составляющей является аутоиммунный процесс. 15% рассмотренных миопатий связано с онкологическими патологиями, при которых чаще всего речь идет о дерматомиозите.
Заболевание начинает проявляться легкой слабостью, недомоганием, повышенной температурой тела, потерей веса и аппетита, заболеванием кожного покрова с последующим увеличением недуга в области бедер и плеч. Дерматомиозит может протекать медленно, на протяжении нескольких месяцев, или сразу принять острую форму, что чаще всего происходит у молодого поколения.
2.Причины
Дерматомиозит является полиэтиологическим процессом, т.е. возникает (как и ревматические заболевания, к группе которых его часто относят) под действием одной из множества возможных причин, либо их комбинации, либо вообще без видимой причины. Обычно такая констатация настораживает, означая, что либо подлинная причина пока не установлена, либо болезнь запускается при редком стечении каких-то неблагоприятных факторов и/или условий. В случае с ДМ в определенной степени верно и то, и другое. На сегодняшний день в теоретических представлениях об этиопатогенезе дерматомиозита доминируют инфекционно-токсические гипотезы, причем находит статистическое подтверждение роль как вирусных, так и бактериальных агентов. В свою очередь, патогенные вирусы и бактерии, вызывающие (или могущие вызывать) развитие ДМ, также весьма многочисленны и разнородны. Кроме того, исследователи неоднократно обращали внимание на региональную и сезонную зависимость частоты встречаемости ДМ, высказывая предположение о провоцирующем действии прямого интенсивного солнечного света.
Посетите нашу страницу Дерматология
Факторы риска
Дерматомиозит чаще всего настигает женщин, чем мужчин.
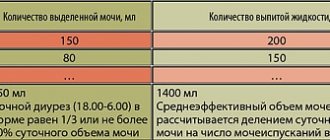
Таблица. Распределение 150 пациентов с дерматомиозитом (полимиозитом) по клиническим группам и полу.
| Диагноз | Процент больных | Процент женщин |
| Полимиозит | 34 | 69 |
| Дерматомиозит | 29 | 58 |
| Дерматомиозит или полимиозит у детей | 7 | 36 |
| Дерматомиозит или полимиозит в сочетании с новообразованием (доброкачественным или злокачественным) | 8.5 | 57 |
| Дерматомиозит или полимиозит в сочетании с другими диффузными патологиями соединительной ткани | 21 | 90 |
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
- первичный идиопатический дерматополимиозит;
- вторичный паранеопластический или опухолевый тип встречается у особ старше 55 лет на фоне рака молочной железы, легких, яичников, предстательной железы, матки, желудка, толстой кишки, при гемобластозах и прочих злокачественных новообразованиях;
- ювенильный – детский;
- полимиозит, сочетающийся с прочими диффузными заболеваниями соединительных тканей.
Ювенильный дерматомиозит: особенности течения
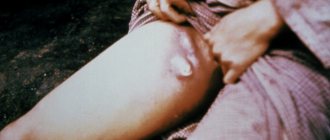
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
Подкожные кальцинаты
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
Ювенильный дерматомиозит
Симптомы патологии
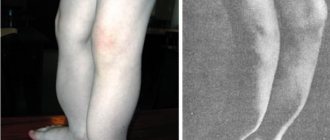
Клиника заболевания имеет постепенное становление. По началу дерматомиозита можно обнаружить нарастающую слабость мышечных тканей, которая может усиливаться на протяжении нескольких лет. Острое развитие не особо свойственно дерматомиозиту. Основным симптомам могут сопутствовать раздражения на коже, синдром Рейно.
Синдром Рейно
Наблюдается слабость в шее, руках, что может препятствовать выполнению ежедневной работы. При более запущенных формах заболевания больным тяжело дается встать с кровати, держать на весу голову, трудно самостоятельно ходить.
Поражение мышц горла, верхних пищеварительных каналов приводит к нечетко поставленной речи, трудностям во время глотания и прохождения пищи. Нарушение диафрагмы и межреберных тканей приводит к сбоям в работе легких и развитию пневмонии. Характерная особенность дерматомиозита состоит в заражении кожного покрова. Проявляется отечность лица, сыпь на щеках, в районе носогубных складок, груди, лопаток.
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Кожные проявления дерматомиозита
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
Необычная гелиотропная сыпь также характеризует дерматомиозит, кожные проявления при этом лилового или красного цвета, размещаются преимущественно на верхних подвижных веках и сочетаются с периорбитальной отечностью, еще часто называется симптомом «лиловых дерматомиозитных очков». Также расположение сыпи может напоминать шаль, поражая V-образную зону груди, шею, живот, верхнюю часть спины и рук, бедра и ягодицы. По виду может напоминать ветки дерева бордово-синюшного цвета как телеангиоэктазии и ливедо.
Кожные проявления дерматомиозита: А — лиловые очки, В, С — гелиотропная сыпь, D — эритематозные изменения «руки мастерового»
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Проявления системного мышечного поражения
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
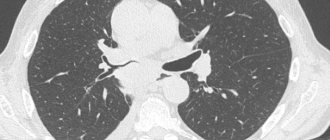
Изменения в легких
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
- одышка;
- хрипы;
- непродуктивный кашель;
- цианоз;
- крепитация – хрустящий звук, выявляющийся при аускультации;
- уменьшение объемов и диффузионных характеристик легких.
Другие проявления дерматополимиозита
- скованность движений – вследствие поражения суставов (артралгии и артрита), что может сопровождаться их припухлостью и болями;
- субфебрильная температура – до 38° в острых фазах;
- развитие гастрита, колита, эрозивно-язвенных поражений и геморрагии практически в 50% случаев приводят к утрате веса и спровоцированы изменениями сосудов и нарушениями питания слизистых ЖКТ, проходимости нервных импульсов и перистальтики;
- синдром Рейно – онемение рук и холодные пальцы после действия холода, эмоционального стресса либо без явных причин, что в итоге вызывает боль и отечность, багрово-красный цвет кожных покровов;
- конъюнктивит, стоматит и другие поражения слизистых;
- умеренная гепатомегалия и незначительные нарушения функции печени;
- лимфаденопатия – наличие плотных распространенных отеков;
- нарушения чувствительности — гиперестезии, гипералгезии, арефлексии, чаще всего вызванные полиневритом;
- гормональный дисбаланс, сопровождающийся функциональными нарушениями работы половых желез и гипофизарно-надпочечниковой системы.
Диагностика дерматомиозита
- лабораторные факторы;
- мышечная биопсия.
Полимиозит стоит заподозрить при обнаружении у больного проксимальной мышечной слабости, проявлении без основанных болевых ощущений в мышцах. Точность диагностирования заболевания становится выше, если можно подтвердить наличие следующих проблем:
- проксимальная слабость мышечных тканей;
- кожная сыпь;
- чрезмерная работа ферментов мышц. При отсутствии чрезмерного количества креатинкиназы стоит провести обследование на повышение альдолазы либо аминотрансферазы, которые по сравнению с креатинкиназом не так специфичны;
- нарушения в мышечных тканях, которые можно обнаружить, сделав МРТ и электромиографию;
- нарушения, обнаруженные при мышечной биопсии.
Для постановки диагноза рекомендуется провести биопсию мышц
Биопсия мышц поможет ликвидировать клинически схожие проявления, в том числе миозит и рабдомиолиз, который вызван вирусным заражением. Имеющиеся нарушения, обнаруженные во время гистологического исследования, могут носить различный характер, но общим для них являются: места дегенерации и регенерации мышечных тканей, воспалительные реакции. Прежде чем приступить к лечению, стоит убедиться в точности диагноза. Это можно сделать при помощи гистологической верификации. Проводят с целью исключить хоть малейшую вероятность наличия прочих патологий мышц. Чтобы повысить степень осведомленности гистологического исследования, биоптат нужно взять из мышцы, соответствующей как можно большему перечню признаков:
Публикации в СМИ
Дерматомиозит (ДМ) и полимиозит — идиопатические воспалительные миопатии, характеризующиеся системным поражением поперечно-полосатой и гладкой мускулатуры с нарушением двигательной функции, а при ДМ также поражением кожи в виде эритемы и отёка, преимущественно на открытых участках тела. Различают следующие типы идиопатических воспалительных миопатий: • полимиозит • дерматомиозит • полимиозит в составе системных заболеваний соединительной ткани • паранеопластические полимиозит и ДМ • полимиозит с внутриклеточными включениями. Статистические данные. Заболеваемость — 0,2–0,8 на 100 000 населения. Преобладающий возраст: определяют два пика заболеваемости — в возрасте 5–15 и 40–60 лет. Преобладающий пол — женский (2:1). Этиология не известна • Обсуждают возможную этиологическую роль вирусных факторов, прежде всего пикорнавирусов • Наличие связи между онкопатологией и ДМ позволяет предположить аутоиммунную реакцию, обусловленную антигенной мимикрией тканей опухоли и мышечной ткани.
Патогенез. Предполагается, что в патогенезе ДМ основная роль принадлежит гуморальным реакциям, протекающим с активацией комплемента и приводящим к развитию васкулопатий, в то время как при полимиозите основное значение придают клеточным цитотоксическим реакциям. Различия в патогенезе отражаются в гистологической картине. При ДМ в составе периваскулярных инфильтратов обнаруживают CD4+-Т-лимфоциты, В-лимфоциты и макрофаги. При полимиозите мононуклеарные инфильтраты, содержащие цитотоксические CD4+ Т-лимфоциты, обнаруживают в эндомизии (результатом цитотоксических реакций является некроз миофибрилл). При полимиозите и ДМ обнаруживают миозитспецифические АТ, однако их патогенетическое значение оспаривают. Клиническая картина • Проксимальная мышечная слабость: затруднения при причёсывании, чистке зубов, вставании с низкого стула, посадке в транспорт • Поражение кожи •• фотодерматит и «гелиотропный» отёк параорбитальной области •• эритема кожи лица и в зоне «декольте» •• эритематозные шелушащиеся высыпания над мелкими суставами кистей (симптом Готрона) •• покраснение и шелушение кожи ладоней (рука механика) • Дисфагия • Синдром Шёгрена • Феномен Рейно, особенно при перекрёстных синдромах и при антисинтетазном синдроме, включающем, помимо синдрома Рейно, лихорадку, развитие «руки механика», интерстициального фиброза лёгких и ревматоидоподобного артрита • Поражение лёгких: острый диффузный альвеолит, интерстициальный лёгочный фиброз • Поражение миокарда •• сложные нарушения ритма и проводимости вплоть до полной АВ-блокады (редко) •• возможно развитие дилатационной кардиомиопатии (редко) • Симметричный полиартрит без деформаций, поражающий чаще всего мелкие суставы кистей; часто развивается в дебюте заболевания • Синдром запястного канала: отёк кистей, боль и снижение чувствительности в I–III пальцах кистей и лучевой стороне IV пальца • Кальциноз кожи (у детей) • Поражение почек (редко): протеинурия, нефротический синдром, миоглобинурия с развитием ОПН.
Лабораторные данные • Увеличение содержания КФК, за исключением дебюта заболевания, поздних стадий с тяжёлой мышечной атрофией и при паранеопластическом миозите • Альдолаза сыворотки крови повышена • Повышение концентрации креатинина (менее чем у 50% пациентов) • Миоглобинурия • Увеличение СОЭ — при развитии системных проявлений • Высокие титры РФ (менее чем у 50% пациентов) • Наличие АНАТ (более чем у 50% пациентов) • Среди множества миозитспецифических АТ диагностическое значение имеют АТ к аминоацилсинтетазам тРНК, а именно анти-Jo-1, маркёр антисинтетазного синдрома. Инструментальные данные • ЭКГ — аритмии, нарушения проводимости • Электромиография — мышечная возбудимость повышена, потенциалы действия с низкой амплитудой, полифазные потенциалы действия, фибрилляции • Биопсия мышц (дельтовидной или четырёхглавой мышцы бедра): характерные воспалительные изменения обнаруживают в 75% случаев • Рентгенологические изменения суставов не характерны (у детей возможно образование кальцинатов в мягких тканях) • Для рентгенологической диагностики интерстициального фиброза лёгких применяют рентгенографию органов грудной клетки и (с целью усиления чувствительности) — КТ. Дифференциальная диагностика • Заболевания ревматического круга • Неврологическая патология, сопровождающаяся миопатическими синдромами (миастения, синдром Лэмберта–Итона, мышечная дистрофия Дюшенна, Беккера • Эндокринная патология (гипертиреоз, гипопаратиреоз, гиперальдостеронизм) • Инфекционный миозит (вирусный, бактериальный, паразитарный) • Лекарственные миопатии (могут быть обусловлены применением гиполипидемических средств, колхицина, ГК, этанола, делагила, зидовудина) • Электролитные нарушения (магния, кальция, калия).
Диагностические критерии При наличии, по крайней мере, одного типа поражения кожи и, по меньшей мере, 4 признаков диагноз ДМ достоверен (чувствительность 94,1%, специфичность 90,3%). Наличие по крайне мере 4 признаков соответствует диагнозу полимиозита (чувствительность 98,9%, специфичность 95,2%) • Поражение кожи •• Гелиотропная сыпь — красно-фиолетовые эритематозные высыпания на веках •• Признак Готтрона — красно-фиолетовая шелушащаяся атрофическая эритема или пятна на разгибательной поверхности кистей над суставами •• Эритема на разгибательной поверхности конечностей над локтевыми и коленными суставами • Проксимальная мышечная слабость (верхние и нижние конечности, туловище) • Повышение активности КФК и/или альдолазы в сыворотке крови • Боли в мышцах при пальпации или миалгии • Изменения при электромиографии (короткие полифазные потенциалы моторных единиц со спонтанными потенциалами фибрилляции) • Обнаружение АТ Jo-1 (АТ к гистидил-тРНК-синтетазе) • Недеструктивный артрит или артралгии • Признаки системного воспаления (лихорадка более 37 °С, увеличение концентрации СРБ или увеличение СОЭ более20 мм/ч) • Гистологические изменения: воспалительные инфильтраты в скелетных мышцах с дегенерацией или некрозом мышечных фибрилл; активный фагоцитоз или признаки активной регенерации.
ЛЕЧЕНИЕ Общая тактика: основа лечения — активная противовоспалительная терапия для индукции, а затем для поддержания ремиссии. Лекарственное лечение • ГК •• Служат препаратом выбора (например, преднизолон) •• В острой стадии заболевания начальная доза преднизолона — 1 мг/кг/сут •• При отсутствии улучшения в течение 4 нед следует увеличить дозу по 0,25 мг/кг/мес до 2 мг/кг/сут с адекватной оценкой клинической и лабораторной эффективности •• После достижения клинико-лабораторной ремиссии (но не ранее, чем через 4–6 нед от начала лечения) дозу преднизолона постепенно снижают (около 1/4 суточной дозы в течение каждого месяца под клинико-лабораторным контролем, при отрицательной динамике дозу вновь увеличивают) •• Общая продолжительность лечения — приблизительно 2–3 года •• Пульс-терапию применяют при ювенильном полимиозите или при полимиозите/дерматомиозите взрослых при прогрессировании дисфагии и системных проявлений •• При отсутствии увеличения мышечной силы после приёма преднизолона в дозе 80 мг/сут и более в течение 4 мес следует исключить стероидную миопатию, миозит «с включениями», а также патологию мышц, не относящуюся к воспалительным миопатиям. • Иммунодепрессивные средства с целью «стероидсберегающего» эффекта •• Метотрексат ••• При приёме внутрь начальная доза 7,5 мг/нед с повышением на 0,25 мг/нед до получения эффекта (не более 25 мг/нед) ••• При в/в введении начальная доза 0,2 мг/кг/нед с повышением на 0,2 мг/кг/нед (не более 25 мг/нед) до получения клинического эффекта ••• При данной патологии метотрексат в/м не вводят! ••• Клинический эффект препарата развивается обычно через 6 нед, максимальный эффект — через 5 мес ••• По достижении ремиссии метотрексат отменяют, постепенно снижая дозу (на 1/4 в неделю) ••• При лечении необходимо проведение общих анализов крови, мочи, а также функциональных проб печени ••• Метотрексат противопоказан при беременности, заболеваниях печени, почек, костного мозга; несовместим с антикоагулянтами, салицилатами и ЛС, угнетающими кроветворение •• Азатиоприн (менее эффективен, чем метотрексат) ••• Доза 2–3 мг/кг/сут. Максимальный эффект развивается обычно через 6–9 мес ••• Далее суточную дозу снижают на 0,5 мг/кг каждые 4–8 нед до минимальной эффективной ••• Азатиоприн противопоказан при выраженном угнетении гемопоэза, тяжёлых заболеваниях печени, беременности ••• Аллопуринол повышает токсичность азатиоприна. Азатиоприн несовместим с ЛС, вызывающими лейко- или тромбоцитопению •• Циклоспорин может оказать эффект при резистентных к ГК формах дерматомиозита/полимиозита ••• начальная доза 2,5–3,5 мг/кг ••• поддерживающая доза 2–2,5 мг/кг •• Циклофосфамид применяют при развитии интерстициального лёгочного фиброза по 2 мг/кг/сут. • Аминохинолиновые производные (гидроксихлорохин 200 мг/сут) позволяют контролировать кожные проявления ДМ. • Иммуноглобулин •• Иммуноглобулин в/в в дозе 0,4–0,5 г/кг (лечение продолжительное, стоимость высокая). Немедикаментозная терапия • Плазмаферез, лимфоцитоферез показаны пациентам с проявлениями васкулита или перекрёстными синдромами в сочетании с тяжёлой мышечной патологией, резистентным к другим видам лечения. Осложнения • Рекуррентные инфекции на фоне длительной иммунодепрессивной терапии • Дыхательная недостаточность вследствие выраженной мышечной слабости, интерстициального поражения лёгких • Аспирационная пневмония. Сопутствующая патология • Злокачественные новообразования (при ДМ — чаще назофарингеальная локализация новообразований) • Системная склеродермия • Васкулит • СКВ. Прогноз. Факторы, отягощающие прогноз: пожилой возраст пациентов, неадекватная терапия в начале болезни, тяжёлое течение миозита, паранеопластический миозит, антисинтетазный синдром. Синонимы • Болезнь Вагнера • Синдром Вагнера–Унферрихта–Хеппа. Сокращения • ДМ — дерматомиозит.
МКБ-10 • M33 Дерматополимиозит
Возможные осложнения
- Затруднение процесса глотания. Поражение желудочных мышц.
- Заболевание дыхательных путей, появление отдышки из-за поражения грудных мышц, что в худшем случае может привести к остановке дыхания.
- Аспирационная пневмония. За счет того, что процесс глотания нарушен, то что содержится в желудке, на вдохе может попадать в дыхательные органы, что спровоцирует появление пневмонии.
- Кальциевые отложения. Кальций может откладываться в кожном покрове, мышечных и соединительных тканях.
- Сердечно-сосудистые заболевания. Миокардит, аритмия и сердечная недостаточность.
- Сосудистые заболевания. Белая кожа на пальцах и носу во время холода свидетельствует о синдроме Рейно.
- Проблема почек. Появление почечной недостаточности.
- Высокая вероятность появления онкопатологии.
3.Симптоматика, диагностика
Много причин – много и следствий; иначе говоря, клиническая картина дерматомиозита весьма разнообразна. Со стороны кожи наиболее типичными изменениями являются т.н. симптом Готтрона и гелиотропная сыпь: различные пятна красноватого или лилового оттенка, бляшки на внешней стороне пальцевых фаланг и других суставов, высыпания в различных зонах (шея, спина, живот и пр.), ветвящиеся багрово-синюшные пятна, на ранних стадиях – изменения ногтевых кутикул.
Другим характерным симптомом ДМ выступает прогрессирующая мышечная слабость в конечностях, усталость от все меньших нагрузок, иногда мышечная боль. По мере развития болезни в процесс может вовлекаться мускулатура дыхательной системы и верхних отделов ЖКТ, что влечет затруднения в дыхании, глотании, речи. На определенных этапах могут появиться контрактуры (блокировки суставов), пневмония и другие очаги воспаления.
Помимо кожных и мышечных нарушений (как осевой симптоматики), развитие ДМ с той или иной частотой сопровождается поражением пищеварительной, эндокринной, мочеполовой, сердечно-сосудистой, опорно-двигательной систем, кальцинозом (обызвествлением) мягких тканей и другими тяжелыми, – вплоть до глубокой инвалидности или летального исхода, – осложнениями.
Различают несколько типов дерматомиозита: идиопатический (это тот случай, когда заболевание приходится объяснять комбинацией сугубо индивидуальных неблагоприятных особенностей организма), опухолевый, ювенильный (детско-подростковый), сочетанный.
Диагноз «дерматомиозит» устанавливается преимущественно клинически (т.е. при непосредственном осмотре, изучении анамнеза, жалоб и динамики), иногда лишь после ряда дополнительных консультаций с профильными специалистами. В некоторых случаях информативны и показаны также методы лабораторного анализа (как правило, достаточно сложные), биопсия, электромиография как способ исследования мышечного статуса.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Лечение заболевания
Во многих случаях прописывают иммунодепрессанты. Двигательные процессы должны быть умеренными до замедления воспалительного процесса. На начальных стадиях лечения рекомендуется применять глюкокортикоиды. Взрослым, у которых болезнь протекает в острой форме, прописывают 50 мг преднизона внутрь раз в сутки. Постоянное отслеживание активности креатинкиназы считается эффективным показателем лечения: у большего количества больных спустя 2-3 месяца наблюдается ее снижение или достижение допустимых норм с дальнейшим повышением силы мышц.
Для лечения дерматомиозита назначают иммунодепрессанты и глюкокортикоиды
Когда активность фермента стабилизировалась, количество применяемого преднизона уменьшают. Если действие ферментов усиливается, доза снова повышается. Если достигнуто полное выздоровление, средство постепенно выводят из режима пациента под строжайшим наблюдением его дальнейшего состояния. Но в большинстве случаях больные взрослого возраста нуждаются в долгом лечении при помощи преднизона. Для детей предназначается 40-50 мг доза в сутки. Прекращение применение препарата детьми допускается после ремиссии.
Бывают случаи, когда у больных, которые на протяжении длительного времени употребляют большую дозировку глюкокортикоида, в результате появления стероидной миопатии повышается слабость.
При несоответствующей реакции на терапию этим препаратом и при появлении гормональной миопатии или прочих проблем, нужно уменьшить количество применяемого лекарства или отказаться от преднизолона. В этом случае стоит рассмотреть лечение иммунодепрессантами. Многие специалисты прописывают комбинированное лечение на начальных этапах терапии. Некоторые больные принимают один метотрексат в течение 5 и более лет. Терапия внутривенными препаратами может принести результат пациентам, которые не воспринимают медикаментозное лечение. Но их немалая цена не дает возможность организовать сравнительные исследования. Миозит, схожий со злокачественным образованием чаще всего разнится большей рефрактерностью по отношению к кортикостероидам. Миозит, схожий с опухолью, может утихнуть, если ее удалить.
Важно! Пациенты, имеющие аутоиммунное заболевание, имеют большую склонность к появлению атеросклероза, поэтому должны находиться под регулярным наблюдением. Постоянное и долгое лечение требует от больных профилактики остеопороза.
4.Лечение
В настоящее время наиболее эффективной терапевтической стратегией при лечении дерматомиозитов считается противовоспалительная гормональная терапия с применением глюкокортикостероидов. Применяются также средства нормализации метаболизма (обмена веществ), стимуляции кровообращения и питания тканей. В ряде случаев для профилактики нарушений суставной подвижности показана лечебная физкультура и массаж. При отсутствии эффекта от указанных схем назначаются специфические для ревматологии цитостатики. Развивающиеся осложнения купируются симптоматически (например, при нарастании мышечного дефицита могут назначаться анаболические гормоны, при опухолевом варианте производится соответствующее хирургическое вмешательство). Важная роль отводится витаминным комплексам.
В большинстве случаев удается добиться качественной ремиссии или значительного улучшения.
Необходимый уход за пациентами
- Спальное место человека, имеющего дерматомиозит, должно быть комфортным, мягким и сохранять тепло. Пораженные суставы должны быть ограждены от возможных микротравм.
- По врачебному назначению наложить на суставы теплый компресс.
- Нужно постоянно контролировать прием лекарственных препаратов больным, напоминать о необходимости их приема, следить за соблюдением дозировки. Отслеживать возможные отклонения от привычного состояния и проявляющиеся осложнения во время лечения.
- Контроль гигиены больного. По необходимости, оказывать помощь во время смены постельного и личного белья, приема ванны. Если прослеживаются боли в суставах и мышцах, чрезмерная слабость, больной не в силах один выполнить эти простые действия.
- Питание больного должно содержать в себе необходимые витамины, особенно витамины B, C и D, и не включать много жирных кислот. Стоит уменьшить применение поваренной соли. Еда должна быть достаточно калорийной и хорошо усваиваемой желудком, рацион – сбалансированным.
- Регулярное выполнение лечебной гимнастики. Физические упражнения должны быть направлены на работу с пораженными мышцами и суставами, отдельными группами мышц. При обнаружении дерматомиозита стоит выполнять специальные гимнастические упражнения для мускулов лица. Во время упражнений происходят активные и пассивные нагрузки на все суставы. Проведение лечебных процедур должно происходить на момент слабой активности иммуновоспалительных процессов при полном наблюдении состояния пациента.
- С учетом того, что лечение требует немалого времени, есть вероятность появления различных осложнений от используемых лечебных средств (особенно при применении цитостатика и глюкокортикостероида). Стоит уделить особое внимание постоянным беседам с больным, в ходе которых стоит доносить необходимый смысл осуществляемой терапии, убеждая больного проявлять больше терпимости и сдержанности, направляя на положительные мысли и заряжая хорошими эмоциями. Не менее важно разговаривать с семьей больного. Стоит ввести их в курс дела и осветить суть и нюансы заболевания, установленный курс лечения, ознакомить с возможными осложнениями и убедить их быть терпимыми при оказании больному необходимой помощи и поддержки.
- Стоит оказать помощь больному при оптимальной организации его дня, продумать его рабочее время и периоды отдыха. От ночной работы лучше отказаться, минимизировать физические нагрузки и оградить от эмоциональных всплесков.
За больным дерматомиозитом необходим постоянный уход и контроль
Лечение амиопатического дерматомиозита
Лечение амиопатического дерматомиозита направлено на контроль кожных проявлений. Первая линия терапии включает защиту от воздействия солнечных лучей (применение солнцезащитных средств), а также использование топических стероидов и антигистаминных средств, направленных на уменьшение эритемы и зуда. Если лечение не дает результата, назначается пероральный прием кортикостероидных и антигистаминных препаратов.
При отсутствии положительного эффекта пациенту могут быть назначены инъекции кортикостероидов, противомалярийные (гидроксихлорохин) или цитостатические (метотрексат) препараты, иммуносупрессоры (микофенолат), внутривенный иммуноглобулин.
Пациентам с диагнозом амиопатический дерматомиозит необходим постоянный медицинский контроль и мониторинг состояния здоровья для своевременного выявления признаков воспаления мышечной ткани.
Особенности и преимущества лечения амиопатического дерматомиозита в клинике Рассвет
В клинике Рассвет работает мультидисциплинарная команда высококвалифицированных специалистов по всем направлениям. Все наши врачи прекрасно подготовлены и имеют большой практический опыт, необходимый для диагностики и лечения не только типичных заболеваний, но и редких болезней и синдромов.
Пациентам с подозрением на амиопатический дерматомиозит проводятся все необходимые исследования, назначается терапия, направленная на снижение симптоматики заболевания и улучшение качества жизни пациента, оказывается максимальная поддержка на всех этапах лечения.
Автор:
Амеличева Алена Александровна медицинский редактор
Профилактика и прогноз дерматомиозита
При тяжелых и запущенных формах заболевания риск летального исхода в первые пару лет развития патологии приближен к 30-40% всех случаев, особенно в результате заболевания дыхательных путей и кровоизлияния желудка. При всей тяжести заболевания появляются контрактуры и постепенно отнимаются конечности, что в дальнейшем заканчивается тем, что больной становится инвалидом. Своевременное оказание помощи и установление терапевтического курса поможет предотвратить развитие болезни и улучшить дальнейший прогноз.
Если больному была оказана своевременная помощь, осложнений не возникнет
Особых профилактических рекомендаций по лечению патологии не разработано.
Диета при дерматомиозите
Витаминно-белковая диета
- Эффективность: 5 кг за 7-10 дней
- Сроки: до 14 дней
- Стоимость продуктов: 1700-1800 руб. в неделю
Так как патология может поражать мышцы глотки и вызывать дисфагию, больным рекомендовано питание перетертой и жидкой пищей. В рационе должны присутствовать:
- свежевыжатые соки;
- овощные крем-супы и пюре;
- легкий диетический белок в достаточном количестве.
Причем важно сохранять нормальные пропорции БЖУ и использовать натуральные продукты, а также здоровые способы их обработки.
Подводим итоги
Дерматомиозит – крайне неприятное заболевание, избавиться от которого не слишком просто. Однако чем раньше больной обратиться за помощью и начнет терапию, тем легче для него пройдет эта болезнь и тем быстрее он сможет вновь жить полной жизнью.
К сожалению, предотвратить такую патологию сложно, поскольку точной причины развития заболевания до сих пор не обнаружено. Однако если человек будет вести здоровый образ жизни, то риск развития такой болезни будет сведен к минимуму.
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
- латентные инфекционные агенты: вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирусная инфекция, бактериологические возбудители болезни Лайма и бета-гемолитические стрептококки группы А, простейшие, например, токсоплазмы;
- злокачественные новообразования;
- вакцинирование от тифа, кори, паротита, холеры, краснухи;
- терапия Д-пеницилламинами, гормонами роста.
Этиология дерматомиозита
Этиологию дерматомиозита связывают с вирусами, генетическими нарушениями, патологией иммунной системы. Не исключают также возможность возникновения дерматомиозита вследствие чрезмерного солнечного облучения, воздействия низких температур и др. Из вирусных агентов высока вероятность причастности вируса группа, парагриппа, вирусов гепатита и др. Боррелии, стрептококки – предполагаемые бактериальные возбудители. Не отвергается теория генетической предрасположенности.
В любом случае вышеперечисленные факторы приводят к образованию антител в крови, которые атакуют мышечные волокна. Переходу в активную форму заболевания способствуют данные факторы:
- Стрессовые ситуации;
- Инфекционные болезни;
- Переохлаждение;
- Медикаментозная нагрузка и др.