Аномалии матки и влагалища наблюдаются у 4,3-6,7% всех женщин детородного возраста. Они вызывают бесплодие в каждом восьмом случае, а у 12,6-18,2% становятся причиной привычного невынашивания беременности, отслойки плаценты, неправильного положения плода и других осложнений.
Одной из наиболее частых аномалий матки является ее инфантильность (ее называют также гипоплазией) – порок, связанный с небольшими размерами главного детородного органа. При незначительном уменьшении величины матки аномалия не проявляется никакими симптомами, значительную же степень гипоплазии можно заподозрить еще в подростковом возрасте – по позднему появлению и крайней болезненности менструаций.
Причины инфантилизма матки
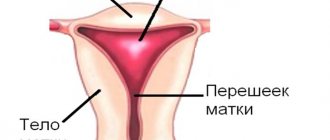
Матка у девочки начинает формироваться еще во внутриутробном периоде – на 5 неделе ее развития. К моменту рождения она полностью сформирована, но еще очень мала. До 9-10 лет она растет медленно, первые 3 года находясь в брюшной полости, а затем спускаясь в малый таз. С 10 до 13-14 лет ее рост сильно ускоряется, и к периоду полового созревания она должна достичь своих нормальных размеров: 48±1 мм в длину, длина шейки 26±1 мм (то есть общей длиной 72-76 мм), 33 мм в толщину, 41 мм в ширину. Если этого не происходит, значит, имела место одна из ситуаций:
- Матка или изначально не смогла развиваться: ей помешала или интоксикация, подействовавшая на организм матери еще во внутриутробном периоде, или произошло нарушение на уровне генов или хромосом, из-за чего орган не сможет больше расти;
- Матка начала развиваться, но на организм девочки (в основном, на ее эндокринную систему) было оказано вредное воздействие. Это могло произойти в результате:
- перенесенного тяжелого гриппа: вирус «любит» воздействовать на главные эндокринные органы – гипоталамус и гипофиз;
- частых инфекций дыхательных путей: ОРВИ, хронического тонзиллита;
- никотиновой или наркотической интоксикации;
- постоянных стрессов (они тоже воздействуют на гипоталамус), в том числе вызванных значительными умственными и физическими нагрузками в школе;
- гиповитаминозов;
- опухолей гипофиза или гипоталамуса;
- поражения яичников вирусами паротита, кори, краснухи;
- недостаточное питание девочки, в том числе – и в результате соблюдения ею диету для похудения;
- операции на яичниках девочки.
Профилактика маточной гипоплазии
Дабы избежать патологии, необходимо исключить воздействие негативных факторов на материнский организм, чтобы не возникло проблем во внутриутробном развитии эмбриона. Негативное влияние на организм должно быть исключено и в подростковом возрасте. Изнуряющие диеты должны быть исключены, так как они способствуют острому гиповитаминозу и нарушению функций многих органов и систем. Полноценное питание, отсутствие стрессовых ситуаций, нормальные физические нагрузки и своевременная терапия инфекционных заболеваний — лучшие профилактические меры по предупреждению маточной гиперплазии. Регулярные (дважды в год) гинекологические осмотры и профилактика развития различных заболеваний — залог здоровья матери и ребенка.
Внимание!
Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений: Дата публикации: 29.09.2018
Гинекологи — служба поиска и записи к гинекологам Москвы
Признаки инфантильной матки
Если подростковая матка никак себя не проявляет, и женщина может узнать о такой своей аномалии только во время беременности или даже после родов, то более тяжелые степени гипоплазии имеют свои симптомы:
- позднее начало менструаций (после 16 лет);
- болезненные месячные;
- нерегулярные месячные;
- сниженное либидо;
- трудности с достижением оргазма;
- бесплодие или привычное невынашивание беременности.
Гипоплазия матки часто сочетается с другими гинекологическими патологиями: в основном, с эндометриозом, частыми воспалениями влагалища и шейки матки. Они могут маскировать проявления маточной гипоплазии.
Зачастую девушки с инфантильностью матки имеют характерный внешний вид: они маленького роста, худощавы, с очень маленькой грудью и узким тазом. При осмотре гинеколог видит малое количество волос на лобке, недоразвитые половые губы и небольшое влагалище.
Классификация маточной гипоплазии
Матку считают недоразвитой, если к определенному возрасту пациентки ее размеры меньше, чем следует, согласно норме физиологии.
В зависимости от того, когда орган перестал развиваться, рассматривают 3 степени гипоплазии матки:
- Гипоплазия матки 1 степени. Орган называется «зародышевым» или «рудиментарным». В таком случае размеры матки — не более трех с половиной сантиметров. Более того, большую часть длины при гипоплазии составляет шейка матки. Эта аномалия формируется во время внутриутробного развития эмбриона.
- Гипоплазия матки 2 степени. Размеры органа могут достигать пяти с половиной сантиметров, а пропорции шейки матки и тела — три к одному. Орган называют инфантильным либо детским.
- Гипоплазия матки 3 степени. «Подростковая» матка достигает семи сантиметров, имея нормальное отношение шейки к телу органа.
Исходя из степени недоразвитости органа, отличаются и проявления патологии. Встречается также гипоплазия эндометрия матки — при этом слизистый слой органа истончается (в норме он составляет 7 мм). Данный вид недоразвития легче всего поддается терапии.
Инфантильная матка и беременность
При зародышевом типе матки беременность может наступить только при применении вспомогательных репродуктивных технологий, но зачастую приходится прибегать к суррогатному материнству с яйцеклеткой женщины.
Детский тип гипоплазии делает беременность возможной, но вынашивание сопряжено с рисками преждевременных родов, отслойки плаценты, неправильного положения плода в матке, преждевременного излития околоплодных вод.
При подростковом типе аномалии в сочетании с сохраненной работой яичников проблем с зачатием и вынашиванием обычно не возникает. В раннем послеродовом периоде нужно контролировать сокращение матки.
Возможно ли предупредить?
Тяжёлая гипоплазия матки обычно является врождённой патологией, поэтому предупредить развитие заболевания сложно. Однако снизить риски позволяет обдуманное планирование беременности, ведение здорового образа жизни и устранение влияния вредных факторов.
Важно уделять внимание развитию девочек в пубертатном периоде во время становления организма. Для полноценного формирования половой системы стоит избегать действия вредных факторов, переохлаждения, чрезмерных нагрузок, пагубных привычек. Стоит отказаться от диет в пользу полноценного здорового питания.
Диагностика и лечение в нашей клинике
Установив предварительный диагноз гипоплазии матки и определив ее степень по УЗИ, специалисты клиники проводят гистеросальпингографию: так они узнают внутреннее строение маточной полости, определяют извитость маточных труб. После этого нам нужно составить гормональный профиль женщины.
Только на основании этих исследований мы сможем составить план лечения гипоплазии матки. Основные методы, которые мы применяем при этой аномалии развития – это:
- физиотерапевтические методы: магнитотерапия, аппликации парафина, озокерита, эндоназальная гальванизация, грязелечение и другие методы;
- витаминотерапия;
- гинекологический массаж;
- ЛФК.
Если степень инфантилизма матки высокая, а Вы хотите забеременеть, мы подберем именно ту вспомогательную репродуктивную технологию, которая решит Вашу проблему. Это может быть ЭКО или оплодотворение Вашей яйцеклетки методом ИКСИ, ПИКСИ, ИМСИ с последующим введением зародыша суррогатной матери.
Что необходимо для подтверждения диагноза?
Предположить наличие гипоплазии матки гинеколог может при осмотре, когда имеются признаки общего инфантилизма. При вагинальном исследовании будут обращать на себя внимание недоразвитие вульвы, скудное оволосение, короткое и узкое влагалище, непропорциональное соотношение матки и шейки. Ведущий критерий — уменьшение размеров матки.
Определиться с диагнозом помогают данные лабораторно-инструментального исследования.
Наибольшую информативность даёт ультразвуковая диагностика.
Помимо уменьшенных размеров характерным будет уплощение тела матки и выраженный наклон кпереди — гиперантефлексия. Маточные трубы обычно длинные и извитые, что повышает вероятность внематочной беременности. Часто при общем инфантилизме посредством УЗИ удаётся обнаружить гипоплазию яичников. Это связано со снижением образования половых гормонов, поэтому определение концентрации стероидов играет значительную роль в диагностике недоразвития матки.
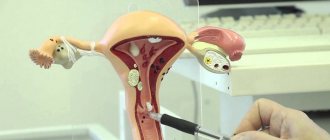
Подтвердить гипоплазию матки помогает ещё одно исследование — гистеросальпингография (ГСГ). Полость матки и маточные трубы заполняются специальным контрастным веществом, после чего производится серия рентгеновских снимков. На полученном изображении удаётся увидеть матку маленьких размеров с длинными фаллопиевыми трубами, что позволяет подтвердить диагноз.
Для выяснения гормонального статуса определяется уровень гормонов в крови (андрогенов, эстрогенов, пролактина, фолликулостимулирующего и лютеинизирующего гормонов, Т3, Т4 — гормонов щитовидной железы).
В сомнительных случаях лечащий врач вправе направить на рентгенографию черепа и МРТ головного мозга.
Профилактические мероприятия и прогнозы
При диагностировании фертильного типа инфантильности матки возможность зачатия исключается. В таком случае наступление беременности возможно только при применении вспомогательных репродуктивных технологий (ВРТ). В случае сохранности генеративной функции половых желез прибегают к экстракорпоральному оплодотворению (ЭКО) с использованием готовых к осеменению ооцитов.
Течение беременности у пациенток с выраженной гипоплазией эндометрия сопряжено с высокой вероятностью самопроизвольного аборта и осложненного родоразрешения.
У женщин с синдромом невынашивания беременности интрацитоплазматическая инъекция сперматозоида (ИКСИ) осуществляется в рамках суррогатного материнства. При незначительных изменениях в структуре детородного органа и нормальной секреции стероидных гормонов яичниками шансы на зачатие и успешное вынашивание плода увеличиваются на 45-50%.
Гормональная (эндокринная) форма
Развивается в результате нарушения схемы гормональной регуляции менструальных циклов, обеспечивающих выход созревшей яйцеклетки из фолликула. Отличительная черта гормонального бесплодия – ановуляция (несозревание яйцеклетки или невыход из фолликула созревшей и готовой к оплодотворению яйцеклетки). Причиной могут служить травмы или заболевания гипофизарно-гипоталамной зоны, избыточная гормональная секреция пролактина и недостаток прогестерона, изменения структуры и функций яичников (синдром Штейна-Левенталя), воспалительные и опухолевые патологии яичников.
Иммунная форма
Формирование иммунного бесплодия проходит на фоне выработки у женщин антител к спермальным антигенам – специфических иммуноглобулинов, разрушающих мембранную структуру сперматозоидов.
В большинстве случаев к бесплодию приводит не единственный фактор, а сочетание двух или более причин.
Иногда даже при полном обследовании семейных пар причину, спровоцировавшую бесплодие, определить невозможно. Форме бесплодия неясного генеза подвержены более 15% обследованных партнеров.
Функциональные тесты
При диагностике женского бесплодия наиболее распространенные:
- Температурный тест – анализ характера изменений самой низкой температуры тела (базальной) в период ночного сна или в момент пробуждения. Позволяет дать оценку активности гормонов яичников и процессу овуляции.
- Тест на цервикальный индекс – оценка в баллах качества слизи из шейки для определения степени концентрации в организме эстрогенов.
- Тест посткоитусный – проводится с целью определения степени подвижности сперматозоидов в шеечном секрете и выявления наличия антител к антигенам спермы.
Определение гормонального профиля методом тестов и проб:
- Исследование мочи на уровень дегидроэпиандростерона и кетостероидов – для оценки функционального состояния надпочечников.
- Оценка влияния гормонов на фазы менструации – исследование плазмы на уровень кортизола, пролактина, тиреоидных гормонов и тестостерона. Проводится на 5-й день месячных.
- Оценка функции желтого тела и овуляции методом определения в плазме концентрации прогестерона. Исследование проводят на 20-й день цикла.
- Выявление нарушений гормонального фона при менструальной дисфункции (аменорея, олигоменорея) – методом определения в крови уровня эстрадиола, пролактина, лютеинизирующего и фолликулостимулирующего гормонов.
При обследовании женщин с бесплодием широко применяются пробы на реакцию к различным гормонам, что позволяет с большей точностью сделать оценку состояния определенного звена репродуктивной системы. Наиболее часто проводят пробы прогестероновые, эстроген-гестагенные, кломифеновые, с дексаметазоном и метоклопрамидом.
Классической основой обследования является:
- лабораторное определение инфекционного статуса пациентки – обнаружение вирусных и бактериальных инфекций, снижающих вероятность зачатия;
- ультразвуковое исследование ОМТ – для исключения патологических изменений в женских половых органах;
- ультразвуковое и рентгенологическое исследование фаллопиевых труб – для исключения причин трубной непроходимости.