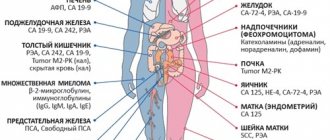
По данным Всемирной организации здравоохранения, головная боль является одним из самых частых неврологических расстройств и страдает им почти 50% взрослого населения Земли. Лечение головной боли недооценивается во всем мире, как самими пациентами, так и врачами. По данным масштабного эпидемиологического исследования MAZE1, охватившим страны Европы и Америку, почти половина опрошенных не обращается к врачам с головной болью. Подобная ситуация сложилась и в нашей стране, где головную боль скорее терпят, нежели обращаются к врачу. В то же время, головная боль значительно снижает качество жизни, причиняет настоящие страдания, которые отравляют жизнь. Что нужно знать, чтобы выбрать эффективные и безопасные таблетки от головной боли и, в каких случаях нужно идти к врачу.
Виды головной боли
В 2005 году на русский язык была переведена Международная классификация головных болей второго пересмотра2, где даются принципы диагностики головных болей. Согласно ей, головные боли делятся на первичные и вторичные. Вторичная головная боль возникает на фоне других заболеваний и болевой синдром не является основным симптомом. Кроме того, классификация содержит протокол диагностики. Несмотря на это многие российские врачи затрудняются диагностировать головную боль и назначить адекватное лечение.
Исследования3, показали, что существуют две отрицательные тенденции в диагностики головных болей. Во-первых, врачи склонны относить первичные головные боли ко вторичным, особенно хронические. А во-вторых, назначать избыточные анализы, хотя по международному протоколу диагностирования полноценное обследование не проводится на начальном этапе диагностики.
Первичные формы головной боли:
- Головная боль напряжения
- Мигрень4,
- Кластерная головная боль
Эти виды боли имеют не только разный характер болевых ощущений, а некоторые характеризуются дополнительными симптомами, как, например, в случае мигрени. Причины возникновения этих видов боли тоже различные, поэтому для эффективного лечения нужна профессиональная врачебная диагностика.
Лечение головной боли напряжения: от старых мифов к современной концепции
Во-первых, на фоне высокой потребности в оказании специализированной медицинской помощи отмечается ее низкая доступность и слабая информированность населения. Согласно данным интернет-опроса пациентов, более половины респондентов (52,2%) отмечали постоянную или периодически возникающую головную боль, значительно снижающую качество жизни, но лишь половина обращались или собирались обратиться к врачу [6]. Среди основных причин отказа от обращения за медицинской помощью при головных болях были отмечены: недоверие врачам и качеству медицинской помощи (81,6%), недоступность специалистов по головной боли (отсутствие специалистов, необходимость стоять в очереди или платить за консультацию – 59,7%).
Во-вторых, по-прежнему актуальны проблемы правильной постановки диагноза и эффективного ведения пациентов с первичными головными болями (мигрень, ГБН). Результаты опроса врачей, проведенного в 2014 г., показывают, что более половины специалистов (52%) не используют в своей практике международную классификацию головных болей II или III пересмотров (МКГБ–III, 2013). При этом подавляющее большинство врачей (96%) указывают на актуальность в России проблемы неправильной диагностики и лечения пациентов с первичными головными болями. В свою очередь, отказ от использования МКГБ приводит не только к постановке пациентам с ГБН или мигренью заведомо неверных «мифических» диагнозов (например, дисциркуляторная энцефалопатия, вегетососудистая дистония, остеохондроз шейного отдела позвоночника), но и к назначению малоэффективной терапии (ноотропы, витаминотерапия, вазоактивные препараты) [7]. А это в свою очередь только укрепляет недоверие пациентов к врачам и возможности эффективного лечения головных болей.
Особенно актуальна в России проблема злоупотребления анальгетиками при головных болях. Свободная безрецептурная доступность анальгетиков и бесконтрольный прием приводят к высокой (до 4%) распространенности лекарственно-индуцированной головной боли (ЛИГБ) [8]. Данные проведенного нами опроса врачей показывают, что сами специалисты зачастую (40%) рекомендуют использовать, например при ГБН, комбинированные анальгетики, которые, согласно международным рекомендациям и стандартам, не являются препаратами выбора при ГБН.
На основании полученных результатов опроса можно предложить несколько начальных шагов по оптимизации специализированной помощи пациентам с головными болями:
1. Использовать для диагностики форм головных болей критерии МКГБ-III (2013).
2. При ведении пациентов с наиболее частыми формами первичных головных болей руководствоваться Европейскими руководствами и стандартами, которые подробно будут рассмотрены ниже.
3. При трудностях диагностики и терапии направлять пациентов в специализированные центры лечения головных болей.
ГБН является одним из наиболее распространенных заболеваний среди всех групп населения и занимает второе место по распространенности после кариеса. Более 1,5 млрд человек периодически испытывают ГБН [1]. ГБН отмечается несколько раз в течение месяца у 24–37% населения, около 10% имеют еженедельные эпизоды ГБН, при этом 2–3% в популяции страдают хронической ГБН (ХГБН) [2]. Столь высокая распространенность ГБН определяет тяжелое социально-экономическое бремя на здравоохранение и общество в целом. По данным многих авторов, социально-экономический ущерб от ГБН выше, чем связанный с мигренью [3]. В одном из популяционных исследований установлено, что пациенты с эпизодической ГБН (ЭГБН) в среднем 9 дней в году не выходят на работу по причине ГБ и еще в течение 5 дней имеют выраженное снижение работоспособности, в то время как для ХГБН эти показатели достигают: 27 дней пропуска работы и 20 дней со сниженной эффективностью [4]. Особенно выраженное нарушение активности и дезадаптация отмечаются у пациентов с частыми и хроническими формами ГБН в сочетании с коморбидными расстройствами: депрессия, нарушения сна, тревожные и соматизированные расстройства [5].
Классификация ГБН
Согласно международной классификации головных болей III пересмотра (МКГБ-III, 2013), в зависимости от частоты эпизодов головной боли выделяют 3 основных подтипа ГБН (табл. 1) [9].
Выделение вышеуказанных подтипов ГБН связано не только с поверхностным разделением в зависимости от частоты, а в первую очередь с отличиями в патофизиологии, степени влияния на качество жизни и различными подходами к терапии. В развитии ЭГБН ведущее значение имеют периферические механизмы боли. Для хронической формы заболевания характерна дисфункция центральных звеньев ноцицепции. Таким образом, патофизиологически обоснованно при ЭГБН использовать только симптоматические средства, купирующие ГБ, в то время как при частой и ХГБН требуется назначение профилактической терапии. Это еще раз подтверждает важность правильной постановки диагноза, соответствующего МКГБ-III, для определения максимально эффективной и безопасной стратегии терапии.
Каждая форма ГБН подразделяется на два подтипа:
- С вовлечением перикраниальной мускулатуры.
- Без вовлечения перикраниальной мускулатуры.
При этом нет убедительных данных, указывающих на различия в нейробиологических механизмах или эффективности терапии между этими двумя подтипами ГБН.
Международные стандарты и рекомендации по лечению ГБН
Несмотря на широкую распространенность ГБН, только малая часть пациентов, преимущественно с ЧЭГБН и ХГБН, обращается за медицинской помощью. В первую очередь, это связано с тем, что большинство лиц имеют НЭГБН с частотой реже 1 раза в месяц, низкой интенсивностью, самостоятельным регрессом ГБ или высокой эффективностью простых безрецептурных анальгетиков и незначительным влиянием на качество жизни. Часть экспертов не рассматривают НЭГБН как заболевание и полагают, что это нормальная реакция организма на внешние факторы, не требующая специального медицинского внимания [10].
Важно отметить, что ХГБН может сочетаться с избыточным приемом анальгетиков и развитием ЛИГБ. Установление факта и степени злоупотребления анальгетиками является критически важным для проведения эффективной терапии. При ЛИГБ необходима обязательная отмена препарата избыточного приема, т. к. только после этого возможно ожидать эффекта от проводимой профилактической терапии.
- «Золотым стандартом» лечения ГБН является индивидуально-ориентированный комплексный подход, включающий 3 основных направления:
- нелекарственные методы терапии;
- фармакотерапия эпизодов ГБ;
- профилактическое лечение частых и хронических форм ГБН.
Основные направления терапии ГБН представлены в таблице 2.
Первым шагом к успешной терапии является выявление клинического паттерна ГБН и постановка правильного диагноза согласно МКГБ III пересмотра. Как часто отмечается ГБ? Какова локализация и продолжительность болевого синдрома? Какие симптомы сопровождают боль? Имеется ли сезонная вариабельность ГБ? Каковы основные провокаторы ГБ? Сколько и какие лекарственные препараты пациент получает по причине ГБ в течение недели или месяца? Основные сопутствующие психологические и соматические расстройства? Значительную помощь для точного ответа на данные вопросы оказывает ведение дневника ГБ. Анализ данных дневников ГБ позволяет не только уточнить клинические признаки цефалгии, но и выявить предрасполагающие и провоцирующие факторы с последующей их коррекцией в ходе терапии.
Вторым шагом для определения тактики терапии является уточнение степени нарушения качества жизни. Важно получить ответы на вопросы: как часто пациент пропускает рабочие дни по причине ГБ, как часто и насколько снижена его работоспособность и повседневная активность из-за ГБ? Для объективизации полученных данных и контроля за эффективностю терапии рекомендовано использовать специально разработанные анкеты и шкалы. Одним из наиболее удобных является тест HIT-6 (Оценка влияния ГБ на повседневную активность). Степень влияния ГБ на качество жизни конкретного пациента является обязательным критерием для выбора терапевтической стратегии [11].
Когнитивная поведенческая терапия на начальном этапе является одной из важнейших составляющих лечения пациентов с частыми и хроническими вариантами ГБН. Уже на первичном осмотре необходимо объяснить пациенту доброкачественный характер заболевания, его причины, основные провоцирующие факторы, роль психоэмоционального и мышечного напряжения, нарушений режима дня, стрессовых ситуаций, основные цели лечения, а также важность нормализации образа жизни (соблюдение режима сна, регулярное питание и достаточный объем потребления жидкости, регулярная оздоровительная спортивная нагрузка) [12].
Нелекарственные подходы к лечению ГБН
В ходе лечения ГБН нельзя недооценивать важность немедикаментозных подходов. У большинства пациентов с ГБН отмечается улучшение на фоне применения основных нелекарственных методов, таких как гигиена сна, регулярная оздоровительная спортивная нагрузка, соблюдение режима питания и исключение провокаторов, методы релаксации, биологическая обратная связь (БОС) и когнитивно-поведенческая терапия (табл. 3).
Соблюдение режима сна является неотъемлемой частью профилактики частых эпизодов ГБН.
Известно, что регулярная оздоровительная спортивная (преимущественно аэробная) нагрузка положительно влияет на течение ГБН [13].
Клинический опыт и данные контролируемых исследований показывают эффективность БОС с применением миографических электродов (ЭМГ БОС). Экспериментальные работы указывают на активацию антиноцицептивных систем с увеличением уровня β-эдорфинов в плазме крови на фоне применения БОС [14].
Значительный терапевтический эффект отмечается при использовании психологической и психотерапевтической коррекции. Доказана эффективность прогрессирующей мышечной релаксации, гипноза и самогипноза, дыхательно-релаксационного тренинга, аутогенной тренировки, когнитивно-поведенческой терапии, а также ИРТ [15, 16].
Основные подходы к симптоматической терапии болевого синдрома при ГБН
Отдельные эпизоды ГБН могут быть кратковременными (30–120 мин) и купироваться самостоятельно на фоне отдыха, использования релаксационных методов, сна. Определение необходимости использования анальгетиков при ГБН зависит преимущественно от степени влияния болевого синдрома на повседневную активность и качество жизни.
При длительных эпизодах ГБН необходимо как можно быстрее купировать болевой синдром с целью снижения рисков хронизации ГБ и как можно скорейшего полного восстановления активности пациента.
В большинстве случаев при ГБН пациенты используют безрецептурные препараты из групп простых (нестероидные противовоспалительные препараты (НПВП), парацетамол) и комбинированных анальгетиков, руководствуясь собственным или чужим опытом, мнением фармацевта в аптеке, но без каких-либо врачебных консультаций.
Основные рекомендации по симптоматической терапии ГБН [17]:
1. Использовать анальгетики эффективнее в начале эпизода ГБН. Увеличение интенсивности ГБ может приводить к снижению обезболивающего эффекта препаратов и приему большей дозировки.
2. Индивидуальный подбор эффективной дозировки анальгетика. В большинстве случаев рекомендуется использование максимальных начальных дозировок с целью предотвращения рецидива болевого синдрома и повторного использования препарата. У некоторых пациентов могут быть эффективны низкие дозы анальгетиков, в таком случае дозировка увеличивается только в случае снижения эффективности обезболивания.
3. Высокий уровень эффективности и снижение общих дозировок анальгетиков обеспечивает применение специальных быстродействующих форм (например, быстродействующая форма ибупрофена Нурофен Экспресс Форте 400 мг).
4. С нарастанием частоты ГБ, а также при ХГБН в сочетании с коморбидными психоэмоциональными расстройствами отмечается тенденция к снижению эффективности обезболивающих препаратов. В такой ситуации рекомендовано назначение профилактической терапии. Кроме того, с целью профилактики ЛИГБ необходимо четко ограничить количество употребляемых анальгетиков:
- содержащих барбитураты – до 3–4-х раз в месяц;
- триптанов – до 9 раз в месяц;
- простых анальгетиков и НПВП – до 15 доз в течение месяца.
С целью оценки эффективности анальгетиков при ГБН применяются следующие модифицированные критерии:
1. Отсутствие ГБ через 2 (максимум 4) ч после приема препарата.
2. Пролонгированный эффект, отсутствие рецидива ГБ.
3. Полное восстановление повседневной активности пациента в день приема анальгетика.
4. Хорошая переносимость лечения, отсутствие нежелательных лекарственных реакций (НЛР).
Лечение признается неэффективным, если 2 и более из данных критериев не выполняются [18].
Препаратами первого выбора для купирования эпизода ГБН являются простые анальгетики (парацетамол, ацетилсалициловая кислота), а также НПВП (ибупрофен (Нурофен), кетопрофен, напроксен) [17]. Изначально, согласно данным клинических исследований, предполагалась схожая эффективность парацетамола, ацетилсалициловой кислоты и ибупрофена. Однако данные контролируемых исследований указывают на более высокую эффективность ибупрофена при ГБН.
В одном из первых рандомизированных исследований был показан высокий анальгетический эффект 400 мг ибупрофена у пациентов с ЭГБН [19]. Данные двойного слепого плацебо-контролируемого исследования убедительно доказывают более выраженный обезболивающий эффект 400 и 800 мг ибупрофена у пациентов с ГБН в сравнении с плацебо [20]. Сравнительные клинические исследования показали, что ибупрофен в дозе 400 мг достоверно эффективнее по отношению к 1000 мг парацетамола и 500 мг ацетилсалициловой кислоты [21, 22].
Значительный прорыв в обезболивании ГБ связан с созданием быстродействующих форм НПВП, в частности ибупрофена.
B. Packman и соавт. установили, что быстродействующий ибупрофен в дозировке 400 мг (Нурофен Экспресс Форте) начинал действовать достоверно раньше парацетамола 1000 мг (p<0,001). В течение 3-х ч после приема быстродействующего ибупрофена у 75% пациентов (у 32% – при использовании парацетамола) отмечался полный регресс болевого синдрома (рис. 1) [23].
По данным системного обзора, быстродействующие формы ибупрофена (Нурофен Экспресс Форте) действуют достоверно быстрее, имеют более выраженный и пролонгированный анальгетический эффект (рис. 2) [24]. Применение быстродействующих форм препятствует повторному использованию анальгетиков.
Согласно современным рекомендациям Европейской федерации неврологических сообществ (EFNS), ибупрофен (дозировка от 200 до 800 мг в зависимости от формы) входит в число препаратов с наивысшим доказательным уровнем А для купирования ГБН. В данную группу также входят парацетамол, ацетилсалициловая кислота, кетопрофен, напроксен и диклофенак. Однако с учетом доказательной эффективности и низкой частоты развития НЛР ибупрофен относится к препаратам первого выбора. Облегчение ГБН при приеме Нурофен Экспресс Форте начинается уже через 15 мин, обеспечивая быстрое и выраженное обезболивающее действие.
К препаратам второго ряда относятся комбинированные кофеинсодержащие анальгетики, их использование при ГБН эффективно, но ограничивается повышенным риском развития ЛИГБ. По этой же причине не рекомендовано применять при ГБН лекарственные средства, содержащие кодеин и барбитураты.
Нет достоверных данных, показывающих эффективность миорелаксантов при ГБН. Соответственно, эти препараты не показаны для купирования ГБН.
Основные причины неэффективности терапии:
1. Диагноз ГБН установлен ошибочно. В данной ситуации возможны как минимум две причины:
1.1. Наиболее часто диагноз ГБН ошибочно выставляется пациентам с мигренью без ауры. Неправильная диагностика в основном связана с поверхностным опросом пациента.
1.2. Значительно реже под маской ГБН протекает вторичная ГБ, что требует проведения тщательного обследования с целью уточнения истинной причины цефалгии.
2. Неправильный подбор фармакотерапии: низкие дозы, поздний прием лекарственного средства в момент наивысшей интенсивности ГБ, индивидуальная непереносимость лекарственного средства.
3. Низкая эффективность анальгетиков при ГБН может быть связана с хроническим характером ГБН и формированием ЛИГБ. В таких ситуациях в первую очередь необходимо отменить препарат злоупотребления и начать профилактическое лечение.
4. Нереалистичные ожидания пациентов (например, купирование ГБ в течение 5 мин от начала приема препарата), выраженные сопутствующие психиатрические расстройства (депрессия, тревожные расстройства).
Профилактическая терапия
Основными целями превентивного лечения являются:
1. Снижение частоты, длительности и интенсивности ГБ.
2. Повышение эффективности симптоматической обезболивающей терапии.
3. Восстановление повседневной активности и качества жизни пациента.
Прежде чем приступить к профилактической фармакотерапии, необходимо убедиться в недостаточной эффективности нелекарственных методов лечения. Это имеет достаточно важное значение, т. к., по данным сравнительных клинических исследований, поведенческая терапия, дыхательно-релаксационной тренинг, психологическая коррекция, и в особенности ЭМГ БОС, зачастую имеют эффективность, сопоставимую с курсом антидепрессантов.
С учетом частого сочетания ГБН с тревожными, личностными расстройствами и депрессией выбор профилактического лечения должен учитывать коморбидную патологию. Препаратами первого выбора являются антидепрессанты (амитриптилин, миртазапин, венлафаксин), значительно меньше доказательная база у антиконвульсантов (топирамат, габапентин), мышечных релаксантов (тизанидин) и ботулинического токсина типа А [17]. Топирамат (100 мг/сут в 2 приема), габапентин (1600–2400 мг/сут), тизанидин (4–12 мг/сут) могут быть рекомендованы как препараты резерва для превентивного лечения ГБН в случае неэффективности или непереносимости антидепрессантов. В то же время использование препаратов ботулинического токсина типа А в настоящее время не одобрено для профилактической терапии ГБН [25].
Наибольшая эффективность при ХГБН отмечается на фоне применения амитриптилина. Рекомендуется использовать минимально эффективные дозировки (30–75 мг/сут), подобранные индивидуально для каждого пациента. Согласно рекомендациям EFNS, препаратами второго ряда являются миртазапин (30 мг) и венлафаксин (150 мг). Практический опыт и имеющиеся на сегодняшний день данные указывают на неэффективность использования селективных ингибиторов обратного захвата серотонина у пациентов с ХГБН [26]. Однако препараты из данной группы могут быть использованы с целью лечения коморбидных тревожно-депрессивных расстройств у пациентов с ГБН.
Неэффективность терапии ХГБН зачастую связана с неправильно проводимой фармакотерапией, использованием неактивных доз, коротких курсов лечения, быстрым увеличением дозы. Данные ошибки приводят к отсутствию терапевтического эффекта, развитию НЛР и отмене лечения. Поэтому для эффективного и безопасного использования антидепрессантов требуется тщательное соблюдение определенных принципов:
1. Начало терапии с минимальных дозировок, постепенное повышение дозы до получения клинического улучшения, индивидуальный подбор препарата до минимально эффективных дозировок (например, амитриптилин в начальной дозировке 10–12,5 мг вечером перед сном, плавное увеличение на 10–12,5 мг в течение каждых 2–3 нед. до получения значимого клинического улучшения).
2. Соблюдение длительности терапии (как правило, не менее 6 мес.). Следует помнить, что терапевтическое улучшение может наступить только после 4–6 нед. приема препарата и нарастать в течение 3-х мес.
3. При наличии ЛИГБ важное значение имеет полная отмена препарата злоупотребления, общее ограничение приема анальгетиков. В противном случае профилактическая терапия будет неэффективной.
4. Для оценки терапии и динамического наблюдения обязательно использование дневников головной боли.
5. Постепенная отмена терапии.
Заключение
Лечение и профилактика ГБН – сложная мультидисциплинарная задача, требующая формирования стратегий коррекции повседневной активности, межличностных взаимоотношений, психологической коррекции. Высокую значимость имеют нелекарственные методы терапии. Для симптоматической терапии ГБН рекомендован ранний прием анальгетиков, из которых препаратами первого выбора являются ибупрофен и ацетилсалициловая кислота. Оптимально использование быстродействующих форм анальгетиков, в частности ибупрофена (Нурофен Экспресс Форте 400 мг), доказавших свою быструю и высокую эффективность. Комплексный подход к терапии является ключом к снижению частоты и интенсивности ГБ, а значит и нормализации повседневной активности. Важно учитывать индивидуальные особенности пациентов при составлении программы лечения, такие как: возраст, пол, особенности обмена, сопутствующая соматическая и эндокринная патология, коморбидные расстройства, абузусный фактор, особенности межличностных взаимоотношений. Динамическое наблюдение специалиста необходимо всем пациентам из групп риска: ХГБН, ЛИГБ, ЧЭГБН с наличием отчетливых коморбидных расстройств.
Причины головной боли
| Причины | |
| ГБН (головная боль напряжения) |
|
| Мигрень |
|
| Кластерная боль |
|
Снять напряжение
Головная боль напряжения — частая проблема для людей, чья работа связана с высокой концентрацией, ответственностью и стрессом. Распространенность этого типа боли в мире составляет от 46 до 78%. Статистически, именно головная боль напряжения приводит к большему количеству пропущенных рабочих дней, нежели мигрень.
Существует три категории головной боли напряжения: нечастые эпизодические, частые эпизодические и хронические. Обычно врачи советуют убирать головную боль с помощью анальгетиков, отпускаемых без рецепта. Однако при частых и хронических болях, лекарства скоро перестают помогать.
Лечить боль в голове помогает массаж. Ученые провели эксперимент: в течение 4 недель они провели четыре лечебных сеанса для участников двух групп. Для первой группы терапия включала в себя массаж и манипуляции с шейным отделом позвоночника, для второй — только массаж. Через 8 недель после эксперимента, значительное улучшение показателей продемонстрировали участники обеих групп.
Курс расслабляющего массажа, мягкие мануальные практики, остеопатические приемы могут стать эффективным методом снижения частоты и интенсивности головной боли. Но если такой возможности нет, то и самостоятельный массаж головы поможет снять спазм, который вызывает проблему.
Ситуативно может помочь и шейная гимнастика: наклоны и повороты шеи улучшат кровообращение и снизят интенсивность боли.
А вот с круговыми движениями стоит быть аккуратнее, они могут спровоцировать позвоночный зажим.
В случае, если боль вызвана легким стрессом или переутомлением, можно использовать дыхательные практики, медитацию и другие методы, которые снижают возбуждение.
Общие правила применение обезболивающих препаратов при головной боли
Лечение головной боли требует комплексного подхода, но согласно международным рекомендациям лечение мигрени и головной боли напряжения должно начинаться приемом ненаркотического анальгетика или нестероидного противовоспалительного препарата (НПВП).
Комплексный подход предполагает лечение не только таблетками от боли, но и немедикаметозные средства, направленные на снятие стресса, налаживания режима питания и сна.
Поскольку даже самая слабая головная боль снижает качество жизни, необходимо не откладывать лечение. Здесь важно помнить, что злоупотребление обезболивающими средствами может привести к ее хронизации. Поэтому дозировку лекарственного средства должен подбирать врач.
Причины лекарственной мигрени
Лекарственная мигрень возникает при злоупотреблении обезболивающими, объясняет врач-невролог Клиники головной боли и вегетативных расстройств академика Александра Вейна, доцент кафедры нервных болезней МГМУ им. И.М. Сеченова Нина Латышева. Приём анальгетиков чаще двух раз в неделю вызывает привыкание. Сокращается срок действия таблетки. Человек принимает анальгетики чаще, попадает в зависимость.
Симптомы головной боли от обратного эффекта анальгетиков описала группа российских ученых из московского ФГБНУ «Научный центр неврологии» и ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова». Такая боль ежедневная, варьируется по интенсивности. Болевые ощущения усиливаются при физической или эмоциональной нагрузке и прекращении приема препаратов.
Причины мигрени выявить не всегда просто, а порой без полного обследования — невозможно.
Медики из немецкой Университетской больницы Эссена назвали чрезмерное употребление лекарств мировой проблемой: до 4% людей чрезмерно используют анальгетики и другие лекарственные средства для лечения мигрени и 1% жителей Европы, Северной Америки и Азии испытывают медикаментозную головную боль.
В России пациенты также сталкиваются с головной болью из-за лекарств. Немецкие ученые из Университета Бохума, Норвежского университета науки и техники и Российской академии наук обследовали 2725 взрослых в 35 городах и девяти селах России. О головной боли 15 раз в месяц и чаще заявили 213 (10,5%) респондентов, 145 из них (68,1%) злоупотребляли медикаментами.
Ученые Американской академии неврологии выяснили, за какое время происходит привыкание к лекарствам. Самым коротким период оказался для триптанов – 1,7 лет, для спорыньи — 2,7 лет, для анальгетиков — 4,8 лет. У пациентов, которые злоупотребляли спорыньями и анальгетиками, отмечалась ежедневная головная боль типа напряжения (ГБН), пациенты, которые принимали триптаны, описывали мигренеподобную головную боль или увеличение приступов мигрени.
Будьте осторожны к некоторым препаратам происходит привыкание.
Простые анальгетик
Их эффективность была доказана самым надёжным типом исследования5 — рандомизированным двойным слепым плацебо-контролирующим исследованием . Только с помощью таких исследований возможно формирование доказательной базы по эффективности и безопасности препарата. Европейская федерация неврологических сообществ рекомендует для лечения головной боли следующие вещества:
| Препарат | Доза |
| АСК | 1000 мг |
| Ибупрофен | 200-800 |
| Парацетамол | 1000 |
| Напроксен | 500-1000 |
| Диклофенак | 50-100 |
| Метамизол | 1000 |
| Толфенамовая кислота | 200 |
| Феназон | 1000 |
Комбинированные анальгетики
Состоят из двух веществ и более применяются тогда, когда боль сильная и простой анальгетик не справился.
Многие комбинированные анальгетики содержат барбитураты, кодеин и кофеин, что усиливает действие простого анальгетика. Однако доказано, что они могут вызвать абузусную головную боль, т. е. головную боль, причиной которой является избыточный прием лекарственного препарата.
Симптомы
- Головная боль
- Боль в шее
- Головные боли усиливаются при нагрузке, кашле, наклонах или движениях головы
- Головокружение
- Двоение в глазах
- Нарушения памяти
- Потеря аппетита
- Нарушения слуха
- Тошнота и рвота
- Изменения обоняния или вкуса
- Проблемы с концентрацией внимания
- Звон в ушах
- Чувствительность к шуму
- Чувствительность к свету
- Тревога
- Депрессия
- Проблемы со сном
- Мышечные спазмы в голове, шее, спине и плечах
- Усталость
Диагностика
Международное общество головной боли определяет критерии посттравматической головной боли, такие как:
- Головная боль, которая не имеет типичных характеристик и удовлетворяет критериям С и D
- Наличие травмы головы со всеми из следующих симптомов:
- Без и с потерей сознания, которая длилась не более 30 минут
- Оценка по Шкале комы Глазго(-которая используется для оценки уровня сознания после мозговая травма с повреждением) равна или больше, чем 13
- Симптомы, которые диагностированы как сотрясение мозга
- Головная боль развивается в течение семи дней после черепно-мозговой травмы
- Один или другой из следующих признаков:
- Головная боль проходит в течение трех месяцев после травмы головы
- Головная боль не исчезла, но травма была менее чем три месяца назад
Для диагностики этого вида головной боли, как правило, используется такие виды исследований как МРТ, КТ, ПЭТ, ЭЭГ, так как необходима четкая визуализация морфологических изменений в тканях головного мозга и исключение состояний угрожающих жизни человека.
Последствия
Любое заболевание, своевременно не леченное, имеет свои последствия для человека. В некоторых случаях последствия минимальны и проходят с назначением грамотной терапии. Иногда бывает, что, казалось бы, «несерьезное» заболевание словно снежный ком набирает обороты, оборачиваясь поистине катастрофическими последствиями для человека. В случае абузусного фактора отмечаются нарушения сна и усиление головных болей, появляется тошнота и появляется чрезмерная тревожность.
Данные симптомы имеют продолжительность от нескольких часов и до 6-8 дней, в зависимости от тяжести исходного состояния. Поэтому медики рекомендуют на время лечения заблаговременно позаботиться о больничном листе или непродолжительном отпуске. Эта мера позволит в максимально комфортных условиях и без дополнительных нагрузок перенести отмену обезболивающих и седативных препаратов. Как правило, спустя 2 недели после отмены препаратов, провоцирующих абузусный фактор, интенсивность головных болей снижается более чем на 50%.