Время прочтения — 7 мин.
Вульвит — воспаление вульвы, слизистой оболочки, которая выстилает малые половые губы, а также преддверие влагалища. Заболевание сопровождается болью, дискомфортом и жжением при мочеиспускании. Без своевременного лечения оно приводит к тяжелым осложнениям, включая бесплодие.
Гинекология — одно из основных направлений работы клиники MedEx. Мы используем персонализированный подход: при постановке диагноза и подборе схемы терапии учитываем возраст, образ жизни, индивидуальные особенности пациента. Клиника оснащена современным оборудованием, позволяющим провести диагностику точно, быстро и безопасно.
Симптомы воспаления половых губ
Воспалительный процесс в области наружных половых органов (вульвы) женщины в гинекологии обозначается как «вульвит». Данное состояние имеет характерную симптоматику, такую как покраснение, зуд, отек половых губ, болезненные проявления при мочеиспускании, обильные естественные женские выделения. Также женщина может наблюдать ряд дополнительных симптомов:
- появление шероховатости малых половых губ, которое представляет собой узелки из увеличенных сальных желез;
- появление белесого налета, бляшек, напоминающих высыпания при псориазе;
- чувство общего недомогания и повышение температуры.
Как и любой другой воспалительный процесс, вагинит подразделяется на острый и хронический. Острая форма характеризуется ярко выраженной симптоматикой, в то время как хронический процесс протекает более вяло и незаметно.
Мнение эксперта
Особенно внимательно стоит относиться к развитию вульвита у маленьких девочек, так как дети склонны замалчивать проблемы, связанные с дискомфортом в интимной зоне. По этой причине необходимо дать понять ребенку, что при любых неприятных ощущениях он должен сообщить об их возникновении старшим.
Врач акушер-гинеколог высшей категории Оксана Анатольевна Гартлеб
Прием гинеколога
Виды и формы заболевания
По течению заболевания различают следующие его формы:
- Острый вульвит. Развивается стремительно, с внезапным началом. Острая форма длится до месяца.
- Подострый вульвит. Промежуточная форма: по сравнению с острой формой имеет слабо выраженную симптоматику, но длится меньше, чем хронический вульвит — до 90 дней.
- Хронический вульвит. Отличается затяжным и длительным течением со слабо выраженной симптоматикой, как при подострой форме.
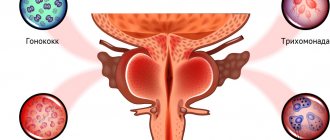
В зависимости от причины возникновения, выделяют бактериальный, герпетический, аллергический и кандидозный (грибковый) вульвит. Бактериальный вульвит считается неспецифическим, если его вызывают стафилококки, стрептококки, энтерококки, кишечная палочки, и специфическим — если это хламидии, трихомонады, гонококки.
Грибковый, или кандидозный вульвит обусловлен активностью грибков Candida, герпетический — вирусом герпеса. Аллергическая форма заболевания развивается вследствие аллергии.
В зависимости от патоморфологических изменений, вульвиты делят на три вида:
- Слипчивый. Эта форма заболевания встречается у девочек дошкольного возраста. Характеризуется сращением малых половых губ.
- Атрофический вульвит. Сопровождается появлением небольших эрозий. Атрофическая форма встречается у женщин в климактерическом периоде.
- Язвенный. Характеризуется появлением эрозивных изменений и язв. Наиболее распространен среди женщин репродуктивного возраста.
При отсутствии своевременного лечения может развиться гнойный вульвит. Он сопровождается увеличением размеров наружных половых органов, интоксикацией, появлением гнойных очагов.
Важно!
При появлении первых симптомов заболевания обратитесь к врачу! Самолечение повышает риск развития осложнений!
Причины вульвита
Для того чтобы четко понять причины вульвита, стоит разделить это заболевание на 2 вида: первичный и вторичный. Первичный вульвит развивается в случае:
- Несоблюдения правил интимной гигиены (нерегулярное подмывание, редкая замена тампонов и прокладок во время менструации, редкая смена нижнего белья, ношение тесного и синтетического белья).
- Резкого переохлаждения или перегрева организма.
- Механических повреждений слизистой вульвы при сексуальных контактах, при постоянном использовании узкой одежды из грубых тканей, при удалении волосяного покрова, при расчесывании.
- Химического воздействия различными препаратами.
- Гормонального дисбаланса и нарушения обменных процессов (ожирение, сахарный диабет, недостаточная функция яичников, нехватка в организме витаминов и минеральных веществ);
- Аллергических реакций.
Вторичный вульвит, вульвовагинит (Vulvovaginitis) возникает вследствие инфицирования наружных половых органов патогенными микроорганизмами, содержащимися в выделениях из влагалища.
Вульвит — причины
Раздражение половых губ может вызвать молочница, кольпит (Vaginitis), эндометрит (Endometritis) и другие заболевания различных органов, необязательно имеющих прямое отношение к слизистым и кожным покровам гениталий. Стоит отметить, что длительный или частый прием антибиотиков может вызвать нарушение микрофлоры влагалища и последующий вульвит.
Воспаление половых губ ‒ вульвит
Как показывает медицинская статистика, у женщин репродуктивного возраста чаще всего встречается вторичный вульвит, в то время как первичное воспаление чаще диагностируется в детском возрасте. Этому способствует склонность детей к диатезу, гельминтозу (Helminthosis) (острицы при неправильной гигиене могут попадать в область половых губ, вызывая воспалительный процесс).
При этом вульвит у девочек может осложниться появлением синехий, которые представляют собой спайки, соединяющие малые половые губы.
Вульвит может возникнуть во время беременности, особенно если женщина не соблюдает правила интимной гигиены или носит неподходящее белье. Вульвит может возникнуть после родов. По мере прохождения плода травмируется влагалище и половые губы, что может вызвать последующее воспаление.
Вульвит — симптомы и лечение
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
- При кандидозах — антимикотические препараты, такие как «Дифлюкан», флуконазол, нистатин, леворин, клотримазол, кетоконазол и др.
- При герпесе — противовирусные препараты: ацикловир, «Валтрекс», «Фамвир».
- При ЗППП — антибактериальные препараты в зависимости от типа возбудителя.
- При бактериальном вагинозе — местные антисептики, «Клиндацин».
- При аэробном вульвовагините — местные антисептики, антибиотики с учётом показателей посевов.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
- Мометазон — наиболее сильный глюкокортикостероид (ГКС) безопасный для локального применения. Имеет противовоспалительный, противозудный и антиэкссудативный эффект.
- Эконазол — современный эффективный противогрибковый компонент с бактерицидным действием. Снижает синтез эргостерола, который регулирует проницаемость клеточной стенки микроорганизмов.
- Гентамицин — антибактериальный компонент широкого спектра действия, используется для местного лечения первичных и вторичных бактериальных инфекций кожи.
- Декспантенол (витамин В5) — регенерирующий компонент с метаболическим действием. Оказывает местное противовоспалительное и иммунное действие, включается в метаболизм клеток кожи и восстанавливает повреждённый роговой слой.
«Макмирор комплекс»— противомикробное комбинированное средство,содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
Противомикробная терапия уничтожает не только патогенную, но и полезную микрофлору. В результате этого происходит заселение и колонизация влагалища более вирулентными инфекциями, что вновь проявляется патологическими выделениями из влагалища и раздражением вульвы. Чтобы прервать этот замкнутый круг, после противомикробной терапии необходимо восстановить флору эубиотиками — препаратами, содержащими живые культуры полезных микроорганизмов. Например, можно использовать «Лактожиналь». Этот препарат способствует нормализации рН микрофлоры влагалища за счёт продукции молочной кислоты. В его состав входят:
- Лактобактерии LCR 35 — образуют защитную плёнку, нормализуют рН влагалища, препятствуют прикреплению патогенов. В результате восстанавливается устойчивость микрофлоры до того момента, когда биотоп будет заполнен собственными лактобактериями.
- Лактозы моногидрат — питательная среда для лактобактерий LCR 35. Секретируемые LCR 35 метаболиты усиливают антибактериальное действие.
Применение:
- 1 капля в день (№21) при кандидозном вульвовагините;
- 2 капли в день (№7) при бактериальном вагинозе;
- 1 капля в день (№14) в качестве альтернативной терапии [10].
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
Усиливают действие антибиотиков протеолитические ферменты. Они способствуют ускорению пролиферативных процессов в тканях, активизируют клеточные реакции, усиливают фагоцитарную активность лейкоцитов, уменьшают рецидивы заболевания. Протеолитические ферменты содержатся в препарате «Вобэнзим». Он устойчив к действию желудочного сока. В состав данного средства входят: бромелаин, папаин, панкреатин, химотрипсин, амилаз, липаза, рутин. Назначают по 3 таблетки 3 раза в день на протяжении 1-2 месяцев [6]. (Препарат стоит расценивать как биологически активную добавку, эффективность которой в полном объёме не доказана. — Прим. ред.)
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7].
В связи с тем, что продолжительный зуд связан с избыточной выработкой гистамина, рекомендуется назначать антигистаминные препараты:»Супрастин», «Тавегил», «Диазолин», «Зодак» и др. [7]. Некоторые пациентки с длительным зудом долго не обращаются к врачам и пытаются лечиться самостоятельно. Как правило, это не помогает, и женщины попадают к врачу с уже сформированным «замкнутым кругом». Таким пациенткам рекомендуется назначать седативные средства, которые имеют успокаивающий эффект [2].
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
Важно понимать, что дефицит локальных эстрогенов возможен не только у женщин постменопаузального возраста, но и у молодых пациенток с регулярной менструацией, поэтому при диспареунии и рецидивирующих вульвовагинитах важно обратить внимание на цитологическое заключение, результаты кольпоскопии и иметь в виду возможный эстрогеновый дефицит.
Местное применение глюкокортикостероидов особенно показано при аутоиммунном воспалительном дерматозе. Кортикостероиды обладают противовоспалительным действием, антигиперпластическим эффектом на пролиферирующие поверхностные слои кожи. Оказывают антиаллергическое, местноанальгезирующее, противозудное действие. Из-за риска образования рубцовой ткани кортикостероиды не применяются в течение длительного времени, они могут быть назначены на короткий период с целью быстрого устранения сильного зуда и боли в области вульвы. Кортикостероиды особенно эффективны при выраженной воспалительной реакции и в основном у пациенток со склерозирующим лихеном [5].
Местное применение андрогенов. Является перспективным методом лечения вульвитов на фоне склерозирующего лихена. 2 % тестостерона пропионат в небольшом количестве нужно втирать в кожу 2-3 раза в день на протяжении 6-8 недель. Поддерживающий курс — 1 раз через день. Однако препарат может вызывать побочные эффекты, пациентку необходимо об этом предупредить. Длительное применение тестостерона может привести к клиторомегалии (патологическому увеличению наружной части клитора), усилению полового влечения и росту волос на лице [5].
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Фотодинамическая терапия — высокотехнологичный метод лечения вульварной дистрофии [11]. ФДТ является органосохраняющим методом лечения. В организм пациента предварительно вводится фотосенсибилизатор, который в дальнейшем скапливается в патологических тканях (злокачественных, воспалительных, инфицированных вирусами). Далее под воздействием излучения определённой длины волны происходит разрушение этих изменённых тканей. При этом отмечается минимальное поражение здоровой ткани, противовирусное действие, быстрое заживление тканей и хорошие косметические результаты.
Если результат не устраивает, процедуру можно провести повторно. По окончании лечения врачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
- В течение суток соблюдать световой режим — избегать воздействия прямого солнечного света.
- Обрабатывать наружные половые органы раствором антисептика после каждого акта мочеиспускания.
- При возникновении боли наносить на ткани вульвы местноанестезирующее средство (например «Акриол Про»).
- Наносить крем «Тетрадерм» тонким слоем на вульву со второго дня до полной эпителизации тканей.
- Наносить крем «Орниона» ежедневно на ночь в течение длительного времени.
- Наблюдаться у специалиста [11].
Диагностика вульвита
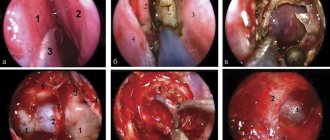
Для диагностики вульвита в большинстве случаев достаточно простого ручного осмотра врача, а также взятия мазка на бактериологическое, бактериоскопическое и цитологическое исследование. Полученные результаты позволяет не только констатировать наличие воспаления, но и исключить злокачественные образования и установить возбудителя инфекции. Дополнительно врач может назначить анализ кала для выявления гельминтоза.
Прием врача при лечении вульвита
Диагностическую ценность для врача также будет иметь подробное описание симптомов и начальной стадии заболевания. Это упростит постановку диагноза и даст возможность исключить какие-либо сопутствующие инфекции. Ведь зуд, который вызывает вульвит, приводит (особенно часто у девочек) к появлению расчесов в области наружных половых органов, что также может свидетельствовать о наличии таких заболеваний, как педикулез (Pediculosis), дерматит (Dermatitis) или лишай. Также причиной появления зуда в области половых губ может стать любое заболевание, передающееся через половой путь, что иногда может потребовать консультации дерматовенеролога или проведения дополнительной диагностики.
Возможные осложнения и опасность болезни
Несвоевременное или неправильное лечение вульвита/вульвовагинита может стать причиной того, что болезнь приобретает хроническую форму. Она отличается периодическими обострениями, трудностью терапии, может возникнуть гипертрофия сальных желез. У девочек могут наблюдаться синехии, что иногда требует оперативного вмешательства.
Вульвовагинит может стать причиной заболеваний органов мочевыводящей системы, шейки матки, органов малого таза — аднексита, эндометрита и пр., а также связанного с ними бесплодия.
Лечение вульвита
При обнаружении тревожных симптомов следует незамедлительно обратиться к врачу. Только специалист может диагностировать причину и назначить правильное и быстрое лечение, включающее комплекс мероприятий: снятие воспаления, устранение факторов, являющихся катализаторами процесса.
Основа лечения вульвита – это устранение причин воспалительного процесса и лечение сопутствующих заболеваний, к которым может относиться сахарный диабет (Diabetes mellītus), гонорея (Gonorrhoea), дифтерия (Diphtheria), гельминтоз. После получения данных исследований мазка и проверки чувствительности возбудителя инфекции, врач может назначить медикаментозное лечение, чаще всего это антибактериальные препараты. Вульвит отлично поддается лечению местными средствами, к которым относятся всевозможные мази, гели и свечи.
Параллельно в курсе лечения вагинита могут назначаться витаминные комплексы, включающие витамин А для эффективной защиты эпителиального слоя, а также витамины Е и С, известные своими антиоксидантными свойствами.
Для борьбы с ярко выраженными симптомами могут назначаться другие препараты:
- Антигистаминные, помогающие устранить зуд.
- Гормональные, имеющие место при атрофическом вульвите в постменопаузном периоде.
- Анестетики, устраняющие болевой синдром.
Помимо назначенных врачом лекарственных препаратов, можно использовать Восстанавливающий гель Гинокомфорт. Это средство было создано специалистами фармацевтической компании ВЕРТЕКС и прошло клинические исследования на кафедре дерматовенерологии с клиникой ПСПбГМУ. В ходе апробации геля было доказано, что он является весьма эффективным дополнительным средством в составе комплексной терапии воспалительных процессов женских половых путей.
В качестве дополнительных лечебных мер, которые могут применяться в домашних условиях, стоит упомянуть теплые ванночки с настоем трав.
Отличными противовоспалительными свойствами обладает ромашка, календула, череда, окопник аптечный.
Ванночки помогут не только уменьшить воспаление, но и снять такие симптомы, как зуд, жжение и боль.
Лечение заболевания
Лечение вульвита — комплексное. Важно не только устранить клинические проявления заболевания, но и первопричину. Взрослым пациентам рекомендуют воздержаться от половой жизни до того времени, пока не утихнет воспалительный процесс.
Лекарства подбирают с учетом этиологии заболевания. При аллергическом вульвите назначают гистаминные препараты, которые уменьшают выраженность реакции. Рекомендуется использовать средства нового поколения, не вызывающие сонливость. Для снятия зуда назначают мазь или крем с успокаивающим действием.
Бактериальный вульвит лечат антибиотиками. Назначаются препараты для наружного применения, включая мирамистин, хлоргексидин, повидон-йод. Для местного лечения также могут использоваться примочки с растворами эвкалипта или фурацилина, лечебные ванночки с отваром календулы, ромашки, череды. Некоторые врачи рекомендуют антибактериальные свечи и спринцевание антисептическими препаратами.
При кандидозном вульвите назначают противомикробные средства. На время лечения желательно избегать использования мыла, агрессивного для слизистой оболочки: лучше подобрать мягкие гели для интимной гигиены. Кандидозный вульвит при беременности требует обязательной консультации с личным гинекологом.
При атрофическом вульвите используются таблетки и другие средства заместительной гормональной терапии. Они назначаются коротким курсом. Хронически таблетки не принимаются.
При язвенной форме лечение вульвита нередко требует хирургического вмешательства. В ходе операции удаляют патологический очаг и проводят пластику.
Бытует миф, что вульвит бывает не только женским, но и мужским. Это некорректное название: чаще всего воспалительный процесс путают с кандидозом. Так называют грибковое заболевание, передающееся при половом акте (именно поэтому в некоторой литературе можно встретить термин «супружеский» кандидоз). Вульвит не передается половым путем. Но если у супруги выявлен кандидоз, есть риск заражения партнера.
Профилактика воспаления половых губ
Для профилактики вульвита необходимо, прежде всего, соблюдать интимную гигиену. Рекомендуется использовать средства, предназначенные специально для ухода за интимными зонами. Для этой цели хорошо подходят Моющие гели для интимной гигиены Гинокомфорт, которые разработаны специалистами фармацевтической компании ВЕРТЕКС с учетом особенностей микрофлоры половых органов. Они не пересушивают слизистую оболочку и не нарушают кислотно-щелочной баланс. Данные средства имеют пакет необходимых документов и сертификатов качества.
Среди других мер профилактики воспалительных процессов в области половых губ можно отметить следующие:
- Правильное осушение половых органов после гигиенических процедур. Оно должно проводиться чистым полотенцем или салфеткой в направлении спереди назад или аккуратными промакивающими движениями.
- Тщательный подбор нижнего белья. Оптимально, если это будет белье из натурального и мягкого материала, которое не будет сдавливать или натирать промежность.
- Общее поддержание иммунитета, что позволит организму самостоятельно бороться с инфекцией и подавлять размножение болезнетворных микроорганизмов.
Профилактика вульвитов
Профилактика вульвитов включает в себя следующие принципы:
- соблюдение правил личной, интимной и сексуальной гигиены;
- следует избегать случайных половых связей;
- необходимо своевременно лечить все заболевания, регулярно посещать гинеколога для профилактических осмотров;
- не следует пользоваться косметическими и гигиеническими средствами с резким запахом, отдайте предпочтение гипоаллергенным средствам, протестированным клинически;
- носите бельё из натуральной ткани;
- сделайте выбор в пользу здорового образа жизни и питания.
Воспаление половых губ у женщин, видео
Врач-гинеколог Гаряева Ирина Владимировна про вульвит у женщин. Источник — КВД — кожно-венерологический диспансер
Источники:
- РОЛЬ ИНФЕКЦИЙ В ГЕНЕЗЕ ЗАБОЛЕВАНИЙ ВУЛЬВЫ. Реуцкая М.А., Кулинич С.И. // Сибирский медицинский журнал (Иркутск). – 2010. – №6. – С. 239-242.
- КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВУЛЬВИТОВ. Кулинич С.И., Реуцкая М.А., Покиньчереда Т.В., Ежова И.В. // Acta Biomedica Scientifica. – 2013. – №5 (93). – С.42-48.
- Заболевания шейки матки, влагалища и вульвы: Клинические лекции. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 432.
- Рецидивирующий вульвовагинальный кандидоз: этиология, патогенез, лечение. Левончук Е.А. // Мед. новости. — 2001. — №4. — С. 40-43.
- Дистрофические заболевания вульвы. Заболевания шейки матки, влагалища и вульвы. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 326-336.
- https://simptom-lechenie.ru/en/vulvit-u-zhenshhin-i-devochek-simptomy-i-lechenie.html
- https://www.thenakedscientists.com/science-articles
- https://woman-centre.com/vlagalische-i-vulva/vulvit/vulvit-u-zhenshhin.html
- https://simptomer.ru/bolezni/zhenskie-zabolevaniya/864-vulvit-simptomy
Формы болезни
Воспаление классифицируется по нескольким признакам. По характеру течения подразделяют на следующие виды:
- Острый. У этой формы вульвита симптомы выражены достаточно ярко. Заболевание протекает 7 дней, а возникает совершенно неожиданно.
- Хронический. Длительность заболевания трудно определить, так как воспаления проходят стадию обострения и ремиссии, которые могут беспокоить пациентку несколько лет. Симптомы практически отсутствуют и в период затишья не наблюдаются. Развивается хроническая форма болезни на фоне невылеченной острой.
По типу возбудителя воспалительные процессы наружных половых органов подразделяются на кандидозные (вызванные грибками рода Кандида) и бактериальные.
Кандидозный вульвит — особенности заболевания
Воспаления, возникшие из-за роста и активного развития грибков, характеризуются следующей симптоматикой:
- наличие болевых ощущений при мочеиспускании;
- покраснение и появление отеков на наружных половых органах;
- жжение и зуд на гениталиях;
- дискомфортные ощущения во время половых актов;
- отдающие в поясничный отдел боли в нижней части живота;
- наличие белых, творожистых выделений из влагалища, имеющих неприятный запах;
- сыпь в виде мелких пузырьков на слизистых.
Вскрывшись, папулы оставляют на мягких тканях половых органов эрозии. Кандидозный вульвит нередко сопровождается вторичной инфекцией. В результате появляются язвочки, ранки загнаиваются и воспалительные элементы покрываются корочкой.
Существует несколько разновидностей данного заболевания:
- Носительство. Его характеризует увеличенный уровень грибков в микрофлоре организма, но на этой стадии вульвита симптомы отсутствуют.
- Острый. На данной стадии симптоматика хорошо выражена.
- Рецидивирующий. Если острая стадия не лечится более двух месяцев, то заболевание приобретает хронический характер. При снижении защитных функций организма воспалительный процесс обостряется. Существуют и период затишья, когда болезнь совершенно не беспокоит.
Атрофический вульвит
При данном заболевании вульва воспаляется, совместно с этим истончаются и слизистые оболочки половых органов. При такой форме вульвита лечение назначает квалифицированный врач, который проведет диагностику и поставит верный диагноз. Основной причиной возникновения заболевания становится недостаток женского гормона (эстрогена).
Форма болезни диагностируется у пациенток, находящихся в периоде искусственной либо естественной менопаузы. Вульвит у женщин после 45 лет может развиваться из-за нарушения обмена веществ и появления лишних килограммов, а также повышения уровня глюкозы в крови.
По статистике, пациенток, которые жалуются на симптомы, характерные для данного заболевания с каждым годом становится больше. Атрофический вульвит часто диагностируется в тех регионах, где не применяется гормональная заместительная терапия после операции по удалению яичников.
Популярные вопросы
У меня подозревают воспаление и есть кисты. Врач назначила в/в тиосульфат, в/м цефтриаксон, свечи дикловит. Только не пояснила это нужно одновременно все применять или как?
Здравствуйте! Чаще всего такой комплекс лечения проводится одновременно, но лучше уточнить у лечащего врача.
Здравствуйте. У меня опухли половые губы и клитор, есть жжение и творожные выделения с чем-то, цвет непонятен. Что это может быть и как лечить? До этого у меня было воспаление и лечение, и вот после этого пошло все это. Здравствуйте! Так проявляется вульвовагинит. Порекомендую Вам обратиться к акушеру- гинекологу и провести обследование для выяснения причины воспаления. Это позволит правильно назначить терапию. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день , что позволит ограничить распространение воспаления и улучшит самочувствие.
Здравствуйте! Сильный зуд на половых губах, раздражение. В самом влагалище ничего не беспокоит. Что это может быть?
Здравствуйте! Так может проявляться аллергическая реакция или начинаться воспаление. Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, нанося его 1 раз в день на зону дискомфорта 7 дней. Если облегчения не отметите, обратитесь на консультацию ко врачу.
Доброе утро, у меня на малых половых губах появился вульвит, я не знаю что делать и как надо лечить.
Здравствуйте! При появлении воспаления в области малых половых губ можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится тонким слоем 1 раз в день на протяжении 1 недели. При сохраняющихся жалобах необходимо обратиться на прием к специалисту.
Для точной диагностики обращайтесь к специалисту
Причины развития вульвовагинита
Основные факторы, которые могут вызвать развитие заболевания, заключаются в следующем:
- Постоянные стрессы и нервное напряжение.
- Наличие сахарного диабета.
- Острые аллергические реакции.
- Гормональные изменения в организме.
- Неправильная личная гигиена.
- Ослабленный иммунитет.
- Прием антибиотиков и ряда препаратов.
- Опущение и выпадение матки.
- Наличие геморроя и анальных трещин.
- Кожные заболевания (псориаз, экзема и т.д.).
- Дисфункциональное расстройство яичников.
Для определения причин патологии пациентке назначаются лабораторные исследования: ПЦР для выявления заболеваний, передающихся половым путем, микробиологическое исследование гинекологического мазка, бактериальный посев.
Отзывы
Автор, 24.06.2016
Привет! История такая. Кандидоз то бишь молочница давно мучает. Флюкостат действует на два дня максимум неделя. Обращалась к врачам. Последний врач прописала диету, долги курс лечения. 21 день наружно мазать клотримазолом, свечи виферон, потом разово залоин, внутрь месяц по пять драже ревита (чтоб аскорбиновая кислота восстановитель микрофлору) . И в итоге через две недели по окончанию лечения опять полный финиш. Все советуют тупо содой по старинке, а я боюсь экспериментов. Кто в такой ситуации был и бяку эту победил? Поделитесь опытом пожалуйста.
Ирина, 15.08.2016
Ой, как же мне знакома эта проблема, ничего не помогает.Нет таких препаратов, наверное,которые я бы не пробовала.И мазки и бак посев сдавала по 100 раз.Всё по назначению врача делала. После лечения противогрибковыми препаратами пробиотики пила и свечи ставила.Народные средства тоже пробовала.Кровь сдавала.Вроде норма последний раз была (правда год назад).Страдаю этой заразой лет 15. Сначала рецидивы были раз в пол года, потом через месяц-два, теперь через неделю после окончания лечения.Не знаю что делать.Опять пойду к врачу.Но я уже не верю.Всё это время я делала то, что они мне говорили.Сколько денег потратила, я вообще молчу.И дорогие лекарства пробовала и их аналоги.Привозили мне из за границы.Постоянно с этой фигнёй хожу.Не верю что поможет что то. Скорее крик души.Закончила очередной курс лечения неделю назад.Вот опять…
Алена, 35 лет, 20.9.2016
Молочница была у меня лет 9. Читала статьи уже медицинские по этому поводу помог мне итраконазол но принимала я его около недели одновременно свечи тержинан 10 дней, после этого вагинорм с 6 дней одновременно с экофемином в таблетках, и не ждите что вылечиться за один месяц, далее 3 месяца один раз в неделю флуконазол, и не перестаете повторят после менструации вагинорм и экофемин, ну а дальше по ситуации, я как только чувствую что опять что то начинается сразу снова свечи тержинан и лактобактерии экофемин, постоянный контроль, но уже почти год нет грибка в анализах)!
Причины возникновения везикулита
Причины возникновения везикулита у мужчин бывают инфекционные и застойные.
Везикулит у мужчин может появиться вследствие следующих факторов:
- прерывание полового акта;
- мастурбация;
- нет регулярности половой жизни;
- воздержание;
- неполноценные эякуляции;
- алкоголь и никотин;
- часто происходит переохлаждение;
- образ жизни малоподвижен;
- расширение геморроидальных вен и других воспалений малого таза.
Д.С. Маркарян, Н.Б.Моржакова, Н.Т.Джабиева.
Урогенитальные инфекции продолжают оставаться доминирующей патологией в практике работы как гинекологов так и урологов-андрологов. Более половины обращений женщин к гинекологам связаны с клиническими проявлениями вагинитов, вульвовагинитов и бактериальных вагинозов. Возбудителями чаще всего являются смешанные инфекции , представленные стандартной флорой полости рта и кишечника- стафило-стрептококки,кишечная палочка,энтерококки,грднерелла,грибы рода Candida, уреамикоплазмами и др. Одновременно около половины мужчин с сохраненной крайней плотью страдает клиническими и субклиническими формами баланитов и баланопоститов с тем же спектром инфекций. Их взаимосвязь кажется настолько очевидной,что парное лечение партнеров-женщина у гинеколога,мужчина у уролога-андролога должно было давно стать «золотым стандартом». Однако на практике все выглядит наоборот- каждый из партнеров лечится (или не лечится) независимо от другого,со всеми выходящими отсюда негативными последствиями. Еще хуже,когда гинеколог вместо того чтобы ограничить интим и направить партнера к урологу-андрологу, рекомендует для партнера те же схемы лечения,что и для партнерши,забывая о принципиальном различии в анатомии и физиологии у мужчин и женщин. Поэтому в настоящей работе мы предприняли попытку еще раз ответить на два вопроса: 1.Как часто вышеназванная патология сочетается и присутствует у партнеров одновременно 2. Оценить ближайшие и отдаленные последствия параллельного лечения-женщина у гинеколога,мужчина у уролога-андролога. Настоящая работа проведена на 21 семейной паре в содружестве гинеколога и уролога-андролога. Если вышеназванная патология обнаруживалась у женщины-к урологу-андролгу приглашался партнер и наоборот. В анализ были взяты только мужчины с необрезанной крайней плотью. В 20 случаях из 21-го при вышеназ- ванной патологии у жанщин. клинические и субклинические формы баланитов, баланопоститов были обнаружены у их партнеров..Микрофлора часто хорошо выявлялась на мазках-отпечатках с крайней плоти. Мужчины с обрезанием, уретритами, уретро-простатитами,ЗППП в данный анализ не включены. Далее проводилось параллельное лечение партнеров-женщины у гинеколога, мужчины-у уролога-андролога. У мужчин испозовались лекарственные средства местного,накожного действия с антимикробным, антигрибковым и иногда противовирусным действием( крем Клиндацин, Левомеколь, Клотримазол,Циклоферон и до.).Чаще всего мы использовали разработанный нами порошкообразный препарат с условным названием « Макросепт»-смесь нескольких аптечных препаратов,который имел много преимуществ перед кремами-минимальный расход,надежное прилипание к коже крайней плоти до 24-48 часов,отсутствие каких-либо неудобств и осложнений (припудрил крайнюю плоть и забыл).
Женщины лечились по известным схемам с обязательным восстановлением нормального микроценоза влагалища и кишечника. Показателями излечения у женщин было восстановление нормального биоценоза влагалища( Лктобациллы –палочки Додерляйна более 80% в биотопе),pH менее 4.6, отсутствие клиники. Критерии излечения мужчин –отсутствие клиники, отсутствие видимой флоры на эпителии крайней плоти. После этого парам разрешалось восстановить привычный ритм интимной жизни. Давались профилактические советы. Длительность наблюдения за парами составила от 4 до 12 месяцев. Рецидивов вышеназванных заболеваний пока не обнаружено.
Выводы. Учет мужского фактора дает большие дополнительные возможности для снижения уровня и профилактики вагинитов,вульвовагтинитов и бактериальных вагинозов у женщин ,требует параллельного обследования и лечения обоих партнеров и тесной кооперации гинекологов и урологов-андрологов.
Причины болезни
Воспаление вульвы и влагалища появляется на фоне влияния таких факторов:
- нарушение правил интимной гигиены, ношение нижнего белья из низкокачественной синтетики
- частая смена половых партнеров без применения барьерной контрацепции
- заболевания системы обмена веществ, которые могут влиять на влагалищную микрофлору (сахарный диабет, проблемы со щитовидкой)
- гормональные сбои, характерные для периодов полового созревания и менопаузы
- прием антибактериальных препаратов (на фоне приема антибиотиков активизируется грибок типа Candida)
- химиотерапия и лучевая терапия
- интоксикация на фоне хронических инфекционных заболеваний
- механические травмы вульвы и влагалища, особенно регулярные
Наличие более двух факторов риска повышает вероятность появления патологии в несколько раз.
Возможен также аллергический вагинит. Патологию диагностируют при наличии гельминтов.