Половые заболевания у женщин – это серьёзные патологии, крайне опасные тяжёлыми последствиями в случае отсутствия своевременного лечения. Они провоцируются различными микроорганизмами: вирусами, бактериями, паразитами, грибками. Это не только венерические заболевания (гонорея, сифилис и т.д.), но и инфекции мочеполовых органов (хламидиоз, кандидоз и т.д.).
Особенностью половых заболеваний является отсутствие чётко выраженных симптомов, поэтому их часто называют скрытыми. Женщина длительное время может даже не подозревать, что заражена. Симптоматика обусловлена такими факторами, как вид инфекции, степень поражения мочеполовой системы и организма в целом. Поэтому проявление симптомов половых заболеваний весьма разнообразно.
Сифилис
Содержание статьи
Обычно сифилис у женщин проявляется спустя 2-4 недели после заражения, иногда этот период сокращается до 9 дней или удлиняется до 6 месяцев. Клинические проявления разделяются на 3 стадии: первичную, вторичную и третичную.
Начинается заболевание с образования сифилитической язвы – плоской уплотненной папулы – в месте проникновения возбудителя:
- на слизистой оболочке влагалища, половых губах;
- на сосках молочных желез;
- на слизистой ротовой полости;
- в уголках губ;
- на коже лица.
Образование безболезненно, поэтому многие женщины даже не подозревают о его появлении, когда оно расположено внутри влагалища и скрыто от глаз. По этой причине сифилис часто диагностируется только во вторичном периоде. С течением времени папула превращается из небольшого образования размером 1-3 мм в круглую или овальную красную язву диаметром до 2 см.
Она имеет плотную структуру и влажная на ощупь. В центре язва грязно-жёлтого цвета, что напоминает гнойную массу.
Симптомы первичного сифилиса:
- увеличение лимфоузлов около мест появления сифилитических язв (тазовых, подчелюстных или подмышечных). Это происходит спустя 5-7 дней после образования твердого шанкра. Они безболезненны, подвижны, могут достигать размеров грецкого ореха;
- общее недомогание организма: повышенная температура тела, лихорадка, боль в костях и суставах, слабость;
- обильные густые выделения с гноевидной консистенцией и неприятным запахом, иногда вызывающие зуд и жжение;
- нарушение менструального цикла, характеризующееся неприятными ощущениями при кровотечении.
Только спустя 3-4 недели после образования сифилитических язв анализ крови RW показывает положительный результат.
Диагностика в клинике “МОСМЕД”
Диагностика заболеваний репродуктивной системы у женщин, проведенная вовремя высококвалифицированными специалистами — залог успешного и эффективного лечения данных патологий. Наша клиника “МОСМЕД” предоставляет все виды диагностических мероприятий своим пациенткам. К ним относятся: первичный осмотр гинеколога (сбор анамнеза, пальпация, визуальный и гинекологический осмотр), кольпоскопия, взятие мазков из влагалища и цервикального канала, цитологическое и гистологическое исследование, биопсия тканей, УЗИ, компьютерная томография, магниторезонансное обследование органов малого таза и брюшной полости, анализы крови и мочи, гистероскопия, диагностическая лапароскопия и другие виды инструментальной и лабораторной диагностики.
Симптомы вторичного сифилиса
Развитие вторичной стадии начинается спустя 2 месяца с момента образования уплотненных папул. Могут наблюдаться следующие симптомы:
- общее недомогание: головная боль, шум в ушах, головокружение, плохой аппетит, высокая температура тела (до 380С), боль в костях и суставах, бессонница, тошнота, рвота, спутанность сознания. Может наблюдаться нарушение речи и эпилептические припадки;
- нарушение функций внутренних органов (в 25% случаев): поражение миокарда, печени, желудка, почек, оболочек и сосудов мозга;
- выпадение волос, ресниц и бровей. Рост волос возобновляется через 1-2 месяца;
- появление кондилом на половых органах и в области анального прохода;
- возникновение высыпаний на коже, в том числе ладонях и подошвах ног, и слизистых оболочках.
Различают следующие виды сыпи:
- сифилитическая розеола – розовые или бледно-розовые плоские пятна от 0,5 до 1 см в диаметре. Локализация – туловище и конечности;
- лентикулярный сифилид – медно-красные округлые образования с плотной структурой, возвышаются над кожей;
- мелиарный сифилид – небольшие плотные образования диаметром до 2-2,5 мм. Имеют бурый цвет и локализуются на коже туловища. Как правило, такие папулы скапливаются и образуют кольца, дуги или бляшки;
- монетовидный сифилид – крупные красные или бурые образования диаметром до 2,5 см, слегка возвышаются над кожей;
- мокнущий сифилид – эрозированные образования. Они влажные, имеют округлую форму, вызывают умеренный зуд. Локализация – паховая область и подмышечные складки;
- широкие кондиломы – мягкие образование бледно-розового цвета, возвышаются над кожей и внешне схожи с папилломами. Локализация – промежность и область вокруг рта;
- пустулезный сифилид – небольшие гнойные образования, имеющие на конце корочку желтоватого цвета. Локализация – на коже туловища, конечностей и лица.
Обычно через 3-5 недель высыпания внезапно пропадают, не оставляя ни следа, даже если лечение не проводилось. Этот период именуют вторичным скрытым сифилисом. Эта стадия длится до 5 лет. На протяжении этого времени наблюдаются рецидивы заболевания, вновь появляется сыпь, но позже также самостоятельно исчезает.
Течение первой волны высыпаний ярко выраженное: множественные поражения кожи, образования яркого оттенка. В дальнейшем наблюдаются более тёмные элементы, часто скапливающиеся в группы.
Как протекают гинекологические заболевания у женщин?
Что касается инфекционных заболеваний, особенно в запущенной стадии, то они могут провоцировать острые гинекологические патологии. Если симптоматика стерта и не была вовремя замечена, такие болезни часто переходят в запущенную хроническую форму.
Опухолевые патологии и болезни, связанные с эндокринной системой, отличаются длительностью течения и полным отсутствием прямых признаков. Выявить их можно только при осмотре гинеколога и сдаче анализов.
Женщинам, не зависимо от сферы работы, состояния здоровья и социального статуса, рекомендуется проходить профилактический осмотр каждые полгода.
Медицинские услуги центра Конфиденс помогут забыть о недугах и проблемах со здоровьем, вернув вам полноценную жизнь.
К причинам появления патологий можно отнести гормональные нарушения, какие-либо аномалии развития мочеполовой системы, а также внешние факторы. Причем последняя группа одна из наиболее многочисленных:
- ведение ранней половой жизни
- несоблюдение норм интимной гигиены
- частая смена половых партнеров при незащищенном сексе
- инфекционные очаги
- стрессы, нервные перевозбуждения, переутомление, бессонница
- бесконтрольный и не назначенный прием антибиотиков
- ослабленный иммунитет
- нерегулярное, несбалансированное питание
- частые расстройства пищевода, бесконтрольные диеты и дефицит (избыток) веса
- неправильно подобранные гормональные контрацептивы
- частые аборты
- различные гинекологические манипуляции, в том числе хирургические вмешательства.
Наиболее просто заметить инфекционные болезни. Появляется чувство дискомфорта, усиливаются выделения, приобретая нехарактерный запах и цвет. Это может быть связано не только со сменой половой партнера, но и с переохлаждением, использованием нового средства для интимной гигиены.
Распознать другие заболевания сложнее. К примеру, сбой в менструальном цикле женщины могут связать со стрессом или отсутствием постоянного партнера, хотя это симптом может указывать на серьезный гормональный сбой. При появлении непостоянных и не обильный кровяных выделений возможно диагностирование полипов или эктопии шейки матки.
Симптомы третичного сифилиса
Этот тип заболевания диагностируется крайне редко. Он развивается спустя 4-5 лет после заражения и характеризуется поражением кожи, слизистой, костей и внутренних органов. Со временем приводит к летальному исходу.
Симптоматика следующая:
- появление на коже коричневых или красно-бурых бляшек. Они имеют неровный контур, возвышаются над кожей, покрыты язвами и коркой. Локализация – руки, спина, лицо;
- образование в подкожной клетчатке изолированной гуммы – жёсткого узла размером с грецкий орех и язвой в центре. Обычно возникает на волосистой части головы, груди, лице, иногда – на слизистой ротовой полости, гортани и носа. В последнем случает происходит разрушение тканей и деформация неба. На этом фоне развитие получают ряд осложнений:
- разрушается носовая перегородка и деформируется нос;
- появляется осиплость и охриплость;
- нарушается подвижность языка.
- поражение нервной, сосудистой и костной систем, что проявляется в виде сифилитического менингита, гидроцефалии, прогрессивного паралича;
- деформация и нарушение функции внутренних органов (печени, почек, лёгких, сердца).
Чем грозят заболевания?
Всем давно известно, что любое заболевание, будь это та же самая банальная простуда, чревато серьезными последствиями и осложнениями, если не заниматься их лечением. То же самое касается и заболеваний репродуктивной системы у женщин. Самое страшное для женщины осложнение этих патологий — бесплодие. Ведь поражаются те органы, которые отвечают за детородную функцию. И если проблему оставить без внимания, то шансы женщины забеременеть и выносить ребенка со временем все больше и больше уменьшаются. И даже если зачатие происходит — беременность всегда грозит какими-то патологическими осложнениями вплоть до выкидыша или гибели плода внутри утробы. И чем раньше женщина обратится за помощью к профессионалам, тем лучше для ее же здоровья и способности иметь детей.
Первые признаки заболевания
Первым классическим проявлением гонореи являются выделения. Как правило, они имеют густую консистенцию, жёлтый или белый цвет, неприятный запах, вызывают зуд. На фоне этого женщины часто ошибочно принимают заболевание за молочницу или неспецифический кольпит, занимаются самолечением и, тем самым, стирают клиническую картину.
Могут возникать боли внизу живота и при мочеиспускании, а позывы к опорожнению учащаться. В этом также ошибочно часто винят цистит или переохлаждение.
Гонорейный цервицит
При локализации инфекции во влагалище наблюдаются следующие симптомы:
- желтовато-белые выделения с неприятным запахом;
- зуд, жжение и чувство щекотания в области промежности и влагалища;
- болезненность во время полового акта.
У беременных женщин симптоматика носит более выраженный характер.
Воспаление придатков и матки
При проникновении инфекции выше поражаются придатки и эндометрий. При этом наблюдается:
- тянущая или острая режущая боль внизу живота;
- гнойные выделения с примесью крови;
- повышение температуры тела до 38-390С;
- возникновение признаков интоксикации – слабости, недомогания, тошноты, рвоты, снижения аппетита;
- болезненность во время полового акта.
Уретрит, цистит, пиелонефрит
При инфицировании мочеиспускательного канала симптоматика следующая:
- частые позывы к мочеиспусканию;
- режущая боль и жжение во время мочеиспускания;
- отёчность и покраснение наружного отверстия уретры, пальпация её болезненна, возможны гнойные выделения из неё;
- появление ложных позывов к мочеиспусканию.
- Восхождение инфекции поражает мочевой пузырь и почки.
Гонорейный проктит
Гонорейное воспаление прямой кишки вызывает:
- зуд и жжение в области анального отверстия;
- слизисто-гнойные выделения;
- болезненная дефекация;
- ложные позывы к дефекации;
- кровянистые прожилки в кале и выделениях;
- гнойный налёт на слизистой прямой кишки;
- покраснение анального отверстия;
- заполнение складок ануса гноем.
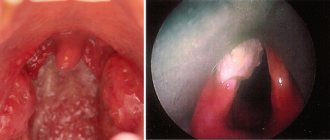
Гонорейный фарингит
Обычно скрывается под маской обычной ангины с характерными симптомами:
- боли в горле (редко интенсивные);
- болезненность при глотании;
- увеличение подчелюстных лимфатических узлов;
- повышение температуры тела;
- отечность и покраснение миндалин и небных дужек, появление желтовато-серого налёта на них.
Однако, чаще всего гонорейный фарингит протекает бессимптомно или же проявляется лишь першением в горле и осиплостью голоса.
Гонорейный стоматит
Для него характерны следующие признаки:
- воспаление десен с образованием гнойных язв;
- увеличение подчелюстных лимфатических узлов.
Гонорейный конъюнктивит
Инфицирование слизистой глаз вызывает яркую симптоматику:
- отёчность век, которые буквально склеены гнойными выделениями;
- покраснение слизистой оболочки глаз;
- в запущенном случае – помутнение роговицы и ухудшение зрения.
Хроническая гонорея
Спустя 2 месяца после заражения гонорея приобретает хроническую форму, клиническая картина которой практически стёрта. Бессимптомные периоды заболевания сменяются рецидивами со слабовыраженными признаками.
Толчком для начала обострения может стать переохлаждения, начало менструации, прерывание беременности. Из симптоматики наблюдаются выделения и боли в поясничной области, иногда спазмы могут отдавать в ноги или живот.
Хроническое воспаление слизистой влагалища на фоне гонореи приводит к нарушению менструального цикла. Наблюдаются кровотечения между менструациями, а сам цикл становится продолжительным и с обильным кровотечением. В процессе нарастания болезни развиваются спаечные процессы в малом тазу.
Отличительным симптомом гонореи в этой стадии является синдром «утренней капли»: при пробуждении женщина может обнаружить у отверстия мочеиспускательного канала мутно-гнойную каплю.
При отсутствии лечения хроническая гонорея может привести к бесплодию.
Трихомониаз
Инкубационный период заболевания составляет 4-14 дней, первые признаки проявляются примерно на 5 дней после заражения. Симптомы трихомониаза зависят от места инфицирования (влагалище, мочеиспускательный канал и шейка матки).
Симптомы «первичного» трихомониаза:
- обильные выделения белей из влагалища. Обычно они желтоватого или зеленоватого цвета (могут становиться серо-зелеными с прожилками крови), пенящиеся и имеющие неприятный запах. При сочетании с гарднереллезом (бактериальным вагинозом) появляется «рыбный» запах;
- слизистая оболочка влагалища покрыта гнойными выделениями;
- выделения из влагалища при контакте с кожей вызывают появление на ней язв, раздражений и ссадин;
- дискомфорт и болезненные ощущения во время полового акта;
- жжение и сильный зуд во влагалище, его отёчность и покраснение;
- межменструальные кровянистые выделения из влагалища;
- при поражении инфекцией мочеиспускательного канала наблюдается учащённое мочеиспускание, жжение и режущая боль при нём;
- повышение температуры тела до 37,50С;
- общее ухудшение самочувствия, нарушение сна;
- редко – боли внизу живота.
Самые распространённые женские заболевания: симптомы и лечение
Женское здоровье — важная и деликатная тема. Любое заболевание доставляет дискомфорт, нарушает качество жизни, может привести к серьёзным последствиям. Ситуация осложняется тем, что обсудить с кем-то интимные проблемы не всегда возможно. Даже на приёме у врача женщины часто испытывают неловкость при описании симптомов.
А между тем, стесняться вопросов, касающихся здоровья репродуктивных органов, не нужно. Большинство болезней, способных вызвать бесплодие, рост злокачественных клеток и другие тяжёлые патологии, легко лечится на ранних стадиях. При первых признаках недуга нужно обращаться к врачу. Специалист поставит диагноз и назначит подходящее лечение.
Причины развития женских заболеваний
Различают внешние и внутренние провоцирующие факторы.
Внешние причины развития болезней:
- неблагоприятное экологическое окружение;
- неврозы, психологические нагрузки, хронические стрессы и частые депрессии;
- беспорядочные половые связи;
- механические травмы наружных и внутренних половых органов;
- вирусные и бактериальные инфекции, в том числе ИППП;
- раннее начало половой жизни;
- неправильный выбор нижнего белья;
- недостаточная гигиена интимных зон;
- местная аллергическая реакция на ткани, косметические средства;
- частый и неправильный приём лекарств, особенно оральных контрацептивов и антибиотиков.
Внутренние провоцирующие факторы:
- воспалительные процессы в организме, которые являются источником инфекции: хронический тонзиллит, гайморит, пиелонефрит и т. д.;
- нарушение гормонального баланса из-за гинекологических, эндокринных заболеваний;
- аномалии анатомического строения внутренних органов;
- частые выкидыши, аборты;
- наличие системных заболеваний (например, сахарного диабета).
Виды женских болезней
По этиологии заболевания бывают:
- Воспалительные. Патология вызвана деятельностью микроорганизмов: вирусов, бактерий, грибков. Такие заболевания, как эндометрит, мастит, кольпит, молочница проявляются воспалением.
- Гормональные. Патологии развиваются на фоне дисбаланса гормонов, вызванного нарушением работы желёз. Эта группа заболеваний характеризуется выраженными и множественными симптомами. Гормональные изменения вызывают миому матки, эндометриоз, нарушения менструального цикла, провоцируют развитие такой условной патологии, как мультифолликулярные яичники.
- Гиперпластические. Причина болезни — рост новообразования. Опухоль может иметь доброкачественный или онкологический характер. К гиперпластическим болезням относят эрозию шейки матки, кисты, рак молочной железы и т. д.
Рассмотрим наиболее распространённые женские заболевания.
Воспаление придатков матки
Заболевание развивается при попадании в организм патогенов (гонококк, стрептококк) или условно патогенных микробов на фоне снижения иммунитета. Воспаление придатков матки часто диагностируют после переохлаждения, установки внутриматочной спирали, искусственного прерывания беременности.
Основные симптомы:
- боль в пояснице и нижней части живота со стороны воспалённого органа, может отдавать в крестец или задний проход;
- обильные выделения с непривычным запахом;
- слабость на фоне общей интоксикации;
- повышенная температура тела.
Воспаление может распространяться на яичники и маточные трубы, переходить в хроническую форму, которую сложнее лечить, затрагивать один или оба придатка матки. При отсутствии лечения возникают осложнения. Согласно медицинской статистике, около 20% женщин, страдающих бесплодием, ранее переболели воспалением придатков матки и не лечили его своевременно. Патология также повышает риск внематочной беременности. В запущенных случаях во внутренних половых органах развиваются гнойные процессы.
Для диагностики бывает достаточно осмотра у гинеколога.
Миома матки
Миома формируется из клеток мышц и представляет доброкачественную опухоль. Новообразование не перерождается, но увеличивается в размерах. Рост миомы матки доставляет дискомфорт, создаёт опасность кровотечений. В период менопаузы, на фоне снижения уровня женских половых гормонов, образование может уменьшаться в размерах.
Причины миомы матки:
- гормональный дисбаланс с увеличением уровня эстрогена и прогестерона в крови;
- частые аборты, выскабливания полости матки;
- нерегулярная половая жизнь;
- сидячий образ жизни.
Миома не имеет характерных симптомов. О наличии новообразования женщина узнаёт во время планового обследования у гинеколога или на УЗИ. В редких случаях наблюдаются кровянистые выделения, не связанные с менструацией. Крупная опухоль затрудняет мочеиспускание.
Эндометриоз
Эндометрий — это внутренний слой клеток слизистой оболочки матки. Особенность ткани заключается в способности реагировать на изменения гормонального фона в течение цикла. В период овуляции, когда матка готовится к оплодотворению, эндометрий утолщается, разрастается, формируется разветвлённая сеть кровеносных сосудов. Если зачатия не произошло, клетки постепенно отслаиваются, начинается менструация.
Эндометриоз — это патология, которая проявляется аномальным разрастанием эндометрия за пределами полости матки. Заболевание имеет множество причин: гормональные нарушения, снижение защитной функции организма, наследственная предрасположенность и т. д. Эндометриоз придатков матки сопровождается увеличением этих органов.
Характерных симптомов патологии нет. Разрастание тканей в начальных стадиях никак не проявляет себя. По мере развития болезни появляются следующие признаки:
- обильные и болезненные менструации;
- нарушения цикла;
- слабость, общее недомогание;
- периодические боли в пояснице;
- спонтанные кровотечения, не связанные с менструальным циклом.
Лёгкие формы эндометриоза лечатся консервативными методами. В тяжёлых случаях проводят лапароскопию.
Эрозия шейки матки
Нарушение слизистой оболочки шейки матки часто диагностируют у женщин репродуктивного возраста. Само заболевание не угрожает жизни, но лечить его необходимо для профилактики осложнений. Эрозия шейки матки развивается на фоне гормональных нарушений, снижения иммунитета, воспалительного процесса, эндокринных заболеваний. Для диагностики и исключения злокачественных процессов показано проведение кольпоскопии.
Симптомы патологии:
- болезненность во время полового акта;
- зуд и выделения при присоединении инфекции.
Признаки болезни проявляются редко. Обычно женщина узнаёт об эрозии на приёме у гинеколога. Существует множество современных методов лечения, которые полностью устраняют патологию без повреждения и травмирования шейки.
Кольпит
Воспалительное заболевание, локализованное во влагалище. Причиной кольпита может стать любой инфекционный агент: бактерия, вирус, грибок. Болезнь чаще диагностируют у молодых женщин, ведущих активную половую жизнь.
Симптомы кольпита:
- боли внизу живота;
- обильные выделения, которые вызывают зуд, жжение наружных половых органов;
- сыпь на коже промежности;
- дизурия (болезненное мочеиспускание, частые позывы);
- отёчность наружных половых органов.
Заболевание в острой форме имеет ярко выраженную симптоматику, снижается качество жизни, женщина чувствует постоянный дискомфорт.
Хронический кольпит менее выражен. Из симптомов могут присутствовать только выделения, зуд. Периоды обострения сменяются ремиссиями.
Молочница
Воспалительное заболевание, спровоцированное ростом грибка Candida. Эти микроорганизмы присутствуют в микрофлоре каждого человека, но никак не проявляют себя. Чтобы грибок начал активно расти и вызвал заболевание, нужны провоцирующие факторы. Агрессивность патогена может спровоцировать длительный приём антибиотиков, снижение местного иммунитета, плохая гигиена интимных зон, нарушения гормонального фона и другие причины.
По статистике, около 75% женщин хотя бы раз в жизни испытывали симптомы кандидоза:
- бели творожистого характера с кислым запахом;
- чувство жжения в промежности после полового акта;
- болезненность, зуд во влагалище.
Молочница может протекать с острыми проявлениями или иметь хронический характер.
Синдром поликистозных яичников (СПКЯ) и мультифолликулярные яичники
Заболевание чаще диагностируют у женщин в возрасте 25–30 лет. Распространённость патологии — 2,5–8%.
Сам феномен мультифолликулярных яичников не является патологией. Однако нарушается процесс созревания фолликулов и их овуляции. Постепенно яичник покрывается множественными образованиями (неовулировавшими фолликулами) — формируется поликистоз. Среди причин заболевания отмечают генетическую предрасположенность к повышенному уровню андрогенов, ожирение.
Симптомы СПКЯ:
- болезненные менструации;
- появление акне на лице;
- колебания артериального давления как вверх, так и вниз;
- подавленное состояние, депрессия;
- алопеция отдельных участков или, наоборот, избыточный рост волос (например, усов);
- пигментация кожи.
Наиболее характерным симптомом поликистоза являются нерегулярные менструации. Продолжительность цикла может составлять несколько месяцев.
Нарушение менструального цикла
Сбой в менструациях не является заболеванием — это симптом других патологий. В норме менструация длится от 3 до 8 дней и повторяется каждые 3–5 недель. Слишком длинный или слишком короткий цикл, обильные или скудные выделения должны рассматриваться как симптом заболевания. Необходима консультация врача. Отсутствие месячных в детородном возрасте — серьёзная патология.
Причины нарушения менструального цикла различны:
- заболевания щитовидной железы, сахарный диабет;
- гормональные нарушения на фоне дисфункции яичников, гипофиза;
- хроническая усталость, стрессы;
- гинекологические заболевания с острым или хроническим течением;
- неблагоприятное экологическое окружение;
- нерегулярное и/или неправильное питание;
- злокачественные новообразования.
Чтобы найти и устранить причину нарушения менструаций, женщине назначают комплексное лабораторно-инструментальное обследование.
Мастит
Заболевание развивается в молочной железе. Мастит — это воспаление протоков или функциональных тканей груди. Чаще патология диагностируется у кормящих женщин. Подавляющее большинство случаев приходится на первородящих молодых мам.
Основная причина развития мастита — застой грудного молока. Жидкость является идеальной питательной средой для бактерий. Развитие инфекции вызывает характерные симптомы:
- чувство распирания, уплотнение, боли в молочной железе;
- покраснение и отёчность кожи на стороне воспаления;
- повышение температуры тела.
Отсутствие лечения грозит появлением абсцесса, сепсисом. Своевременное обращение к врачу позволяет быстро и бесследно избавиться от мастита.
Рак молочной железы
Рак — злокачественная опухоль. В разных регионах мира распространённость болезни составляет от 10 до 30%. Рак молочной железы поражает женщин всех возрастов, включая девочек-подростков. После 65 лет риск развития злокачественной опухоли увеличивается в несколько раз по сравнению с группой пациенток до 30 лет.
Причиной появления рака груди может стать генетическая предрасположенность, облучение, отказ от грудного вскармливания после родов, отсутствие беременностей или слишком частые аборты, вредные привычки, плохая экология, эндокринные заболевания, гормональный дисбаланс.
Злокачественное образование на ранних стадиях не имеет симптомов. Обнаружить рак можно самостоятельно во время прощупывания груди — определяются небольшие узелки и уплотнения. Женщины старше 40 лет проходят маммографию, которая также является эффективным методом ранней диагностики.
Симптомы рака молочной железы неспецифические:
- частые мастопатии и болезненность груди;
- нарушения менструального цикла;
- увеличение подмышечных лимфоузлов;
- отёчность груди.
На более поздних стадиях появляются видимые изменения на коже со стороны больной молочной железы. Образуется так называемая лимонная корка. Кожа меняет цвет, покрывается морщинами. Прогрессирование болезни вызывает втягивание соска, распространение опухоли в подмышечные впадины, появление метастаз, изъязвления на поверхности молочной железы.
Лечение женских заболеваний
При появлении первых симптомов необходимо обратиться к врачу-гинекологу. Специалист проводит осмотр, берёт мазок из влагалища. При необходимости пациентке назначают дополнительные анализы, УЗИ, другие методы исследования.
Лечение проводится комплексно. Терапия направлена не только на устранение симптомов, но и на борьбу с сопутствующими заболеваниями.
В зависимости от диагноза пациентке назначают:
- Нестероидные противовоспалительные средства. Препараты помогают устранить воспаление, облегчить состояние пациентки при инфицировании мочевыводящих путей. Лекарства также оказывают обезболивающее действие при нарушениях менструации.
- Антибиотики, противовирусные препараты, антисептики, антимикотики. Лекарства широкого или направленного действия устраняют возбудителя болезни. Вид и дозировку препаратов подбирает врач после диагностики.
- Гормональные средства. Эффективное средство для восстановления менструального цикла, лечения опухолей, воспалений, сопутствующих заболеваний. Гормоны назначают для восстановления после хирургического лечения, для предотвращения нежелательных беременностей, нормализации гормонального фона и лечения бесплодия.
- Общеукрепляющие препараты. Женщине после лечения необходимо позаботиться об иммунитете. Курс витаминов — это вспомогательное средство к основной терапии. Дополнительно врач может назначить препараты железа, например, после обильной менструации или кровотечения.
В лечении гинекологических заболеваний активно используют физиотерапию. Процедуры проводят курсами по несколько дней. В случае тяжёлого хронического течения болезней показано хирургическое вмешательство. Лечение проводят в стационаре, современными щадящими методами. Например, после лапароскопии пациент может отправляться домой уже через 2–4 дня после операции, шрамов на коже практически не остаётся.
Важный фактор сохранения женского здоровья — регулярная диспансеризация и профилактические осмотры у гинеколога.
Диагностика и лечение женских заболеваний в Москве
Клиника персональной медицины MedEx предоставляет возможность получить консультацию гинеколога и пройти необходимые обследования в одном месте и в кратчайшие сроки. Не откладывайте визит к врачу — лучше всего женские заболевания поддаются лечению на ранней стадии.
Хламидиоз
Хламидиоз – коварное заболевание, поскольку в 6-% случаев протекает бессимптомно, что вовсе не говорит о безопасности. Инкубационный период составляет 2-4 недели, после чего может проявляться симптоматика:
- зуд и жжение на слизистой половых органов;
- белые или желтоватые выделения слизисто-гнойного характера, имеющие острый неприятный запах;
- повышение температуры тела до 37-37,50С;
- незначительные или интенсивные боли внизу живота, в поясничной и паховой области, усиливающиеся перед менструацией, при резких движениях и физических нагрузках;
- при инфицировании слизистой уретрального канала: учащённое мочеиспускание, болезненность, зуд и жжение во время него, помутнение мочи;
- дискомфортные и болезненные ощущения во время полового акта;
- незначительные кровянистые выделения во время или после полового акта;
- эрозия шейки матки, небольшие изъязвления на ней и кровянистые выделения;
- в запущенных случаях – нарушение эндокринной функции яичников и овариально-менструального цикла, в результате чего месячные становятся нерегулярными, болезненными, редкими, обильными или, наоборот, скудными.
Нередко при длительном бессимптомном течении единственный признак заболевания – бесплодие.
Актиномикоз
Это заболевание встречается достаточно редко. На начальной стадии симптомы актиномикоза слабо выражены и нередко напоминают воспалительный процесс.
Наблюдается:
- повышение температуры тела до 400С;
- резкие или ноющие боли внизу живота и в подвздошной области.
При прогрессировании заболевания образуются плотные, малоболезненные инфильтраты. В этот процесс вовлекаются все органы малого таза, происходят деформационные изменения в матке, придатках, кишечнике, прямой кишке с гиперемией слизистой оболочки и сглаженностью сосудистого рисунка. Большие плотные инфильтраты могут сдавливать кишечник, нарушать функции мочевыводящих путей.
На следующей стадии заболевания наблюдается:
- образование свищей с гнойным отделением, распространяющихся на забрюшинную клетчатку, мочевой пузырь, бедро и прямую кишку. При этом выделяемый гной не имеет запаха;
- нарушение менструальной (ациклические кровотечения, отсутствие менструаций) и репродуктивной функции.
В хронической форме заболевания появляются спайки и рубцы.
Миома матки
Миома матки — одна из частых доброкачественных опухолей у женщин. Нередко возникает именно в самом активном цветущем возрасте — после 30-35 лет. Разрастание клеток, формирующих миоматозный узел, происходит по разным причинам. Это может быть наследственная предрасположенность, гормональный дисбаланс. Миома может возникать в ответ на негативное воздействие, например, после серьезного воспалительного процесса.
Опухоль образуется «тихо», без особых симптомов. Обнаружить ее может только врач при гинекологическом осмотре. Для уточнения диагноза необходимо обязательно провести УЗИ, иногда применяют КТ и МРТ. После обследования доктор определяет дальнейшую стратегию лечения. Чаще всего оно неоперативное и комбинированное.
Показанием к операции может стать «срок» миомы: опухоль свыше 12-ти недель необходимо удалять. Также хирургическим путем удаляются опухоли, которые слишком быстро растут, вызывают обильные кровотечения, а значит, могут спровоцировать анемию.
Важно помнить, что наличие миомы может повлиять на способность к вынашиванию: оплодотворенной яйцеклетке сложнее прикрепиться к стенке матки.
Микоплазмоз
В 10-20% случаев это заболевание протекает бессимптомно, пока не будет активизировано различными стресс-факторами: аборт, переохлаждение, нервное перенапряжение и т.д. Инкубационный период составляет от 5 дней до 2 месяцев, первые признаки проявляются примерно через 7-14 дней после заражения.
Микоплазмоз не имеет четко выраженных специфических симптомов, они зависят от клинической формы заболевания. Патология может протекать в форме вульвовагинита, цервицита, эндометрита, сальпингита, оофорита, аднексита, уретрита, цистита, пиелонефрита.
Наблюдается следующая клиническая картина:
- при поражении влагалища и шейки матки: желтые или серые слизистые выделения, зуд и жжение во время мочеиспускания, дискомфорт и болезненные ощущения при половом акте или после него;
- при поражении матки и придатков: тянущие боли в нижней части живота и в пояснице, межменструальные кровянистые выделения, нарушение менструального цикла;
- при инфицировании мочеиспускательного канала: учащенное мочеиспускание, боль и жжение во время него, ложные позывы к опорожнению, повышение температуры тела до 38,50С, режущая боль внизу живота, боль в пояснице;
- при поражении кишечника: боль при дефекации, ложные позывы к опорожнению, иногда – примесь слизи в каловых массах;
- при поражении дыхательной системы (не относится к половым заболеваниям, но может стать осложнением генитального микоплазмоза): першение в горле, заложенность носа, воспаление связок, бронхит, повышенная температура, слабость, потливость, долго не проходящий кашель с мокротой.
Женские болезни: виды и симптомы
Гинекологические заболевания условно делят на три большие группы:
- Воспалительные заболевания;
- Гормонозависимые патологии;
- Заболевания гипепластического, дистрофического и опухолевого характера.
Среди гинекологических заболеваний воспалительного характера выделяют следующие:
- Гнойно-воспалительные Вульвит, кольпит, эндометрит, аднексит, пельвиоперитонит и др.;
- Заболевания, передающиеся половым путем Гонорея, трихомониаз, хламидиоз, уреаплазмоз, кандидоз;
- Вирусные Генитальный герпес, папилломавирусные инфекции, цитамегаловирусная инфекция, ВИЧ-инфекция.
Нарушения в эндокринной системе организма приводят к патологиям полового созревания (задержка или преждевременное половое развитие, половой гермафродитизм, нарушения менструального цикла, аномалии развития половых органов). Сюда же относят такие заболевания, как патологии менструального цикла (предменструальный синдром, аменорея, альгодисменорея), нарушения функций яичников, отсутствие овуляции, дисфункциональные маточные кровотечения и т.д.
Третья группа включает в себя такие серьезные болезни, как доброкачественные и злокачественные новообразования в половых органах, миому, гиперпластические и дистрофические изменения в шейке матки, в частности эрозии и псевдоэрозии.
Уреаплазмоз
В 70-80% случаев клинические проявления этого заболевания отсутствуют, поэтому, как правило, оно обнаруживается при диагностике другого заболевания. Уреаплазмоз не имеет специфических симптомов и в периоды обострений проявляется, как воспалительный процесс. Инкубационный период может длиться от нескольких дней до нескольких месяцев.
Симптомы заболевания следующие:
- уретрит (воспаление мочеиспускательного канала): боль и жжение в области уретры, при этом боль резко усиливается при мочеиспускании, воспаление слизистой наружного зева уретры, учащённое мочеиспускание;
- слизистые выделения из влагалища и мочеиспускательного канала. Обычно они довольно скудные, не имеют запаха и цвета. Если же воспалительный процесс уже запущен, выделения могут стать зеленоватыми или желтоватыми и принять резкий неприятный запах;
- болезненные и дискомфортные ощущения во время и после полового акта;
- кровянистые выделения из влагалища после полового акта;
- ноющие или тянущие боли внизу живота. Если заболевание дало осложнение на придатки и матку – боли внизу живота режущего характера;
- при острой форме: повышение температуры тела до 37-37,50С; слабость, быстрая утомляемость, снижение работоспособности;
- при хронической форме: бесплодие, самопроизвольный выкидыш, патологическое течение беременности, стойкий к лечению уретрит, вагинит, эндоцервицит, аднексит.
Если заражение произошло во время орального секса, уреаплазмоз может скрываться под «маской» ангины: появляется налёт на миндалинах (гландах), болезненные ощущения в горле, трудно и больно глотать и т.д.
КЛАССИФИКАЦИЯ ВОСПАЛИТЕЛЬНЫХ ПРОЦЕССОВ В ЗАВИСИМОСТИ ОТ ЛОКАЛИЗАЦИИ ПАТОЛОГИЧЕСКОГО ПРОЦЕССА.
| Определение | Локализация | Расшифровка |
| Вульвит | наружных половых органов (вульвы) | “Вульва” (лат.) |
| Вульвовагинит | Воспаление влагалища и вульвы | Одномоментное воспаление |
| Бартолинит | Воспаление бартолиновых желез (железы преддверия влагалища) | Железы получили название по имени открывшего их анотома |
| Кольпит, или вагинит | Воспаление слизистой влагалища | “Вагина”, “кольпос” (лат., греч.) – влагалище |
| Метроэндометрит | Послеабортное или послеродовое воспаление матки | Тоже, что и эндометрит |
| Пельвеоперитонит | Воспалительный процесс в брюшине малого таза | “Пельвис” (лат.)- таз, “перитонеум” (греч.) – брюшина |
| Сальпингит | Воспаление фаллопиевых (маточных) труб | Сальпинкс” (греч.) – труба |
| Сальпингоофорит, или аднексит | Воспаление яичников и маточных труб (придатков матки) | “Аднекса” (лат.) – придатки “сальпинкс” – труба, “оофорум” (греч.) – яичник |
| Эндометрит | Воспаление слизистой оболочки полости матки | Метра, по-гречески матка, эндометрий – внутренний слизистый слой матки |
| Эндоцервицит | Воспалительный процесс в слизистой оболочке шеечного канала матки | “Цервикс” (лат.) – шейка, “эндо” – внутри |
Воспалительные заболевания в зависимости от характера возбудителя делятся на неспецифические и специфические. Половые инфекции являются специфическими процессами воспаления (они вызываются трихомонадами, гонококками, бледными трепонемами, микоплазмами, хламидиями, уреаплазмами, гарднереллами). Воспаление могут одновременно вызывать несколько микроорганизмов (комбинированная микрофлора), вызываемая бактериями, грибами и вирусами. Такое воспаление принято считать специфическим (сифилис, гонорея, трихомоноз, туберкулез, хламидиоз и др.). Воспаления неспецифического характера связано с условно-патогенными микроорганизмами (штаммы, которые опасны при определенных условиях), например: гарднерелла (она вызывает бактериальный вагиноз или гарднереллез), грибы рода Кандида (вызывает молочницу или кандидоз), энтерококки, кишечная палочка, стрептококки, стафилококки, синегнойная палочка, протеи, клебсиелла. Симптоматика неспецифических и специфических воспалительных процессов не имеет отличий.
Гарднереллез
Инкубационный период заболевания составляет 4-10 дней. Первыми сигналами инфицирования являются:
- появление запаха «тухлой рыбы» из влагалища. Такой специфический запах вызван распадом продуктов жизнедеятельности инфекции;
- незначительные беловато-серые или желтоватые выделения из влагалища.
- С развитием заболевания клиническая картина дополняется симптомами:
- ощущение раздражения, зуда и жжения во влагалище;
- учащённое мочеиспускание;
- боли внизу живота, что свидетельствует о нарастании воспалительного процесса;
- усиливающиеся дискомфортные и болезненные ощущения во время полового акта;
- кремообразные выделения, стекающие по стенкам влагалища в промежность.
После полового акта симптоматика приобретает ярко выраженный характер, поскольку сперма, имея щелочную реакцию, служит благоприятной средой для размножения бактерий гарднерелл.
Кандидоз (молочница)
Первые признаки кандидоза (молочницы) проявляются уже на 4-5 день после заражения или активации собственной условно-патогенной микрофлоры влагалища. Клиническая картина этого заболевания следующая:
- боль и дискомфорт во время полового акта: слизистая оболочка влагалища разрушается грибами Candida, становясь воспалённой и болезненной;
- жжение и зуд в области половых органов. Эти симптомы усиливаются после мочеиспускания или мытья;
- отёчность и покраснение половых органов;
- белый налёт и обильные «творожистые» выделения с неприятным кисловатым запахом. Выделения представляют собой слизь с множеством белых плотных комочков (вид творожистых масс или свернувшегося молока);
- болезненность и дискомфорт при мочеиспускании;
- появление сыпи на половых губах. При молочнице часто наблюдается образование небольших бордовых прыщиков-пузырьков с жидким содержимым внутри – везикулов. Через 1-2 дня они лопаются и на их месте образуются небольшие эрозии и корочки;
- общее ухудшение состояния. Перечисленные симптомы становятся причиной нервозности, приступов плохого настроения, нарушений сна (жжение усиливается в ночное время). Их проявление особенно усиливается после длительной ходьбы и во время менструации.
Вирус папилломы человека (ВПЧ)
Формы проявления вируса папилломы у женщин различно: остроконечные кондиломы, плоские бородавки, дисплазия, бовеноидный папулёз, предраковое состояние и рак шейки матки. Обычно папилломавирус протекает скрыто и выявляется при профилактическом осмотре. Патологические изменения на коже, как правило, обнаруживаются через 1–6 месяцев после инфицирования.
Инкубационный период и основные проявления симптоматики зависят от типа папилломавируса, его количества (вирусной нагрузки), активности иммунитета и сопутствующих заболеваний (половых инфекций).
Выделяют следующие основные симптомы ВПЧ у женщин:
| Симптом | Остроконечные кондиломы | Дисплазия | Рак шейки матки |
| Боль в области поясницы, нижних конечностей и таза | Нет | Нет | Есть |
| Межменструальные кровотечения | Нет | Есть | Есть |
| Незначительные кровотечения после полового акта | Есть | Есть | Есть |
| Выделения | Прозрачного или желтовато-зелёного цвета с неприятным запахом | С неприятным запахом | С неприятным запахом |
| Зуд и жжение в области половых органов | Есть | Есть | Есть |
| Боль во время и после полового акта | Есть | Есть | Есть |
Клиническая картина может быть дополнена общими признаками:
- хроническая утомляемость;
- периодическое снижение веса;
- снижение аппетита;
- отёчность нижних конечностей.
Профилактика гинекологических заболеваний
Профилактика гинекологических заболеваний включает:
- охрану здоровья девочки уже с периода внутриутробного развития;
- своевременное лечение инфекционных и других заболеваний;
- своевременное лечение последствий родовых травм;
- здоровый образ жизни, отказ от вредных привычек, закаливание;
- соблюдение правил общей гигиены, гигиены половых органов.
В гинекологии существуют несколько обязательных принципов для эффективной работы на благо женщин. Своевременная консультация в гинекологии необходима, чтобы избежать серьезных проблем в будущем, потому что женские болезни, так же как и все прочие, поддаются лечению тем лучше, чем раньше они выявлены.
Герпетическая инфекция (цитомегаловирус, простой герпес)
Первичный герпес
Протекание первичного герпеса происходит в 5 периодов:
- Инкубационный. Длится от 2 до 14 дней, симптомы отсутствуют;
- Продромальный. Нарастают общие и местные проявления: недомогание, боль в мышцах, сопровождающаяся отёчностью и слабостью, повышение температуры тела до 37-37,50С, возможен озноб, увеличение паховых лимфатических узлов. Наблюдается также зуд и жжение в области половых органов, выделение белей, болезненное, с резью и жжением мочеиспускание;
- Период высыпаний. Длительность периода – от 7 до 10 дней. Появление на слизистой оболочке влагалища высыпаний в виде пузырьков диаметром 2-3 мм с жидким содержимым – везикулов. Они скапливаются в группы, образуя болезненный зудящий участок. Периодически происходит увеличение количества высыпаний. Общая симптоматика слабо выражена, местные проявления в виде зуда, жжения, отёка и боли сохраняются. Они приводят к появлению нервозности, приступов плохого настроения, нарушений сна;
- Период стабилизации. Длится около 2-3 недель. На этой стадии везикулы мутнеют, вскрываются и образуют мокнущие эрозии, склонных к слиянию. Иногда на их месте появляются язвы глубиной до 1 мм. Наблюдается болезненность поражённых участков, возможен гнойный налёт, кровоточивость отсутствует;
- Период заживления. Длится около 2-3 недель. Местные и общие симптомы стихают. Поражённые участки подсыхают, образуется тонкая корочка, под которой формируется новый эпителий. Спустя время корочка отпадает, на её месте наблюдается покраснение, которое проходит после полного заживления.
Сыпь обычно локализуется возле наружного отверстия уретры, у входа влагалища, на половых губах, на шейке матки, в области анального отверстия или ягодиц.
Общая продолжительность первичного герпеса составляет 5-7 недель.
Рецидивирующий герпес
Рецидивирующий герпес может протекать в типичной и атипичной формах. Для типичной формы характерны те же симптомы, что и для первичного герпеса. Только общая продолжительность составляет 7-10 дней.
Атипичная форма может быть представлена различными вариантами:
| Вариант | Преобладающие симптомы |
| Отёчный | Диффузный отёк и покраснение вульвы |
| Зудящий | Появление глубоких, плохо заживающих трещин, сильный зуд слизистой оболочки влагалища |
| Абортивный | Отсутствие некоторых стадий заболевания, регрессия высыпаний за 2-3 дня |
| Субклинический | Наличие микросимптоматики (зуд, поверхностные трещины) или отсутствие клинических проявлений |