Повышение артериального давления иначе можно назвать артериальной гипертензией.
Артериальная гипертензия длительное время протекает без явных проявлений. Однако достаточно скоро она может привести к возникновению острых нарушений мозгового кровообращения в виде ТИА (так называемая транзиторная ишемическая атака или, иными словами, все проявления инсульта, но в течение суток), инсультов, а так же к гипертрофии стенок сердца и/или увеличению полостей сердца.
Кроме того, артериальная гипертензия является фактором риска образования атеросклеротических бляшек в сосудах и возникновения инфаркта миокарда.
Взаимосвязь между уровнем АД и риском возникновения сердечно-сосудистых заболеваний линейна.
Чем выше АД, тем больше вероятность инфаркта миокарда, инсульта, сердечной недостаточности и поражения почек.
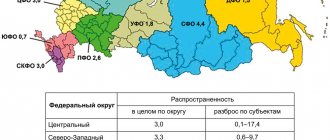
Распространённость артериальной гипертензии АГ в Российской Федерации составляет 39,3% среди мужчин и 41,1% среди женщин, при этом должным образом АД контролируют только у 17,5% женщин и 5,7% мужчин.
Систолическое АД неуклонно повышается с возрастом, в то время как диастолическое АД повышается до 60лет у мужчин и до 70лет у женщин, после чего наблюдается тенденция к его снижению.
ЧТО ТАКОЕ СИСТОЛИЧЕСКОЕ ДИАСТОЛИЧЕСКОЕ И ПУЛЬСОВОЕ ДАВЛЕНИЕ
Артериальное давление это давление, которое оказывает кровь на стенки артерий.
Различают:
- систолическое давление
- диастолическое давление
- пульсовое давление
Систолическое давление (верхнее)
Это максимальное давление в артериальной системе, развиваемое во время сокращения левого желудочка.
Оно обусловлено объемом крови, которое сердце выталкивает за одно сокращение, а так же эластичностью аорты и крупных артерий.
Диастолическое давление (нижнее или сердечное)
Это минимальное давление в артериях во время расслабления сердца, определяется величиной тонуса мелких артериол.
Пульсовое давление
Это разность между систолическим и диастолическим АД.
Итак причины повышения артериального давления:
Причины
Примерно в 90% случаев причиной стабильного повышения АД становится гипертоническая болезнь. Такой диагноз выставляется пациенту, когда в процессе обследования не найдены другие заболевания, сопровождающиеся гипертензией. В числе последних:
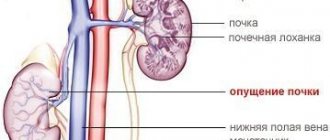
- патологии почек – пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз почечных артерий;
- эндокринные нарушения – новообразования надпочечников, поджелудочной железы или гипофиза, гиперфункция щитовидной железы, болезнь или синдром Иценко-Кушинга, феохромоцитома;
- синдром обструктивного апноэ во сне;
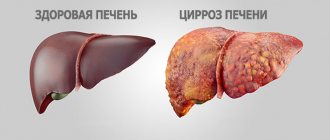
- пороки клапана или атеросклеротическое поражение аорты.
Регулярное применение ряда лекарств также способно вызывать повышение кровяного давления. К ним относятся оральные контрацептивы, нестероидные противовоспалительные средства, амфетамины, кортикостероиды, препараты, содержащие эритропоэтин, циклоспорин, кокаин.
Вероятность возникновения сердечно-сосудистых заболеваний, в том числе гипертонической болезни, находится в тесной взаимосвязи со следующими факторами риска:
- неправильное питание, включающее избыточное количество поваренной соли, насыщенных жиров и трансжиров, недостаток листовой зелени, овощей и фруктов в рационе;
- ожирение;
- патологии сердца и сосудов у близких родственников;
- возраст старше 65 лет;
- малоподвижный образ жизни;
- хронический стресс;
- вредные привычки – курение, чрезмерное употребление алкоголя.
Содержание:
- Почему гипертония опасна
- Высокое давление: причины
- Вторичная гипертония
- Почему возникает высокое давление у ребенка
- Краткие выводы
Гипертоническая болезнь — ведущий фактор риска сердечно-сосудистых и цереброваскулярных нарушений. Характеризуется стойким повышением АД до 140/90 и более. Может встречаться в любом возрасте, однако чаще диагностируется после 35-40 лет. Обнаруживается у 40% людей старшей возрастной группы. Из них 58% приходится на долю мужчин, 42% больных — женщины.
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
Современное медикаментозное лечение гипертонии включает комбинацию двух и более препаратов из следующих групп:
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента;
- блокаторы к ангиотензину II;
- диуретики (мочегонные средства);
- b-адреноблокаторы;
- альфа-адреноблокаторы.
Подавляющее большинство из них выпускается в форме таблеток от гипертонии.
Диагностика
Основной признак гипертонии – стабильное повышение кровяного давления, выявленное минимум в трех измерениях в разные дни при спокойной обстановке. При первом измерении АД в условиях больницы или поликлиники для корректности полученных результатов важно соблюдение следующих правил:
- перед обследованием пациенту нужно посидеть несколько минут в тихом помещении, чтобы успокоиться;
- размер манжеты тонометра должен соответствовать толщине руки, а само устройство – крепиться на уровне сердца;
- выполняется по два измерения с интервалом в 1-2 минуты на каждой руке, при большой разнице в полученных цифрах производится дополнительный замер;
- у пожилых пациентов, а также лиц, страдающих сахарным диабетом, или при подозрении на снижение АД в случае перемены положения тела замер проводится на первой и пятой минутах в положении стоя;
- дополнительно выполняется измерение ЧСС в течение 30 секунд.
Врач в беседе с пациентом уточняет, в каком возрасте впервые начало повышаться давление, нет ли таких симптомов, как храп с остановками дыхания во сне, приступы мышечной слабости или внезапного сердцебиения с потливостью и головной болью, необычные примеси в моче. Также важно выяснить, какие лекарственные средства и биодобавки он принимает.
В рамках первого этапа обследования при гипертонии проводятся следующие анализы:
- клинический анализ крови;
- общий анализ мочи, выявление микроальбумина в ее разовой и суточной порциях;
- биохимический анализ крови (уровень холестерина, липопротеинов для оценки риска атеросклероза, электролитов крови – калия, натрия, хлора, кальция, а также глюкозы и креатинина);
- определение уровня гликированного гемоглобина;
- определение концентрации гормонов – тироксина, трийодтиронина и тиреотропного гормона, антител к тиреопероксидазе и тиреоглобулину, альдостерона.
При подозрении на наследственную предрасположенность к заболеванию возможно определение полиморфизмов генов, ассоциированных с развитием артериальной гипертензии.
С целью уточнения факторов риска развития и выявления уже существующих сердечно-сосудистых патологий при гипертонии используются инструментальные методы диагностики:
- суточное мониторирование артериального давления;
- электрокардиографическое исследование;
- эхокардиография;
- холтеровское суточное мониторирование;
- дуплексное сканирование брахиоцефальных, почечных или подвздошно-бедренных артерий;
- ультразвуковое исследование почек и надпочечников;
- осмотр глазного дна.
При гипертонии важен контроль кровяного давления в домашних условиях с ведением дневника, в котором необходимо фиксировать все результаты измерений по времени, прием лекарственных средств и эпизоды стресса, способные спровоцировать подъем АД. При этом выполнять измерения нужно в положении сидя, после нескольких минут покоя, держа руку на одном уровне с сердцем.
На заметку:
- Гипертония — многофакторное заболевание, которое проявляется устойчивым повышением артериального давления и зависит от генетической предрасположенности и образа жизни.
- В группе риска заболевания находятся мужчины старше 55 лет и женщины старше 65 лет. Однако болезнь свойственна также молодым людям и детям.
- Гипертония — «тихий убийца», потому что часто проходит бессимптомно. Чтобы выяснить наличие болезни, необходимо регулярно следить за уровнем давления, консультироваться со специалистом. Генетическое тестирование поможет определить предрасположенность и предупредить развитие заболевания.
- При резком повышении артериального давления важно вызвать врача, либо принять лекарства, рекомендованные специалистом. Самолечение народными средствами при таком состоянии малоэффективно, и даже опасно.
- Факторы риска повышенного кровяного давления: возраст, наследственность, отсутствие физической активности, избыточный вес, курение, алкоголь, переизбыток соли и недостаток калия, стресс и хронические заболевания.
- Гипертония негативно влияет на все сферы жизни человека. Гипотоник должен регулярно принимать лекарства, ограничивать питание и физические нагрузки. Головные боли, нарушение мозгового кровообращения, отёки, повышенный риск развития атеросклероза, заболеваний сердца и почек — спутники артериальной гипертензии.
- Вылечить гипертонию нельзя, но можно купировать симптомы с помощью лекарственных препаратов и предотвратить активное развитие сбалансированным питанием, регулярными занятиями спортом и уменьшением стресса.
Источники:
- Oparil S.et al.,Hypertension Review
- Williams B. et al.,2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH)
- Umemura S. et al.,The Japanese Society of Hypertension Guidelines for the Management of Hypertension
- Curfman G. et al.,Treatment and Control of Hypertension in 2020: The Need for Substantial Improvement
- High blood pressure (hypertension)
- High blood pressure//Prevention//Causes//Diagnosis//Treatment
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
Последняя имеет стадийное течение:
- I стадия. Отсутствуют явные признаки нарушения работы органов-мишеней, поражаемых при стабильном повышении АД – сердца, почек, артериальных и венозных сосудов.
- II стадия. Присутствует один из перечисленных признаков или их совокупность, таких, как увеличение левого желудочка сердца, выраженное снижение скорости фильтрации в почках, альбумин в моче, увеличение толщины стенок сонных артерий или появление атеросклеротических бляшек в их просвете. При этом клинические проявления болезни могут отсутствовать.
- III стадия гипертонии. Имеется одна или несколько патологий, связанных с атеросклеротическими процессами в сердце и сосудах – инфаркт миокарда, острое нарушение мозгового кровообращения, стенокардия напряжения, атеросклероз артерий нижних конечностей, либо серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
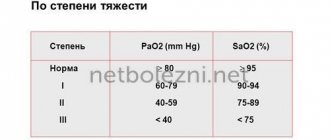
Артериальная гипертония подразделяется на несколько степеней в зависимости от максимальных показателей измеренного кровяного давления:
- Первая степень. Систолическое АД от 140 до 159 мм. рт. ст. и/или диастолическое – от 90 до 99 мм. рт. ст.
- Вторая степень. Систолическое АД от 160 до 179 мм. рт. ст. и/или диастолическое – от 100 до 109 мм. рт. ст.
- Третья степень. Систолическое АД более 180 мм. рт. ст. и/или диастолическое свыше 110 мм. рт. ст.
Также существует изолированная форма артериальной гипертензии, при которой повышены только цифры систолического давления при нормальном диастолическом.
Генетические факторы развития гипертонии
Многие генетические исследования выявляют стабильность ренин-ангиотензин-альдостероновой системы (РААС). Это гормональная система человека, которая регулирует артериальное давление, объем крови, баланс жидкостей и солей в организме. Изменения в этой системе могут способствовать развитию гипертонии.
Но сегодня существуют данные, которые намного точнее и актуальнее показывают предрасположенность к развитию гипертонии. Например, стоит учитывать полногеномные ассоциации. Ген NOS3 синтезирует окид азота и расслабляет стенки сосудов, APOE — переносчик холестерина, специфические полиморфизмы в гене ADRB1 влияют на частоту сердечных сокращений в состоянии покоя и могут быть связаны с сердечной недостаточностью.
Повышенное верхнее давление: причины, симптомы
Верхнее (систолическое) давление отражает сократительную активность миокарда во время систолы. Его повышение может быть обусловлено различными причинами:
- врождёнными пороками и приобретённой сердечной патологией – коарктация аорты, ОАП, блокада атриовентрикулярного узла, недостаточность клапанов на входе в аорту;
- ионные отклонения – накопление натрия и кальция в крови;
- атеросклероз крупных и мелких сосудов;
- почечные патологии воспалительного, аутоиммунного характера;
- сахарный диабет;
- дегидратация организма.
С течением времени повышенное верхнее давление приводит сначала к гипертрофии, а после — к изнашиванию миокарда, формированию сердечной недостаточности. Стенка аорты становится ригидной из-за постоянного травмирования возрастающим напором крови. Также отмечаются гемодинамические нарушения внутренних органов вследствие неадекватного распределения крови по сосудам.
Данный вид гипертензии чаще регистрируется у женщин. Проявляется регулярными головными болями, дискомфортом в сердце, усталостью, нарушением памяти, шумом в ушах, снижением зрения.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
Проявлениями гипертонии могут выступать следующие симптомы:
- головная боль, преимущественно утром после пробуждения;
- кровотечение из носа;
- кровоизлияние под слизистую оболочку глаза;
- нарушение сердечного ритма;
- расплывчатость зрения, мелькание мушек;
- звон в ушах.
Резкий скачок АД до высоких цифр, сопровождающийся выраженным ухудшением самочувствия, называется гипертоническим кризом. Чаще всего он возникает при повышении систолического давления более 180 мм рт. ст. и/или диастолического свыше 120 мм рт. ст. При этом у пациента наблюдаются слабость, тошнота, рвота, не приносящая облегчения, нарушение сознания, тревожность и страх, мышечная дрожь, боль в груди.
Способы как снизить давление надолго
На начальных стадиях гипертонии первым этапом назначают терапию нелекарственными методами, связанными с изменением образа жизни пациента:
- Отказ от курения. Табакокурение признано одним из главных факторов риска развития артериальной гипертонии. Одна выкуренная сигарета приводит к резкому повышению давления, учащению сердцебиения.
- Нормализация массы тела. Многочисленными исследованиями было доказано, что снижение массы тела при избыточном весе или ожирении приводит к стабилизации давления.
- Усиление физической активности. Рекомендуются регулярные динамические физические упражнения на воздухе по 50-40 минут не менее 4-х раз в неделю.
- Снижение потребления соли до 5 г/сутки.
- Ограничение употребления алкоголя.
- Соблюдение режима труда и отдыха.
- Сбалансированное питание. Увеличение в рационе доли растительной пищи, молочных продуктов с низким содержанием жиров.
Пока давление повышено незначительно следование принципам здорового образа жизни способно стабилизировать давление на нормальном уровне с минимальной медикаментозной поддержкой или даже вовсе без лекарств.
При прогрессировании заболевания лечение гипертонии проходит с использованием лекарств различных фармакологических групп, чтобы добиться снижения давления до нормальных цифр.
Первая помощь в домашних условиях при симптомах повышенного давления:
- Необходимо успокоить больного, создать ему условия для физического и эмоционального покоя.
- Обеспечить приток свежего воздуха в комнату.
- Быстро сбить давление помогают дыхательные упражнения: сделать глубокий вдох, задержать дыхание на 10 секунд, шумно выдохнуть воздух через рот, затем делать короткие вдохи и выдохи через рот в течение 2 минут.
- Дать выпить больному Корвалол: 30 капель растворить в 100 мл воды.
Если приступы повторяются неоднократно, следует обратиться ко врачу для выяснения причины повышения давления.