Причины коклюша
Коклюш передаётся воздушно-капельным путём. Инкубационный период составляет от 3-х до 14-ти дней (как правило, 5-7 дней). Возбудитель коклюша быстро погибает во внешней среде. Поэтому, например, для помещения, где находился больной, никакой специальной обработки не требуется, – достаточно проветрить его как следует, а посуду и игрушки – просто помыть с мылом.
Однако при этом коклюш является очень заразной болезнью. При контакте с больным (критическим считается расстояние в 2 метра) вероятность заразиться весьма высока (более 70%). Мельчайшие частицы слизи, переносящие инфекцию, вылетают при кашле, разговоре, плаче (крике) ребёнка и с воздухом попадают в дыхательную систему.
Распространённости коклюша способствует и то, что заболевание часто встречается в смазанной форме. Подобным образом коклюш протекает у взрослых или на фоне прививки. Инфекция, вызывающая у взрослого привычный и нестрашный кашель, передавшись ребёнку, у которого нет иммунитета к коклюшу, способна вызвать у него типичную форму заболевания. Заболеть может даже новорожденный, поскольку антитела к возбудителю коклюша от матери к ребёнку не передаются.
Больной заразен с 1-го по 25-й день болезни. Однако при своевременно начатом лечении длительность заразного периода может быть сокращена.
Осложнения
При тяжелом течении болезни высок риск развития ряда крайне опасных осложнений:
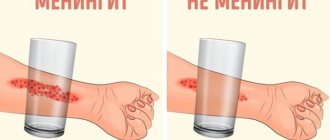
- Кровоизлияния в спинной и головной мозг, в склеры глаз, на поверхность кожных покровов лица, кровотечение из носа;
- Нарушение правильного функционирования легких (эмфизема);
- Разрыв дыхательных путей;
- Образование геморроидальных узлов, выпячивание прямой кишки и пупочных или паховых грыж;
- Присоединившиеся инфекции в силу ослабленного иммунитета.
Симптомы коклюша
Начало болезни напоминает обычное ОРЗ: незначительно повышается температура, появляются выделения из носа, редкий сухой кашель. В дальнейшем кашель усиливается, приобретая спазматический характер.
Насморк
Коклюш начинается обычно с появления слизистых выделений из носа. Они могут появиться ещё до повышения температуры. Ребёнок начинает чихать и кашлять.
Подробнее о симптоме
Температура
В начале заболевания, как правило, наблюдается незначительное повышение температуры – до 37-37,5 °С.
Подробнее о симптоме
Кашель
На первой стадии заболевания кашель сухой и редкий. Традиционные для ОРВИ методы лечения кашля при коклюше не помогают, кашель постепенно усиливается. Через 10-14 дней с начала заболевания наблюдаются типичные для коклюша спазматические приступы кашля.
Такой приступ выглядит как серия кашлевых толчков, за которой следует глубокий свистящий вдох. Потом – новые кашлевые толчки. Этот цикл может повторяться несколько раз (от 2 до 15 – в зависимости от тяжести заболевания). Кашель даётся нелегко; у ребёнка может синеть лицо, набухают шейные вены. Он высовывает язык; при этом может травмироваться уздечка языка. У грудных детей возможна остановка дыхания. Приступ заканчивается выделением небольшого количество стекловидной мокроты или рвотой. Количество подобных приступов может доходить до 50 в день.
Период спазматического кашля длится 3-4 недели. После этого кашель (уже обычный, не спазматический) сохраняется ещё 2-3 недели.
Подробнее о симптоме
Диагностика
При обращении в медицинскую клинику, врач в первую очередь оценивает внешние проявления болезни и собирает анамнез. Наличие длительного приступообразного кашля, который не поддается лечению противокашлевыми препаратами, является основанием предположить заражение коклюшной палочкой. Для дополнительной диагностики коклюша доктор назначает сдать анализ на коклюш.
- ПЦР диагностика. Тестирование проводится в течение первого месяца заболевания. Для сбора биоматериала тестируемый приходит в клинику натощак, проводится взятие мазка из ротоглотки и носа и спустя некоторое время приходит ответ о наличии или отсутствии инфекции.
- Клинический анализ крови. Данный способ диагностики менее информативен, чем ПЦР и позволяет определить наличие воспалительного процесса в организме, но что послужило тому причиной, остается неизвестно.
- Посев на микрофлору. Этот метод эффективен только в первые дни заболевания. У пациента натощак берется мазок из ротоглотки и на следующий день или через день производится повторное взятие биоматериала. Результат можно узнать через 5-7 дней.
- Анализ на обнаружение антител. Спустя 2-3 недели после начала заболевания в организме вырабатываются антитела к коклюшу, которые можно выявить, взяв у пациента кровь на анализ.
Методы лечения коклюша
Возбудитель коклюша чувствителен к антибиотикам только в начале заболевания (до периода спазматического кашля). Если болезнь уже перешла в эту фазу, лечение направлено, в основном, на снижение частоты и тяжести приступов. Для этого следует, по возможности, устранить влияние агентов-раздражителей, вызывающих кашель. Ребёнку необходимо чаще бывать на свежем воздухе, находиться в проветриваемом помещении. Также важно снять аллергическую реакцию, которую вызывают токсины, вырабатываемые бактериями-возбудителями.
Чем младше заболевший ребёнок, тем тяжелее протекает заболевание. Возможен даже летальный исход. Поэтому очень важно защитить ребёнка, сделав ему прививку против коклюша. Даже если привитый ребёнок впоследствии и заболеет (такая вероятность есть), заболевание у него будет протекать в сглаженной форме, без мучительных спазматических приступов.
Медикаментозное лечение
Антибиотики убивают возбудителя коклюша. Однако, как правило, это происходит сравнительно поздно, поскольку в начале заболевания коклюш часто не распознаётся. К моменту применения антибиотиков возбудитель обычно уже поражает кашлевые рецепторы головного мозга. Поэтому кашель продолжается даже после уничтожения коклюшной палочки.
В лечении коклюша также могут использоваться отхаркивающие, антигистаминные, успокаивающие и другие препараты. Их действие направлено на предотвращение возможных осложнений, но ускорить избавление от кашля они не могут.
Вакцинация
Вакцинация против коклюша включена в Национальный и Региональный календари профилактических прививок, иммунизация детей начинается с 3-х месячного возраста и состоит из нескольких последовательных прививок. Обратившись по поводу иммунизации против коклюша в АО «Семейный доктор», вы гарантируете, что вакцина будет надлежащего качества, а действия медицинского персонала – профессиональными и квалифицированными.
По поводу прививки ребёнка от коклюша необходимо обратиться к врачу-педиатру.
Подробнее о методе лечения
Записаться на прием Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Профилактика
Для профилактики заболевания во всем мире уже много лет проводится коклюш-дифтерийно-столбнячная вакцинация. В 1940-1948 гг., была отмечена высокая смертность от данного заболевания среди маленьких детей, однако изобретение прививки помогло снизить количество летальных исходов в 45 раз. Рекомендуется проходить вакцинацию несколько раз в течение жизни, а первая прививка ставится беременной женщине в третьем триместре беременности. Прививка от коклюша не дает однозначной гарантии избежать инфицирования, но протекает болезнь гораздо легче и с меньшим количеством осложнений, а смертность от коклюша во всем мире в 45 раз ниже по сравнению с непривитыми людьми.
Редкие побочные эффекты вакцины от коклюша
Побочные эффекты при введении вакцины от коклюша почти не встречаются. В крайне редких случаях возможны стертые побочные эффекты. Это высокая температура, рвота, покраснение, опухание или болезненность в месте входа иглы. Еще реже встречаются более серьезные побочные эффекты, такие как температура выше 40,5 оС, плач в течение нескольких часов, нарушения поведения. При появлении у ребенка каких-либо из вышеперечисленных побочных эффектов после вакцинации сразу же обратитесь к врачу.
Больничный при введении карантина из-за эпидемии коклюша
В п. 48 Приказа Минздрава от 01.09.2020 № 925-н прописано, что при карантине по коклюшу гражданам выдаются больничные листки. Они оформляются не только врачами-инфекционистами, но и фельдшерами. Больничный действителен весь период изоляции человека, которого отстранили от работы.
Листок нетрудоспособности при карантине оформляется на родителей, у которых в семье есть дети моложе 7-летнего возраста. При этом не предусмотрено возможности выдачи больничных при ограничительных мероприятиях тем родителям, у кого есть дети старше 7 лет.
В ситуации отказа врача в оформлении листка нетрудоспособности в связи с карантином при коклюше необходимо обращаться в вышестоящий орган. Им для местных поликлиник является департамент здравоохранения. Если данный орган отказывает в решении вопроса, то следует обращаться в территориальное подразделение Росздравнадзора с жалобой на неправомерный отказ.
Вакцинация против коклюша. В чем есть проблемы?
Значит ли это, что в РФ все дети привиты от коклюша? Увы, нет. Мы не будем здесь касаться проблемы каких-то «религиозных» и иных, не относящихся к науке поводов отказываться от проведения прививок.
Нас интересует вопрос: существуют ли медицинские противопоказания к проведению вакцинации АКДС у детей?
Ответ: да, они существуют.
Согласно действующим клиническим рекомендациям невакцинированных детей с атопическим дерматитом, а также часто болеющих респираторными заболеваниями прививают анатоксинами АДС или АДС-М без коклюшного компонента, который условно считается «виновным» в развитии большинства нежелательных побочных эффектов от вакцинации, так как: длительная лихорадка (повышение температуры тела), аллергические реакции, судороги. Почему условно виновен?
Это сложно доказать.
Итак, мы имеем некую, достаточно многочисленную группу детей с официальным медотводом от проведения вакцинации АКДС.
Логично предположить, что довольно большая группа невакцинированных детей представляет из себя группу повышенного риска заболеть коклюшем, а при условии посещения организованного коллектива – еще и стать источником эпидемической вспышки этого заболевания.
Как быть?
Нюансы
При карантине по коклюшу вакцинация не проводится. Из-за высокой подверженности новорожденных инфекции им показан ввод иммуноглобулина. Прививка делается в роддомах. Также вакцинация проводится в первые три месяца жизни новорожденного. Прививка ставится и у непривитых детей, возраст которых не превышает одного года. Во всех случаях ввод иммуноглобулина показан в случаях, когда новорожденный контактировал с больным человеком. Вакцинация детей осуществляется только с предварительного согласия их родителей.
КомментарииПоказаны 0 из 0
В каких случаях в ДОУ и школах объявляют карантинные мероприятия?
Поскольку коклюш относится к инфекционным заболеваниям, то достаточно одного случая в группе или классе, чтобы объявили карантин.
Школу закрывают на карантин в том случае, если 30% учащихся подверглись заражению.
Основной документ, регламентирующий карантинные мероприятия в школах и детсадах при возникновении случаев заболевания коклюшем, – СанПиН 3.1.2.3162-14 “Профилактика коклюша” от 17 марта 2014 года.
ЦИТАТА: 7.8. В дошкольных образовательных и общеобразовательных организациях, специальных учебно-воспитательных учреждениях открытого и закрытого типа, организациях отдыха детей и оздоровления, организациях для детей сирот и детей, оставшихся без попечения родителей, домах ребенка, санаториях для детей, детских больницах, родильных домах (отделениях) при появлении вторичных случаев заболевания медицинское наблюдение осуществляется до 21-го дня с момента изоляции последнего заболевшего.
Родителям будет полезно ознакомиться с порядком проведения карантинных мероприятий в школе и саду в связи с такими заболеваниями, как мононуклеоз, вирусная пневмония, ветрянка, скарлатина, острая кишечная инфекция, кишечная палочка, энтеровирус и энтероколит, ротавирус и гастроэнтерит.
Коклюш, история изучения болезни
Коклюш доктора знают давно. Впервые заболевание, сопровождающееся явлениями судорожного кашля, было описано в XVI веке во время эпидемии этого заболевания в Париже. В 1847-м году описание коклюша составил российский ученый Степан Фомич Хотовицкий.
Незаслуженно забытый основоположник науки о детских болезнях в России и автор первого российского учебника по Педиатрии С.Ф. Хотовицкий разделил детство на три периода. По классификации Хотовицкого к болезням «второго периода детства» были отнесены: «воспалительное страдание мозга, гортани, легких, брюшины, кишок, спинного мозга, коклюш».
Итак, мы видим, что уже в XIX столетии педиатры рассматривали коклюш, как серьезную болезнь младшего и среднего детского возраста.