Пузырный занос (ПЗ) – это смертельное для плода заболевание, касающееся патологического развития плодного яйца и связанное с преобразованием хориона в цисты (защитные оболочки, образующиеся из-за неблагоприятных условий в определенные жизненные циклы, в виде пузырьков, содержащих жидкость) и разрастанием эпителия ворсин наружной зародышевой оболочки.
Данное патологическое состояние сопровождается следующими негативными проявлениями:
- кровотечениями;
- ранним токсикозом;
- увеличением матки относительно гестационного возраста плода.
ПЗ диагностируется при помощи вагинального осмотра, ультразвукового исследования, фонокардиографии плода, определения содержания хорионического гонадотропина(β-ХГ).
Лечение включает в себя такие методики, как вакуумная аспирация, выскабливание полости матки и удаление органа (гистерэктомия).
Что такое пузырный занос?
Пузырный занос — это патология, которая характеризуется видоизменением ткани оболочки (гиперплазия хориона) в своеобразные цисты. Это полости, пузырьки, наполненные жидким содержимым. Далее происходит разрастание таких ворсин хориона, что сопровождается гибелью развивающегося внутриутробно эмбриона.
Эта патология относиться к трофобластическим заболеваниям. Частота встречаемости такого диагноза составляет около 0,5%. Характерными особенностями патологического состояния являются отек и резкое разрастание тканей ворсин, формирование пузыркообразных образований. По своей форме этот процесс напоминает виноградную гроздь. Размеры таких пузырьком достаточно внушительны. Могут составлять около 2-2,5 сантиметров в диаметре. В таких пузырьках практически нет кровотока.
Причины развития аномалии
Существует несколько причин формирования такого патологического состояния, как пузырный занос:
- Хромосомные нарушения, возникшие в результате внутриутробного периода. При полном варианте патологии возникает полная потеря материнского генетического материала. Такая же ситуация может возникать при оплодотворении двумя мужскими половыми клетками неполноценной яйцеклетки без ядра.
- Вирусное или бактериальное поражение ворсин хориона, ведущее к вышеуказанным изменениям.
- Риску формирования процесса подвержены многорожавшие женщины, а также юные первородящие.
- Иммунодефицитные состояния.
- Тиреотоксикоз.
Причины пузырного поноса
Существует несколько вероятных причин появления пузырного заноса. К ним относятся:
- Генетическая ошибка, при которой в одну яйцеклетку проникают сразу два сперматозоида. При этом если яйцеклетка оказывается безъядерной, то возникает полный пузырный занос. Если же яйцеклетка имеет ядро, то возможно возникновение частичного заноса.
- Различные инфекционные болезни. Чаще всего это заболевание провоцируют вирусы токсоплазм.
- Недостаток гормона эстрогена.
К предрасполагающим факторам развития пузырного заноса относятся:
- множественные аборты;
- тиреотоксикоз;
- возраст (20 — 24 года и 40 — 49 лет);
- большое количество родов;
- иммунодефицит;
- недостаток витамина А;
- близкородственные браки.
Виды пузырного заноса
- Полный пузырный занос — это состояние, при котором все ворсины хориона подвержены патологическим изменениями в виде отека стромы, гипертрофии трофобласта и формированию пузырьков при этом признаки развивающегося эмбриона отсутствуют полностью. Вся ткань поражена. Выявляется чаще такая патология на сроках 10-12 недель гестации. Содержит такой пузырный занос диплоидное количество хромосом 46 ХХ. При этом стоит сказать, что все хромосомы являются отцовскими. Может быть и кариотип 46 ХУ, однако, и Х и У также являются отцовскими. Опасность такой патологии заключается в том, что в двадцати процентах случаев этот процесс может малигнизироваться с формированием множества метастазов.
- Частичный пузырный занос отличается наличием части нетронутых тканей. Могут выявляться нетронутые части эмбриона и плаценты. Хромосомный набор определяется, как 69 ХХХ, 69 ХХУ. В наборе есть 1 материнская хромосома. Частота перехода в злокачественную форму процесса составляет около пяти процентов.
- Инвазивный пузырный занос. Данная патология представляет собой процесс, при котором происходит прорастание хориона в миометрий матки. Это тяжелая патология, которая может приводить к массивным кровотечениям во время удаления тканей пузырного заноса.
По гистологической структуре патология также делится на:
- Синцитиальный тип;
- Цитотрофобластический;
- Смешанная форма пузырного заноса.
Злокачественная гестационная трофобластическая болезнь
Патогенез. У 10% пациенток с ГТХ развивается персистирующая (злокачественная, малигнизирующая) форма заболевания. Злокачественная ГТХ делится на 3 гистологических типа:
1) инвазивный пузырный занос;
2) хориокарцинома;
3) трофобластная опухоль плацентарной плоскости.
В 50% случаев злокачественная ГТХ развивается через месяцы и годы после пузырного заноса. Остальные 25% случаев возникают после нормальной беременности, еще 25% — после самопроизвольного выкидыша, внематочной беременности или аборта.
В связи с различным лечением и прогнозом, злокачественная ГТХ распределяется также на неметастазирующую (не распространяется за пределы матки) и метастазирующую (распространяется за пределы матки). Метастатическая болезнь, в свою очередь, может иметь благоприятный или неблагоприятный прогноз в зависимости от временного промежутка после предыдущей беременности, уровня в-ХГЧ, наличии метастазов в мозге и печени, типа предыдущей беременности, результатов предыдущей химиотерапии.
Клиническая манифестация. Хотя три формы злокачественной ГТХ гистологически разные, клиническая выраженность имеет больше прогностическое значение, чем гистологические особенности. Гестационная трофобластическая болезнь, возникающая после пузырного заноса, типично диагностируется при наличии плато или повышенного уровня р-ХГЧ в течение периода мониторинга после эвакуации пузырного заноса. В отличие от других форм ГТХ, трофобластическая опухоль плацентарной плоскости характеризуется хронически низким уровнем в-ХГЧ. Пациентки с уровнем р-ХГЧ> 100000 мМЕ / мл, увеличением размеров матки, развитием тека-лютеиновой кисты имеют самый высокий риск злокачественной ГТХ. Хориокарцинома имеет тенденцию манифестировать как метастатическая болезнь.
Лечение. Гестационная трофобластическая болезнь чрезвычайно чувствительна к химиотерапии. Лечение неметастазирующей ГТХ производится одним агентом, обычно метотрексатом или актиномицином. Метотрексат является антиметаболитом, который прекращает развитие клеток в 8-фазе клеточного цикла путем связывания дигидрофоларедуктазы, что предотвращает редукции дигидрофолат в тетрагидрофиолиеву кислоту. Это, в свою очередь, ингибирует тимидилат-синтетазы и продукцию пуринов, уменьшение ДНК, РНК и синтеза белка.
Побочные эффекты лечения метотрексатом
При благоприятном прогнозе метастатическая ГТХ конечно лечится одним химиотерапевтическим агентом, при неблагоприятном прогнозе применяется полихимиотерапия. Эффективность такого лечения составляет 90-100% для ГТХ с благоприятным прогнозом и 50-70% для ГТХ с неблагоприятным прогнозом.
Хирургия не играет значительной роли в лечении злокачественной гестационной трофобластической болезни, за исключением трофобластной опухоли плацентарной плоскости, которая является нечувствительной к химиотерапии и подлежит лечению путем гистерэктомии. Лучевая терапия обычно резервируется для лечения отдаленных метастазов в головном мозге и печени.
Мониторинг больных. Как и при других формах ГТХ, тщательный мониторинг уровня р-ХГЧ необходимо при ведении больных со злокачественной болезнью. В течение этого периода пациенткам следует рекомендовать контрацепции с целью точной оценки уровня р-ХГЧ.
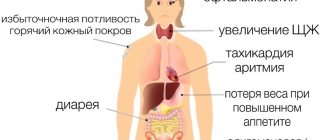
Симптомы
Для клинической картины пузырного заноса есть несколько признаков:
- Темные кровянистые выделения из половых путей, которые содержат в своем составе пузырьки, отторгнутые из очага пузырного заноса. Объем таких кровотечений может значительно отличаться, начиная от мажущего характера, заканчивая массивными кровотечениями.
- Если кровянистые выделения носят большой объем либо длительное течение, то может развиваться анемия у женщины. К ее симптомам можно отнести слабость, быструю утомляемость, бледность кожных покровов, учащенное сердцебиение, а иногда и эпизоды потери сознания.
- При инвазивной форме такой патологии, когда происходит прорастания ворсин хориона в стенку матки (миометрий), могут беспокоить боли внизу живота. При формировании прободения стенки матки может возникнуть массивное кровотечение в брюшную полость, которое сопровождается острой болью в животе и потерей сознания.
- Размер матки несоизмерим с гестационным возрастом. При формировании такого патологического состояния матка имеет большие размеры, чем срок, рассчитанный по первому дню последней менструации.
- Токсикоз при пузырном заносе зачастую выражен в несколько раз ярче. Симптомы быстро нарастают, тошнота и рвота имеют изнуряющий характер, может начаться печеночная и почечная недостаточность. Это быстро приводит женщину в состояние средней и даже тяжелой степени.
Доброкачественная гестационная трофобластическая болезнь
Доброкачественная гестационная трофобластическая болезнь представлена пузырным заносом, который составляет 80% случаев ГТХ. Более 90% случаев пузырный заноса классифицируются как классический, или полный пузырный занос, и является следствием молярной дегенерации при отсутствии плода. В 10% случаев молярной беременности имеет место частичный или неполный пузырный занос, который представлен молярной дегенерацией в сочетании с присутствием аномального плода. Пузырный занос в 90% случаев является доброкачественным заболеванием. Остальные случаи представлены инвазивным пузырным заносом, хориокарциномой или трофобластной опухолью плацентарной плоскости.
Полный пузырный занос
Патогенез. Хотя причина этого заболевания остается неизвестной, считают, что большинство случаев полного пузырного заноса возникают вследствие фертилизации безъядерной яйцеклетки («пустого яйца»), в которой ядро потерянное или не функционирует, одним нормальным сперматозоидом. Итак, все хромосомы продукта оплодотворения в этом случае имеют отцовское происхождение. В 90% случаев полный пузырный занос имеет кариотип 46, ХХ, в 10% случаев — 46, ХV. В редких случаях полный пузырный занос образуется при фертилизации пустой яйцеклетки двумя нормальными сперматозоидами. Итак, и в этом случае все хромосомы продукта оплодотворения имеют отцовское происхождение.
Плацентарная аномалия при полном пузырном заносе характеризуется пролиферацией трофобласта и гидропической дегенерацией или отсутствием частей плода. Хотя большинство случаев заболевания являются доброкачественными, полный пузырный занос имеет больший малигнизирующий потенциал, чем полный.
Эпидемиология. Частота пузырного заноса колеблется от 1: 200 до 1: 1000 беременностей в разных странах мира, увеличиваясь у азиаток.
Факторы риска. Гестационная трофобластическая болезнь возникает в репродуктивном возрасте (20-40 лет). Рост частоты заболевания имеет место в тех географических зонах, где диета бедна бета-каротином и фолиевой кислотой. Чаще ГТХ развивается у женщин, которые имели в анамнезе самопроизвольные выкидыши или пузырный занос.
Симптомы
Анамнез. Наиболее частым симптомом пузырного заноса является нерегулярные или значительные влагалищные кровотечения в раннем сроке беременности (в 97% случаев). Кровотечение обычно является безболезненным, но может быть ассоциировано с маточными сокращениями. Но благодаря современной ранней диагностике пузырного заноса эти осложнения наблюдаются редко.
Симптомы пузырного заноса требуют дифференциации с другими состояниями, ассоциированными с повышением уровня ХГЧ: тяжелая тошнота и рвота — с неукротимой рвотой беременных; раздражительность, головокружение, фотофобия — с преэклампсией; нервозность, анорексия, тремор — с гипертиреоидизмом. Преэклампсия до 24 нед беременности имеет сильную корреляционную связь с пузырным заносом.
Объективное обследование. В случае полного пузырного заноса при гинекологическом исследовании может наблюдаться экспульсия кистевидных молярных долек во влагалище или кровотечение из цервикального канала. Иногда могут быть обнаружены двусторонние тека-лютеиновые кисты, возникающие вследствие стимуляции яичников высоким уровнем ХГЧ. Проявляют несоответствие матки гестационному возрасту, отсутствие сердцебиения и движений плода. При клиническом исследовании могут быть обнаружены признаки гипертиреоидизма или преэклампсии: тахикардия, тахипноэ и гипертензия.
Диагностика. При пузырном заносе уровень ХГЧ значительно выше (> 100 000 мМЕ / мл), чем при нормальной беременности. Диагноз подтверждается при ультразвуковом исследовании, при котором обнаруживают «синдром снежной метели» вследствие отека хорионических ворсин. В случае полного заноса элементы плода при ультразвуковом исследовании не визуализируются.
Дифференциальную диагностику выполняют тогда, когда имеет место повышение уровня ХГЧ и / или увеличена плацента (многоплодная беременность, неиммунная водянка плода, внутриматочная инфекция, миома матки, угрожающий аборт, эктопическая и маточная беременность).
Лечение пузырного заноса, независимо от срока беременности, заключается в срочном удалении содержимого матки. Если пациентка желает сохранить фертильность, выполняют вакуум-аспирацию содержимого матки с последующим выскабливанием ее полости острой кюреткой. После удаления всей массы пузырного заноса производят внутривенное введение окситоцина для стимуляции маточных сокращений и минимизации кровопотери. Если пациентка не желает сохранить фертильность, альтернативным вариантом лечения может быть гистерэктомия. Риск рецидивного заболевания составляет 3-5%, даже в случае гистерэктомии.
Мониторинг больных. Прогноз пузырного заноса является благоприятным (95-100% случаев эффективного лечения). Персистенция заболевания наблюдается у 15-25% пациенток с полным и в 4% — с частичным заносом. Итак, тщательное наблюдение за больными необходимо.
После эвакуации пузырного заноса контрольные исследования уровня р-ХГЧ проводят еженедельно до получения трех нормальных результатов. После этого проводят ежемесячный мониторинг уровня р-ХГЧ менее 1 года. В течение периода мониторинга пациентка должна воздерживаться от беременности.
Пациентки после успешного лечения пузырного заноса не имеют рост риска самопроизвольных абортов и врожденных аномалий развития. Риск развития ГТХ при последующей беременности составляет 1-5%.
Неполный пузырный занос
Патогенез. Неполный пузырный занос образуется вследствие фертилизации нормальной яйцеклетки двумя сперматозоидами одномоментно. Это приводит к развитию триплоидного кариотипа с 69 хромосомами, из которых два хромосомных наборы имеют отцовское происхождение.
Плацентарные аномалии при неполном пузырном заносе сопровождаются локальными гидропическими ворсинками и гиперплазией синцитиотрофобласта.
Неполный пузырный занос часто сопровождается наличием сопутствующего плода с триплоидным генотипом и многочисленными аномалиями. Большинство плодов, ассоциированные с пузырным заноса, могут прожить лишь несколько недель в матке перед возникновением самопроизвольного аборта в конце первого — начале второго триместра гестации. Неполный пузырный занос обычно является более доброкачественным и имеет меньший малигнизирующий потенциал, чем полный.
Клиника и диагностика. Неполный пузырный занос манифестирует задержкой менструации и симптомами беременности. В 90% пациенток с неполным пузырным заносом происходит выкидыш. Симптомы и признаки неполного пузырного заноса подобны таковым при полном, но выражены обычно в меньшей степени. Размеры матки могут сначала соответствовать сроку беременности, сердечная деятельность плода может присутствовать. Поэтому неполный пузырный занос может быть диагностирован позднее. Диагноз определяется при гистологическом исследовании продукта оплодотворения.
Лечение частичного заноса заключается в срочной эвакуации содержимого матки. Менее чем в 4% пациенток неполный пузырный занос может прогрессировать в малигнизирующее заболевания.
Мониторинг больных заключается в серийном исследовании уровня р-ХГЧ по таким принципам, как и в случае полного пузырного заноса. Для точного контроля за уровнем р-ХГЧ важным является предотвращение беременности.
Диагностика
Гинекологический осмотр.
- При осмотре на кресле врача должна насторожить матка, которая выявляется намного больших размеров, чем предполагаемый срок беременности по дате последней менструации.
- Плотная консистенция матки с участками сильного размягчения.
- Кровянистые выделения из половых путей с пузырьками.
Ультразвуковое исследование, которое является наиболее информативным методом диагностики этого патологического состояния. Среди ультразвуковых признаков пузырного заноса можно отметить:
- Увеличенный размер матки, не соответствующий срокам по менструации;
- Наличие в полости матки мелкозернистой структуры ткани, напоминающей «снежную бурю». Это характерный признак пузырного заноса. Еще такую ультразвуковую картину иногда называют «виноградная гроздь».
- Нередким явлением при ультразвуковой диагностике придатков матки при такой патологии является наличие текалютеиновых кист.
- Забор крови на определение уровня ХГЧ. Ведь при пузырном заносе его уровень может превышать пограничные нормы.
- Если есть подозрения на метастазирование пузырного заноса, назначается компьютерная томография или МРТ.
Лечение
Тактика лечения пузырного заноса основывается на эвакуации патологической ткани из матки (удаление пузырного заноса). Это возможно выполнить, применив метод вакуум-аспирации содержимого женского репродуктивного органа. А затем выполняется кюретаж полости матки. Если есть состояние, угрожающее жизни пациентки, например, кровотечение при инвазивном пузырном заносе, тогда врачами может быть принято решение об удалении матки.
После эвакуации содержимого из полости матки проводиться обязательный контроль уровня ХГЧ в крови еженедельно. Если уровень ХГЧ в динамике не падает, тогда необходимо назначение химиотерапевтического лечения. Один раз в две недели проводится ультразвуковая диагностика полости матки и придатков.
Если признаков хорионэпителиомы не обнаружено, тогда химиотерапия не проводится, а диспансерное наблюдение женщине назначается на период двух лет.
Показания для срочного обращения к врачу
- Повышенное давление.
- Сильное кровотечение.
- Сильная тошнота и рвота.
- Тянущие боли или различные болевые симптомы в матке и придатках.
Беременность — это очень сложный, и в то же время ответственный период для каждой женщины. Она должна прислушиваться к тому, какие сигналы подает ее организм как ради себя, так и для будущего малыша. Только своевременное обращение к врачу часто бывает единственной возможностью родить ребенка и сохранить собственное здоровье.
Новая беременность после пузырного заноса
Самым актуальным вопросом после случая пузырного заноса является то, может ли быть беременность после пузырного заноса.
Диагноз пузырный занос не является приговором. При грамотной и своевременной диагностике и верном лечении беременность возможна. Важным моментом является своевременное назначение химиотерапии после пузырного заноса при отсутствии падения уровня ХГЧ.
Беременность после пузырного заноса просто необходимо планировать. Если химиотерапия не назначалась после такого патологического состояния, то минимальным сроком отсутствия беременности является 6-12 месяцев. Если же химиотерапия все же назначалась, тогда рекомендованным перерывом является 12-24 месяца. Главным моментом планирования такой беременности является назначение грамотной контрацепции врачом акушером-гинекологом, который занимается вами.
Трофобластическая опухоль плацентарной плоскости
Патогенез. Трофобластическая опухоль плацентарной плоскости является очень редкой и возникает в месте имплантации плаценты. Клетки этой опухоли инфильтрируют мышечный слой матки, растут между гладкомышечными волокнами и постепенно инвазируют миометрий и кровеносные сосуды. Гистологически типичной чертой этой опухоли является отсутствие ворсин и пролиферация цитотрофобласта.
Симптомы и диагностика. Наиболее частым симптомом трофобластической опухоли плацентарной плоскости являются маточные кровотечения, которые могут возникать через несколько месяцев и лет после предыдущей беременности. В отличие от других форм ГТХ, эта опухоль продуцирует хронически низкий уровень р-ХГЧ и плацентарного лактогена человека.
Лечение. Еще одной отличительной чертой трофобластической опухоли плацентарной плоскости является ее нечувствительность к химиотерапии. Но эта опухоль редко метастазирует за пределы матки, поэтому методом выбора при лечении этого заболевания является гистерэктомия.