Как развивается рак тонкой кишки?
Онкология начинается с появления в организме всего лишь одной измененной клетки. Она возникает из-за воздействия вредных веществ, различных заболеваний или просто случайных сбоев, растет и размножается. Со временем их становится много, они формируют опухоль и разрушают ткани, в которых развиваются. Большинство таких клеток выявляет и уничтожает иммунная система, но некоторые из них умеют ей противостоять – они выделяют особые белки, благодаря которым наша естественная защита не считает их опасными.
На этом возможности рака не заканчиваются – его клетки попадают в кровеносную и лимфатическую Лимфатическая система дополняет сердечно-сосудистую. Циркулирующая в ней лимфа – межклеточная жидкость – омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В лимфатических узлах, выполняющих роль «фильтров», опасные вещества обезвреживаются и выводятся из организма. системы, распространяются по телу, закрепляются в различных органах и создают в них метастазы – новые очаги болезни.
Чтобы лучше разобраться в заболевании, нужно понять, как работает наша пищеварительная система.
После того, как мы пережевываем и проглатываем еду, она попадает в пищевод – узкую мышечную трубку, по которой проходит в желудок, где частично переваривается. Там она превращается в густую жидкость и выводится в тонкий кишечник, где продолжается расщепление крупных молекул на мелкие и происходит поглощение большей части питательных веществ.
Тонкая кишка взрослого человека имеет длину около 4,5-6 метров и состоит из 3 отделов:
- Двенадцатиперстной
, в которую поступают необходимые для пищеварения и разлагающие углеводы, белки и жиры вещества – вырабатываемые печенью и поджелудочной железой. Именно здесь начинается большинство раковых заболеваний. - Тощей и подвздошной,
где питательные вещества из съеденных нами продуктов всасываются в кровь.
Подвздошная кишка впадает в толстую, где поглощаются вода и некоторые минеральные вещества, а полученные отходы перемещаются в прямую кишку, где и хранятся до того момента, пока не выйдут из организма через задний проход.
Типы рака тонкой кишки
Врачи выделяют несколько типов опасных новообразований данного отдела пищеварительной системы, каждый из которых развивается в определенных клетках:
- Аденокарциномы
– собственно рак тонкой кишки, который начинается в железах, выстилающих внутреннюю поверхность органа. На их долю приходится примерно 1 из 3 случаев рака. - Карциноидные,
или
нейроэндокринные опухоли
возникают в клетках, которые помогают контролировать выделение пищеварительного сока и продвижение пищи по желудочно-кишечному тракту. - Лимфомы
появляются в иммунных клетках – лимфоцитах, основной задачей которых является борьба с инфекциями и повреждением тканей. - Саркомы
развиваются в различных типах соединительной ткани – например, мышцах. Их самый распространенный подвид – гастроинтестинальные стромальные опухоли – начинается в так называемых клетках Кахаля, подающих мышцам желудочно-кишечного тракта сигнал о сокращении.
Почему развивается рак тонкой кишки?
На сегодняшний день точные причины развития рака тонкого кишечника ученым и врачам не известны – они знают только о факторах, которые увеличивают вероятность его развития. Наличие одного, двух или трех из них не означает, что человек обязательно станет пациентом онколога.
К ним относят:
- Болезнь Крона
, вынуждающую иммунную систему атаковать желудочно-кишечный тракт. - Неправильное питание
– избыток в рационе красного мяса, соленой, жирной и копченой пищи, а также нехватка фруктов и овощей. - Целиакию
– неправильную реакцию организма на белок глютен, который содержится в пшенице и других типах зерновых культур. Иммунитет ее обладателей повреждает слизистую оболочку кишечника, вынуждая ее производить новые клетки, каждая из которых может оказаться опухолевой. - Семейный аденоматозный полипоз
– наличие множества полипов – разрастаний ткани на стенке кишки, которые со временем могут превратиться в злокачественное, то есть опасное для жизни новообразование. - Возраст
: данный тип онкологии чаще всего развивается у людей в возрасте от 60 до 70 лет. - Муковисцидоз
– повреждение желез, дыхательной и пищеварительной систем из-за скопления в органах и тканях густой слизи. - Курение и алкоголь
: некоторые исследования показали, что вдыхание ядовитого табачного дыма и употребление спиртных напитков могут спровоцировать развитие заболевания. - Прочие полипозные синдромы
: Линча, повышающего шансы развития любого типа опасных опухолей у людей в возрасте до 50 лет, или Пейтца-Егерса, приводящего к появлению полипов в различных частях тела. - Наличие рака толстой кишки
увеличивает вероятность возникновения онкологии тонкого кишечника.
Эндоскопическое отделение онкоцентра Лапино 2
Классификация
В зависимости от причины выделяют такие типы энтерита:
- Инфекционный.
- Паразитарный. Последствие гельминтозов или заражения простейшими.
- Алиментарный. Возникает вследствие нарушений питания.
- Послеоперационный.
- Радиационный.
- Аутоиммунный.
- Вторичный энтерит. Развивается на фоне имеющихся других хронических заболеваний ЖКТ.
В процессе развития энтерита может произойти атрофия кишечных ворсинок. В зависимости от степени атрофических изменений выделяют форму парциальную или субтотальную. Чем больше ворсинок теряется, тем сильнее нарушается всасывание.
Заболевание может быть легкое, средней тяжести и тяжелое. При диагностике важно указывать, находится хроническая болезнь в стадии ремиссии или обострения.
Энтерит часто сопровождают функциональные нарушения работы тонкого кишечника: хроническое расстройство переваривания, транспорта и всасывания пищи, недостаточная выработка ферментов, повышенная потеря питательных веществ.
Если заболевание распространяется на слизистую оболочку толстой кишки – развивается сопутствующий колит.
Признаки и симптомы рака тонкой кишки
Признаки заболевания похожи на другие, довольно распространенные проблемы со здоровьем. Нередко люди не обращают на них внимание или принимают за обычный сбой пищеварения, в результате чего немалая часть пациентов обращается к врачу спустя несколько месяцев с момента их появления.
Часто первым симптомом рака становится боль в области живота
– она появляется и проходит, часто возникает после еды, но серьезного дискомфорта своему обладателю не доставляет. По мере роста опухоли просвет кишечника сужается, прохождение по нему переваренной еды замедляется, а неприятные ощущения усиливаются. Когда она становится достаточно большой и перекрывает проход полностью, у человека возникает непроходимость пищеварительного тракта, что приводит к появлению
сильных болей, тошноты и рвоты
. Иногда новообразование начинает кровоточить. Если кровь идет медленно, у больного постепенно снижается количество эритроцитов – клеток, которые переносят кислород из легких и доставляют их к другим тканям, из-за чего развиваются
слабость и утомляемость
. Если это происходит быстро, у пациента возникают
головокружения и обмороки,
а его
стул
становится
черным
и
смолистым
.
Довольно редко онкология двенадцатиперстной кишки вызывает желтуху
– пожелтение кожи, слизистых и белков глаз. Это происходит при разрастании опухоли и перекрытии желчного протока, из-за чего содержимое печени не может попасть в кишечник. В результате такой блокировки в кровь попадает необходимая для переваривания пищи желчь и содержащееся в ней вещество, окрашивающее ткани в желтый цвет.
В редких случаях рак приводит к появлению перфораций – отверстий в стенке кишечника, через которые содержимое органа выходит в брюшную полость. Признаком этого состояния могут быть сильная боль в животе, тошнота и рвота.
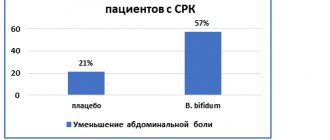
Лечение синдром раздраженного кишечника
Терапия СРК должна выполняться комплексно в несколько этапов. Схема лечения зависит от индивидуальных особенностей организма, степени и времени протекания патологии. Чаще всего назначается медикаментозная терапия, которая дополняется специальной диетой. При отсутствии комплексного лечения, симптомы будут снова проявлять себя время от времени.
Лекарственные средства, которые врач выписывает для терапии СРК, не просто устраняют болезненные симптомы, но и улучшают состояние пищеварительной системы, а также предотвращают рецидивы и осложнения. При лечении синдрома с диареей назначаются медикаменты с противомикробными свойствами. Они снимают раздражение тканей кишечника, купируют избыточный метеоризм и восстанавливают нормальную работу кишечника.
При лечении СРК с запорами показано применение натуральных лекарственных средств, которые устраняют трудности с дефекацией, щадяще воздействуют на воспаленные ткани кишечника и освобождают его от каловых масс. Могут быть в виде жевательных таблеток или суппозиторий ректальных.
Если же появление СРК связано с неврологическими расстройствами, назначают антидепрессанты – нормализуют работу нервной системы, улучшают психоэмоциональное состояние.
Для купирования боли используются обезболивающие средства и спазмолитики – расслабляют мышечные волокна и ткани, которые находятся в гипертонусе.
Диета при синдроме раздраженного кишечника
Диета при СРК зависит от того, какие симптомы сопутствуют патологии. При частых запорах нужно исключить из питания сухие, соленые блюда. При диарее исключаются жидкие блюда, овощи, фрукты.
Если же вас мучает метеоризм, стоит ограничить молочные продукты, орехи, бобы. При сильной боли в кишечнике не допускается жирная, соленая, тяжелая пища.
В клинике «Медюнион» вы сможете пройти полное обследование и лечение синдрома раздраженного кишечника. У нас работают практикующие врачи со стажем работы от 10 лет. В диагностическом кабинете вы сможете сдать все анализы и пройти аппаратное обследование в комфортной обстановке. Для наших клиентов действует специальное предложение «врач на дом». Если у вас нет возможности посетить наш медицинский центр самостоятельно, врач приедет к вам и проведет осмотр на дому.
Позаботьтесь о своем здоровье и запишитесь на прием в многопрофильный медицинский прямо на нашем сайте.
Диагностика рака тонкой кишки
Диагностика необходима не только для выявления онкологии – ее данные позволяют понять, насколько далеко успело распространиться заболевание, и какое лечение лучше всего подходит человеку.
Пройти полное обследование на рак тонкой кишки вы можете в Онко У нас есть самое современное оборудование и команда высококлассных специалистов, которые ведут пациента «от» и «до» – от постановки диагноза до проведения любого лечения.
Диагностика начинается с медицинского осмотра, опроса о симптомах, возможных факторах риска и семейных проблемах со здоровьем. Затем врач назначает целый список исследований:
- Анализы крови
: показывают ее состав и количество переносящих кислород клеток эритроцитов, уровень которых может понизиться из-за вызванного онкологией кровотечения. - ФГДС
–
фиброгастродуоденоскопия
: осмотр двенадцатиперстной кишки с помощью эндоскопа – тонкой гибкой трубки с источником света и камерой на конце. Прибор вводится в рот, проходит через пищевод и желудок, и позволяет не только оценивать состояние тканей, но и изымать их небольшие кусочки, которые затем передаются в лабораторию. - Капсульная эндоскопия
: безболезненная процедура – проглатывание небольшой капсулы размером с большую таблетку. Она проходит через всю пищеварительную систему, делает тысячи снимков, передаваемых на специальное носимое устройство, и выходит из тела естественным путем. - Баллонная энтероскопия
: введение через рот или задний проход специального эндоскопа, оснащенного одним или двумя баллонами, которые закрепляются на месте, что позволяет тщательно и подробно осматривать стенки кишки. - Колоноскопия
: введение через анальное отверстие тонкой гибкой трубки с источником света и камерой на конце. Данная процедура используется для изучения состояния конечной части тонкого кишечника и взятия образцов тканей из ее подозрительных участков. - Визуализирующие тесты, такие как КТ
или
МРТ
: создают четкое изображение органов при помощи рентгеновских лучей, магнитных полей или радиоактивных веществ. Их назначают для обнаружения опухоли, поисков признаков повторного развития заболевания и выявления метастазов – дополнительных очагов онкологии, - Биопсия: забор небольших частиц тканей для передачи их на исследование в лабораторию – единственный метод, позволяющий поставить точный диагноз и определить, являются ли подозрительные участки раковыми. Обычно данная процедура проводится одновременно с эндоскопическими исследованиями или колоноскопией.
Лечение
Острая форма тяжелого энтерита нередко требует стационарного наблюдения. Отделение госпитализации выбирают, исходя из формы заболевания: инфекционный энтерит лечат в инфекционном отделении, токсический – в токсикологическом. Помимо консервативного лечения важен режим питания. Больным назначают особую диету с преобладанием мягкой неострой пищи с ограничением углеводов и жиров, а также обильное питье. Если у пациента появляются симптомы обезвоживания – требуется гидратационная терапия.
Лечение нетяжелой формы острого энтерита преимущественно симптоматическое, направлено на облегчение состояния и на снижение риска развития осложнений. Достаточно часто энтерит сопровождается развитием нарушения микроботы кишки. В таком случае сначала купируют диарею, а затем проводят мероприятия по коррекции микрофлоры кишечника. Если наблюдается нарушение всасывания белков, то пациенту вводят растворы с полипептидами (более простыми составными частями белка). В среднем лечение острого энтерита занимает 5-7 дней.
Госпитализация считается обязательной для пациентов с отравлением, так как сложно предсказать реакцию организма и дальнейшее развитие патологии, а также для пациентов с тяжелым инфекционным энтеритом. В последнем случае госпитализация требуется, как минимум, до момента установления возбудителя.
В период ремиссии также требуется соблюдать диету, но менее строгую. В этот период с пищей должны поступать все необходимые организму питательные вещества. Если необходимо, назначают прием ферментных препаратов, а также лекарств для улучшения абсорбции.
Профилактика энтерита заключается в соблюдении правил личной гигиены, в правильном приготовлении пищи (это поможет уберечься от инфекционной формы заболевания), а также в соблюдении рекомендаций по здоровому питанию.
Провести обследование и начать лечение можно в многопрофильной клинике ЦЭЛТ. Современное оборудование и передовые методики, применяемые высококвалифицированными специалистами, – это залог крепкого здоровья и отличного самочувствия.
Стадии рака тонкой кишки
После того, как человеку ставят диагноз «рак тонкой кишки», врачи определяют стадию заболевания – выясняют, насколько далеко он успел распространиться и какие ткани повредил. Стадирование позволяет специалистам правильно оценивать ситуацию, представлять себе примерные прогнозы пациента и подбирать для него самое подходящее лечение.
Для этих целей используется американская система TNM, каждая буква аббревиатуры которой описывает повреждения тканей:
- с помощью Т
обозначают размеры основной опухоли; - N
описывает состояние лимфатических узлов – маленьких органов лимфатической системыЛимфатическая система дополняет сердечно-сосудистую. Циркулирующая в ней лимфа – межклеточная жидкость – омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В лимфатических узлах, выполняющих роль «фильтров», опасные вещества обезвреживаются и выводятся из организма., задерживающих и обезвреживающих опасные вещества; - М1
говорит о наличии, а
М0
– об отсутствии метастазов – дополнительных очагов онкологии в других органах, расположенных далеко от основного новообразования.
Как правило, рак начинает развиваться в слизистой
– внутренней оболочке кишечника, и по мере роста повреждает более глубокие слои:
- второй, подслизистую основу
, состоящую из соединительной ткани; - мышечный
, сокращающийся для продвижения пищи; - субсерозный
и
серозный
, или висцеральную брюшину – тонкие пленки, покрывающие желудочно-кишечный тракт.
Врачи выделяют 5 стадий аденокарциномы: 0: опухолевые клетки есть только в эпителии – верхнем слое клеток слизистой оболочки. I: они проникли глубоко в первый или второй слои стенки органа. IIА: повреждены мышечная или субсерозная оболочки. IIВ: пострадали висцеральная брюшина или расположенные рядом с кишечником ткани. IIIА: рак обнаружен в 1 или 2 ближайших лимфатических узлах. IIIВ: онкология есть в 3 или более лимфоузлах. IV: в организме появились метастазы – дополнительные опухоли в других органах или тканях, расположенных далеко от тонкой кишки.
Диагностика синдрома раздраженного кишечника
Если у вас имеются все перечисленные выше симптомы заболевания, обратитесь к терапевту. Он проведет первичный осмотр и направит к гастроэнтерологу. Цель первичной диагностики – исключить наличие других опасных для жизни заболеваний: опухолей, воспалительных процессов, наростов, инфекционных заболеваний.
На приеме у врача нужно предоставить полную историю болезни, сообщить о наличии и частоте симптомов, рассказать о присутствии хронических заболеваний. После осмотра и пальпации (ощупывания) специалист направит вас на лабораторные анализы, среди которых:
- Общий анализ крови. Анализ позволяет определить, присутствует ли в организме воспалительный процесс, а также установить возможную анемию.
- Общий анализ мочи. Определяет наличие или отсутствие крови и паразитов в организме пациента, что позволяет говорить о развитие ряда кишечных заболеваний, отличных от синдрома раздраженного кишечника.
- Анализ крови на целиакию. Специфический анализ крови, который позволяет выявить болезнь пищеварительной системы (целиакию), при которой кишечник перестает нормально переваривать поступающую пищу, что сопровождается диареей.
- Колоноскопия. Это обследование толстой кишки изнутри с помощью специального аппарата (колоноскопа).
- Магнитно-резонансная томография области малого таза и живота. Это не инвазивный метод обследования, который позволяет изучить строение и состояние органов и ткани малого таза у мужчин и женщин с помощью магнитных волн.
После того, как были проведены все исследования и исключены все другие заболевания кишечника, врач приступает к лечению и назначает комплексную терапию, опираясь на историю болезни пациента.
Лечение рака тонкой кишки
Лечение любого типа онкологии – сложная задача, для решения которой требуется несколько врачей: хирург, гастроэнтеролог, радиолог, химиотерапевт и другие.
В Онко есть целая команда специалистов мирового уровня, которая ведет пациента полностью – от обследования и постановки диагноза до назначения и проведения любой терапии. У нас вам не придется задаваться вопросом «что делать дальше?» – мы составляем четкий план действий и проводим все необходимые вмешательства точно в срок – без очередей, задержек и потерь времени.
Терапия подбирается для каждого человека индивидуально – она зависит от его возраста, общего состояния здоровья, а также типа и стадии заболевания.
Основной метод лечения данного типа рака – хирургия
. Новообразование удаляется полностью, если оно располагается только в том месте, где возникло – в тонком кишечнике или ближайших к нему тканях. При его разрастании и распространении измененных клеток по организму подобное вмешательство облегчает состояние пациента и уменьшает симптомы, вызванные блокировкой пищеварительной системы.
Химиотерапия
– введение в организм специальных препаратов, которые попадают в кровоток и уничтожают раковые клетки в любой части тела. Ее назначают в нескольких ситуациях:
В случае аденокарциномы тонкой кишки, не очень чувствительной к «химии», часто используются такие лекарства, как Капецитабин, 5-фторурацил, Оксалиплатин и Иринотекан. Поскольку данные вещества воздействуют не только на раковые, но и на здоровые клетки, у принимающих ее людей нередко развиваются тяжелые побочные эффекты. Наиболее частыми из них являются тошнота и рвота, потеря аппетита, выпадение волос, образование язв во рту, диарея, одышка – ощущение нехватки воздуха, кровотечения или синяки после незначительных порезов или травм и постоянная усталость.
Лучевая терапия
– разрушение опухоли при помощи радиации. Данный метод назначается для уничтожения оставшихся онкологических клеток после операции, и как паллиативное лечение. Задачей такого вмешательства является облегчение состояния пациента и улучшение качества его жизни – остановка кровотечений или уменьшение боли. Перед ее проведением группа специалистов проводит тщательные измерения: она находит правильные углы, под которыми подаются лучи, и подбирает точную дозу для каждого конкретного человека. Сама процедура длится всего несколько минут и не доставляет дискомфорта. Ее основными побочными эффектами являются повышенная утомляемость, тошнота и рвота, диарея, а также изменения кожи в обработанной области – ее покраснение, шелушение или образование волдырей.
Иммунотерапия
– прием препаратов, которые усиливают собственный иммунитет человека и помогают ему обнаруживать и уничтожать раковые клетки.
Обязательно сообщайте врачу о любом изменения самочувствия – он подберет для вас самую подходящую схему лечения или назначит препараты, которые облегчат ваше состояние.
Онкопроктологическое отделение онкоцентра Лапино 2
Лечение операбельного и неоперабельного рака тонкого кишечника
Методы терапии данного типа рака зависят от возможности полного хирургического удаления опухоли.
Операбельные новообразования
– те, которые можно полностью вылечить с помощью операции, удаляются вместе с небольшим количеством ближайших к ним здоровых тканей:
- при расположении его в первой части органа обычно проводится панкреатодуоденэктомия – резекция головки поджелудочной железы и двенадцатиперстной кишки;
- при обнаружении его в конечном отделе, как правило, требуется удаление части толстой кишки;
- если онкология находится в других областях тонкого кишечника, пациенту назначается резекция содержащего измененные клетки участка.
При повреждении ближайших лимфатических узлов врач может порекомендовать проведение химио- или лучевой терапии, чтобы убить все оставшиеся в теле измененные клетки.
Неоперабельными
считаются опухоли, которые повредили расположенные рядом ткани, распространились на другие органы, или обнаруживаются у человека, неспособного перенести серьезное хирургическое вмешательство. В таких случаях возможно проведение химио-, лучевой или иммунотерапии, позволяющих остановить рост новообразования, замедлить его развитие, уменьшить симптомы и улучшить качество жизни пациента.
Что собой представляет проблема
Мальабсорбацией, или нарушением всасывания в кишечнике, называют сбои в работе этого органа, которые проявляются рядом симптомов, образующихся на фоне нарушения пищеварительной и транспортной функций тонкого кишечника. Это обязательно сказывается на обмене веществ. Нередко синдром мальабсорбации бывает врожденным и проявляется у детей в первые 10 лет жизни. Но также встречаются и случаи приобретенного заболевания.
Статья по теме У кишечника невроз. Как правильно лечить раздражение?
Диагностика напрямую зависит от симптомов. Так, например, если клинические проявления врожденного варианта и средней и тяжелой формы приобретенного варианта могут выдавать себя активно, то скрытые формы синдрома не имеют ярких проявлений и требуют иного диагностического подхода.
Прогнозы и выживаемость при раке тонкого кишечника
Перспективы для каждого человека индивидуальны и зависят от большого количества факторов – возраста, общего состояния здоровья, типа заболевания, его стадии и реакции на лечение.
Для понимания примерных прогнозов развития рака врачи используют специальный термин – «пятилетняя выживаемость». Он ничего не говорит о шансах конкретного пациента – это просто статистические данные, которые показывают, какой процент больных с определенным видом онкологии на конкретном ее этапе остается в живых спустя 5 или более лет с момента обнаружения опухоли.
- на локализованных стадиях, пока новообразование располагается только в тонкой кишке – примерно 85%
- на региональных, при повреждении ближайших тканей или лимфатических узлов – около 76%;
- при распространении измененных клеток в далекие от кишечника органы, такие как печень – 42%.
Для карциноидных опухолей желудочно-кишечного тракта: 97%, 95% и 67% соответственно. Для стромальных образований: 93%, 80% и 55%.
Общая пятилетняя выживаемость при лимфомах тонкого кишечника составляет примерно 70%.
В настоящее время, несмотря на широкое распространение заболеваний гастроэнтерологического профиля, болезни тонкой кишки (ТК) остаются неизвестны практическим врачам. Некоторые из этих заболеваний встречаются достаточно часто, другие — крайне редко. Однако знание клинической картины этих заболеваний и методов терапии могут во многих случаях вылечить больного или облегчить его состояние и продлить жизнь.
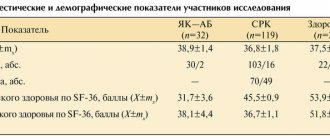
Болезни тонкой кишки характеризуются специфическими морфологическими изменениями слизистой оболочки тонкой кишки (СОТК) разной степени выраженности. В большинстве случаев болезни ТК имеют тяжелое, часто прогрессирующее течение. За 1973-2013 гг. в отделении патологии кишечника Центрального научно-исследовательского института гастроэнтерологии (ЦНИИГ) наблюдались 1168 больных с разными заболеваниями ТК (см. таблицу).
Характерными для заболеваний ТК являлись хроническая диарея, синдром нарушенного всасывания (СНВ) и синдром экссудативной энтеропатии.
СНВ является показателем декомпенсации пищеварительно-транспортной функции ТК. Степень ее выраженности может изменяться в сторону уменьшения под влиянием лечения или увеличиваться при неадекватной терапии или ее отсутствии. Синдром мальабсорбции является ведущим в клинической картине болезней ТК.
Выделяют 3 степени тяжести СНВ [1].
I степень.
Нарушение абсорбции проявляется в основном уменьшением массы тела (не более 5-10 кг), снижением работоспособности, общей слабостью, симптомами витаминной недостаточности, положительным симптомом «мышечного валика» (показатель повышения нервно-мышечной возбудимости, обусловленный дефицитом кальция).
II степень.
Чаще наблюдается более значительный дефицит массы тела (у 50% больных более 10 кг), выраженные симптомы гиповитаминозов, электролитных нарушений (дефицит калия, кальция), гипохромная анемия, у части больных — гипофункция эндокринных желез, главным образом половых.
III степень.
Дефицит массы тела более 10 кг у подавляющего большинства больных. У всех больных выраженные симптомы полигиповитаминозов, нарушений водно-электролитного обмена (гипокалиемия, гипокальциемия, судороги, в части случаев — остеопения, остеопороз), анемия, гипоферремия, гипопротеинемия, гипопротеинемические отеки, дисфункция эндокринной системы (полигландулярная недостаточность).
При ряде патологических состояний отмечены повышенные потери плазменных белков в желудочно-кишечном тракте (ЖКТ) — синдром экссудативной энтеропатии. Он характеризуется снижением уровня белка в сыворотке плазмы (нередко до 30-40%) прежде всего за счет снижения уровня альбумина. Этот синдром отличается от СНВ тем, что при резком нарушении белкового обмена (гипопротеинемия, часто гипопротеинемические отеки) почти не выявляются нарушения других видов обмена веществ.
Методы диагностики хронических заболеваний кишечника
Анамнез
При сборе жалоб прежде всего следует обратить внимание на характер стула. При хронических заболеваниях ТК чаще всего отмечаются поносы (важно учитывать не только частоту стула, но и его суточное количество). В большинстве случаев при хронических заболеваниях ТК наблюдается полифекалия с выраженной стеатореей. При этом стул бывает не только в дневное, но и в ночное время. Полифекалия со стеатореей наиболее характерна для больных целиакией, кишечной лимфангиоэктазией, общей вариабельной гипогаммаглобулинемией (ОВГГГ).
Видимая на глаз перистальтика нередко наблюдается при динамической кишечной непроходимости у больных целиакией и ОВГГГ. Хроническая частичная кишечная непроходимость развивается чаще всего в результате стенозирования участка
ТК — при органическом поражении опухолевым процессом, болезни Крона.
При сборе анамнеза необходимо уточнить время появления первых клинических симптомов — с раннего детства (при типичной целиакии, первичной лимфангиоэктазии), у женщин (связь с гинекологическим анамнезом: обострения, связанные с беременностью, послеродовым периодом, что характерно для целиакии). Важно уточнить наличие в анамнезе повторных инфекционных заболеваний (хронического бронхита, пневмонии, гайморитов, отитов), что характерно для иммунологической недостаточности (ОВГГГ).
Объективное обследование
При обследовании брюшной полости у больных с СНВ I и II степени тяжести относительно редко можно заподозрить поражение ТК. Иногда отмечается вздутие живота вокруг пупка (симптом опрокинутого горшка). При пальпации чаще всего определяется шум плеска и урчания в слепой кишке (симптом Образцова).
У больных с тяжелыми нарушениями всасывания в тонкой кишке (при СНВ III степени тяжести) живот часто увеличен, вздут, распластан в форме «лягушачьего».
При пальпации создается ощущение «тестоватости», наполненности брюшной полости. Плеск и урчание при пальпации определяются не только в слепой, но и в петлях ТК. СНВ I степени тяжести объективно может выражаться только потерей массы тела. При объективном осмотре можно обнаружить сухость и шелушение кожи, изменение ее окраски (грязновато-серый оттенок, пигментные пятна на лице, пигментацию рук, кистей, лица и шеи, диффузную пигментацию кожных покровов, особенно выраженную в местах воздействия света и трения). В углах рта, реже — за ушами и у крыльев носа могут появиться мокнущие трещины. Ногти становятся тусклыми, истонченными, с поперечной исчерченностью, расслаиваются, иногда принимают форму «часовых стекол». Отмечается утолщение концевых фаланг на кистях рук (симптом «барабанных пальцев»).
Могут появляться симптомы повышенной кровоточивости в виде петехиальных или подкожных кровоизлияний (носовых, из десен, маточных, гематурии, желудочно-кишечных). Изменяется язык. Он может быть рыхлым, отечным с отпечатками зубов по краям. В других случаях может наступать атрофия сосочков и тогда язык становится гладким, как бы полированным, иногда малиново-красного цвета.
Часто возникает повышенная нервно-мышечная возбудимость, которая выявляется положительным симптомом «мышечного валика» (судорожное сокращение двуглавой мышцы плеча при раздражении ее щипком или поколачиванием). При гипопротеинемии (СНВ III степени тяжести) могут появиться отеки голеней, стоп, бедер, передней брюшной стенки. Наиболее выраженные отеки, возникающие раньше других клинических проявлений СНВ, наблюдаются при синдроме экссудативной энтеропатии. Часто у больных отмечается выраженная гипотония [2].
Лабораторные методы, характеризующие нарушения обмена веществ в организме
При заболеваниях ТК важное значение имеет уровень гемоглобина крови. Для целиакии характерно развитие железодефицитной анемии. Некоторые заболевания ТК могут осложниться кровопотерями (язвенный еюноилеит, кишечная ангиодисплазия). При тяжелых формах синдрома мальабсорбции часто развивается смешанная анемия (В12-фолиево-железодефицитная).
Биохимические исследования крови выявляют отклонения от нормы только у больных СНВ II-III степени тяжести. Может наблюдаться гипопротеинемия за счет гипоальбуминемии, гипохолестеринемия, гипокальциемия, гипокалиемия, гипомагнеземия, гипоферремия.
У больных с СНВ II и Ш степени тяжести проводится определение иммуноглобулинов всех классов с целью диагностики ОВГГГ или изолированного дефицита IgA, а также определяются антитела к глиадину, эндомизию, тканевой трансглутаминазе, деамидированному пептиду глиадина класса IgA для выявления больных с предполагаемой целиакией [3]. При болезни тяжелых α-цепей (средиземноморская лимфома) уже на ранней стадии обнаруживается патологический IgA, молекулы которого состоят только из тяжелых α-цепей.
Важное диагностическое значение имеет определение суточного количества кала. В норме оно не превышает 200-300 г., а при заболеваниях ТК оно нередко составляет 1000-1500 г/сут.
При подозрении на глистную или паразитарную инвазию проводятся повторные анализы кала на яйца простейших и яйца глистов. Важное диагностическое значение имеет определение кровопотерь через ЖКТ, в связи с чем необходимо повторное исследование кала на наличие кровяного пигмента.
Микроскопическое изучение непереваренных остатков пищи в кале, как правило, недостаточно информативно. Однако необходимо обращать внимание на наличие в кале непереваренного жира, большого количества жирных кислот, что может косвенно свидетельствовать о нарушении переваривания и всасывания липидов.
Эндоскопическое исследование тонкой кишки
Эзофагогастродуоденоскопия
с биопсией из нисходящего отдела двенадцатиперстной кишки с последующим морфологическим изучением биоптатов слизистой оболочки используется в диагностике больных целиакией, болезнью Уиппла, кишечной лимфангиоэктазией, общим вариабельным иммунодефицитом. Колоноскопия с осмотром терминального отдела подвздошной кишки применяется для диагностики болезни Крона подвздошной кишки, туберкулезного илеотифлита, иерсиниоза.
Капсульная эндоскопия
— современный метод исследования органов ЖКТ, позволяющий визуализировать области кишечника, недоступные для традиционных методов гастро- и колоноскопии. Применяется при кровотечении для выявления источника кровотечения, диагностики болезни Крона ТК, лимфомы.
Двухбаллонная энтероскопия
позволяет обследовать глубокие участки тонкой кишки и при необходимости взять биопсию СОТК. Данный метод эндоскопического исследования используется для определения источника кровотечения, диагностики болезни Крона, опухолей ТК или уточнения характера аномалий развития ТК, выявленных при рентгенологическом исследовании.
Рентгенологическое исследование ТК
Несмотря на все более широкое распространение двухбаллонной эндоскопии, видеокапсулы, компьютерной томографии- и магнитно-резонансной энтерографии, обычное рентгенологическое исследование ТК (изучение прохождения бариевой взвеси после приема ее перорально от поступления в двенадцатиперстную кишку до заполнения илеоцекальной области) является информативным методом с высокой чувствительностью и специфичностью, позволяет оценить функциональное состояние ТК (тонус, перистальтика, скорость и характер заполнения), выявить кишечную гиперсекрецию, оценить состояние слизистой оболочки. Эти изменения неспецифичны и дополняют клиническое представление о степени тяжести поражения ТК и протяженности изменений.
При нетяжелых поражениях ТК наблюдаются дискинезии — гипо-, гипермоторная или гипергипомоторная. Нарушения тонуса наблюдаются реже и проявляются в неравномерности заполнения ТК барием, регионарной гипотонии или спазмах. У тяжелых больных в части случаев при выраженных изменениях тонуса и кишечной гиперсекреции обнаруживаются горизонтальные уровни жидкости и газа в отдельных кишечных петлях.
Изменения рельефа слизистой оболочки характеризуются стойкой деформацией в виде грубых, широких складок Керкринга (результат тотального отека и набухания слизистого и подслизистого слоев), а также неравномерными скоплениями бария между измененными складками слизистой оболочки после опорожнения кишки. Эти изменения при всех заболеваниях наиболее выражены в периоды обострения и постепенно могут исчезать при длительной стойкой ремиссии.
При подозрении на органическое поражение ТК необходимо дополнительно изучить рентгенологические изменения в ТК в условиях зондовой энтерографии.
Методика зондовой энтерографии заключается во введении зонда с установлением оливы за дуоденальным изгибом в проксимальной петле тощей кишки. Через зонд, в положении больного на спине, постепенно вводят около 600-800 мл бариевой взвеси. Затем для получения картины двойного контрастирования через зонд вводят 400-800 мл воздуха. Для обеспечения искусственной гипотонии ТК в плане дифференциальной диагностики органических изменений и функциональных стриктур внутривенно вводят 2 мл атропина или метацина. Для достижения гипотонии кишки и открытия илеоцекального клапана в ряде случаев используют сублингвальный прием 2-3 таблеток аэрона за 20 мин до начала исследования.
Зондовая энтерография производится при подозрении на опухоли, лимфогранулематоз, лимфомы кишечника и лимфатических желез брюшной полости (мезентериальных, забрюшинных), болезнь Крона, туберкулезный илеотифлит, целиакию, болезнь Уиппла, кишечную лимфангиоэктазию.
В этих случаях рентгенологический метод позволяет выявить органические стенозы, внутрипросветные образования, стойкую деформацию отдельных участков кишки, грубые изменения слизистой оболочки, гиперплазию лимфоидных элементов подслизистого слоя. Полицикличность контуров кишки является косвенным признаком увеличения лимфатических узлов. Тяжелое поражение верхних отделов ТК и отсутствие изменений в подвздошной кишке значительно чаще, чем при других заболеваниях, встречается при целиакии.
При опухолях ТК рентгенологически наблюдаются дефекты наполнения, инвагинации, циркулярное сужение просвета кишки, деформация рельефа слизистой оболочки, ригидность тени стенок кишки и самой опухоли. У больных с лимфомами кишка имеет полицикличные контуры за счет сдавливания извне увеличенными лимфатическими узлами [4, 5]. Однако увеличение мезентериальных и забрюшинных лимфатических узлов при лимфомах и других новообразованиях кишечника чаще выявляется при проведении компьютерной томографии.
Ультразвуковое исследование кишечника
Ультразвуковое исследование (УЗИ) ТК проводится через 4 ч после приема пищи. Применяется при подозрении на новообразование, болезнь Крона. Позволяет выявить очаговое или диффузное утолщении стенок ТК, патологическое сужении просвета, псевдополипоз, характерные для болезни Крона. Этот метод диагностики помогает обнаружить онкологическую патологию на ранних стадиях заболевания.
Морфологическое исследование СОТК
Морфологическое исследование биоптатов СОТК проводится всем больным с синдромом нарушенного всасывания и синдромом экссудативной энтеропатии при подозрении на наличие целиакии, болезни Уиппла, кишечной лимфангиоэктазии, ОВГГГ, эозинофильного гастроэнтерита с целью уточнения диагноза. Интестиноскопию, двухбаллонную энтероскопию с прицельной биопсией используют для морфологического исследования биоптатов при подозрении на опухоли ТК, болезнь Крона ТК.
Морфологическое исследование при целиакии является «золотым стандартом». Патологические изменения в СОТК могут изменяться в больших пределах: от минимальной энтеропатии с высоким числом межэпителиальных лимфоцитов до типичной для целиакии плоской поверхности, пронизанной глубокими криптами.
Стандартом оценки степени выраженности патологических изменений в СОТК и их динамики на фоне терапии считается гистологическое исследование в соответствии с классификацией Marsh-Oberhuber, согласно которой выделяют 4 стадии заболевания [6].
Диагноз коллагеновой спру ставится на основании гистологического исследования СОТК, которая атрофична, а под мембраной энтероцитов образуется массивный слой коллагена, усугубляющий нарушение всасывания в ТК.
При болезни Уиппла в СОТК обнаруживаются макрофаги с крупными гранулами в цитоплазме — так называемые ШИК-положительные или РАS-положительные макрофаги. Такие же макрофаги выявляются в мезентериальных лимфатических узлах. При электронной микроскопии внутри макрофагов определяются микроорганизмы — Tropheryma whippelii
[7]. После лечения антибиотиками в фазе стойкой ремиссии они исчезают, а при обострении вновь появляются.
При амилоидозе в СОТК отмечается отложение гомогенных масс в стенке мелких сосудов и собственной пластинке с положительной окраской на конго красный и положительной реакцией на амилоид. Амилоид выявляется под поляризационным микроскопом [8].
При кишечной лимфангиоэктазии в СОТК выявляется расширение лимфатических сосудов в слизистом и подслизистом слоях ТК. Стенка мезентериальных лимфатических сосудов утолщена, их мышечный слой гипертрофирован. Расширенные лимфатические сосуды имеют вид кавернозных образований в подслизистом слое ТК, иногда имеющих форму «озер», заполненных густой лимфой. Признаки атрофии СОТК не выявляются.
Одной из форм ОВГГГ является гипогаммаглобулинемическая спру, при которой симптомы ОВГГГ сочетаются с симптомами целиакии. Заболевание встречается редко. Наряду с симптомами, характерными для общей вариабельной гипогаммаглобулинемии, имеются выраженные желудочно-кишечные нарушения. При изучении морфологической структуры СОТК, наряду с отсутствием плазматических клеток, характерных для ОВГГГ, выявляется атрофия, подобная имеющейся при целиакии [9].
Для диагностики болезни Крона, как правило, используют гистологическое исследование операционного материала, так как биопсия не всегда позволяет правильно установить диагноз. Гистологическое исследование операционного материала при болезни Крона выявляет поражение всех слоев стенки кишки. Наиболее характерны отек и гиперплазия лимфоидных элементов в виде фолликулов в подслизистом слое. Более чем в половине случаев удается обнаружить гранулемы, состоящие из гигантских клеток Пирогова-Лангханса, окруженных поясом из лимфоцитов, не имеющих четких границ. Могут обнаруживаться язвы, интрамуральные абсцессы, инфильтрация всех слоев мышечной стенки плазматическими клетками и фибробластами.
Таким образом, трудности диагностики заболеваний тонкой кишки во многом объясняются особенностями расположения органа, почти недоступного для исследований, и схожестью клинических синдромов. Установление правильного диагноза возможно при назначении наиболее информативных для каждого заболевания лабораторно-инструментальных методов диагностики. Применение подобного клинического подхода позволяет распознать большинство болезней ТК в обычном гастроэнтерологическом отделении.