Моноциты являются одними из разновидностей лейкоцитов в крови. Их функционал представляет собой огромную важность для обеспечения и поддержания здоровья человеческого организма.
Они выполняют такие важные функции, как противоопухолевую, противовирусную и другие. Однако зачастую после сдачи анализов крови можно услышать от врача, что уровень моноцитов повышен. К сожалению, мало, кто знает, что означает данное заявление и как исправлять ситуацию.
И, главное, представляет ли какую-нибудь опасность подобное явление в организме.
Общая информация
Моноциты — это клетки, принадлежащие к группе лейкоцитов. У здоровых людей они составляют около 3–8% всех лейкоцитов и являются крупнейшими клетками крови, обнаруженными в кровотоке человека. Циркулирующие в крови моноциты обладают способностью переходить из кровеносных сосудов в ткани, где они превращаются в макрофаги, то есть фагоцитарные клетки. Их основная задача — бороться с бактериями и другими микроорганизмами, присутствующими в организме, производить вещества, регулирующие иммунную систему.
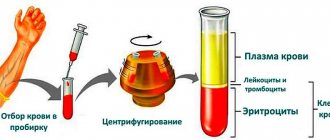
Тест, измеряющий количество моноцитов в крови, называется общим анализом крови с мазком. Если результат этого теста показывает повышенное количество моноцитов в вашей крови, следует как можно скорее проконсультироваться с врачом, потому что причинами таких нарушений могут быть не только инфекции, но также воспалительные, аутоиммунные или раковые заболевания.
анализ крови у ребенка на моноциты
Моноцитоз у детей
Повышение моноцитов в детском возрасте тоже часто связано с инфекционными патологиями, преимущественно вирусной природы. Если по результату анализа крови диагностирован моноцитоз, это означает, что организм активно борется с болезнетворными процессами.
Также подобное состояние наблюдается при глистных поражениях – энтеробиоз, аскаридоз и другие. После уничтожения гельминтов содержание моноцитов приходит в норму. Причина может быть связана и с туберкулезом, но подобные патологии встречаются редко. Моноцитоз может наблюдаться из-за онкологических процессов. Наиболее часто встречаются лейкоз, а также лимфогранулематоз.
Другие распространенные причины:
- отравление;
- аллергические реакции;
- воспаления в органах ЖКТ;
- аутоиммунные патологии;
- артриты ревматоидного типа;
- болезнь Крона;
- инфекции на фоне хирургических вмешательств.
Моноциты — что это такое и каковы их функции?
Моноциты, также обозначаемые при подсчете крови как МОНО, представляют собой один из типов негранулярных лейкоцитов, то есть агранулоцитов. Моноциты производятся в костном мозге и являются самыми крупными из всех лейкоцитов. Моноциты, присутствующие в крови, обладают способностью перемещаться из кровеносных сосудов в окружающие ткани и органы, где они трансформируются в макрофаги.
Моноциты сильно мигрируют и могут достигать очень удаленных участков тела. Их поверхность покрыта рецепторами, с которыми могут связываться вырабатываемые иммунной системой вещества — хемокины. В результате эти клетки активируются в областях, где имеет место воспаление, они могут пересекать клеточные мембраны и достигать различных участков тела, чтобы бороться с патогенами. Моноциты также обладают способностью вырабатывать вещества, регулирующие иммунную систему, такие как фактор некроза опухоли (TNF), интерферон и интерлейкины. Более того, они умело проводят процесс фагоцитоза патогенных микроорганизмов и мертвых клеток.
Моноцитоз часто возникает на фоне инфекционных заболеваний
Изменения уровня моноцитов в крови чаще всего являются результатом инфекции или нарушений костного мозга. Повышенные моноциты в могут быть результатом бактериальных, вирусных или грибковых заболеваний, а также злокачественных болезней кроветворения, таких как лейкемии и лимфомы. В свою очередь, уменьшение количества этих клеток может быть результатом ВИЧ-инфекции, что приводит к разрушению моноцитов и резкому снижению иммунитета организма.
Определение уровня моноцитов у взрослого, входящих в состав анализа крови, следует проводить профилактически, желательно один раз в год. Особенно рекомендуется, когда у пациента развиваются частые, повторяющиеся инфекции и проблемы с иммунной системой, или когда есть подозрение на гематологические заболевания.
Если результат основного анализа крови показывает изменение уровня моноцитов, к нему следует добавить ручной мазок крови, то есть оценку структуры лейкоцитов под микроскопом. Это позволит судить, нормальные это клетки или нет.
Биологическая роль в организме
Биологическая роль моноцитов очень разнообразна. Самые большие фагоциты необходимы для осуществления множества функций:
- Фагоцитоз.
В ходе этого процесса моноциты и макрофаги идентифицируют опасные для организма белки, бактерии, вирусы, захватывают их и поглощают (фагоцитируют).
- Участие в выработке специфического иммунитета.
Моноциты продуцируют особенные цитотоксины, интерферон для противодействия патогенным вирусам, бактериям и грибам.
- Содействие в формировании аллергических реакций.
Благодаря моноцитам вырабатываются специфические элементы системы комплимента. За счет этих процессов происходит выявление чужеродных белков — аллергенов.
- Защита от опухолей.
Осуществляется посредством продуцирования фактора некроза опухоли.
- Регулирование кроветворения и процессов свертывания крови
— осуществляется благодаря синтезу специфических элементов.
Моноциты имеют особенные характеристики, которые отличают их от нейтрофилов и других фагоцитов:
- После поглощения инородного элемента моноциты не погибают, а продолжают активное функционирование. В редких случаях патоген может одержать победу над ними.
- Жизненный цикл моноцитов длиннее, чем нейтрофилов.
- Моноциты имеют выраженное противовирусное действие, нейтрофилы — антибактериальное.
- При активизации множества моноцитов против чужеродного агента не образуется гной.
- Хронический воспалительный процесс — излюбленное место сосредоточения макрофагов и моноцитов
Подготовка к анализу
Поскольку подсчет моноцитов является частью анализа крови, подготовка к нему такая же, как и к другим основным лабораторным тестам.
Пациент должен явиться в лабораторию натощак с минимальным 12-часовым перерывом в приемах пищи. За 2-3 дня до обследования стоит ограничить количество интенсивных упражнений и употребление стимуляторов. Вы должны сообщить врачу, выдавшему направление, обо всех лекарствах и БАДах, которые вы принимаете, так как они могут повлиять на полученный результат.
Симптомы моноцитоза
Достоверно определить повышенное содержание моноцитов можно только по результату проведенного анализа крови. При этом нарушение проявляет себя и определенными симптомами:
- апатия, снижение или отсутствие аппетита;
- потеря веса без конкретной причины;
- высокая утомляемость, общая слабость организма без объективной причины;
- депрессия;
- высокий уровень тревожности, вплоть до панических состояний;
- эмоциональное перевозбуждение без конкретной причины;
- неприятие мяса, отвращение к нему (возникает внезапно);
- вздутие живота;
- запоры;
- диарея;
- выделение с калом больших объемов слизи;
- сухой кашель, который наблюдается длительное время (бывает с кровяными выделениями);
- боль в мышцах, в области спины;
- болевые ощущения в ногах;
- сыпь на кожи;
- сыпь в области половых органов.
Норма для детей и взрослых
Референсные диапазоны, которые должны включать как общее количество моноцитов в крови, так и их процентное содержание во фракции всех лейкоцитов, определяются индивидуально для каждой диагностической лаборатории. Однако чаще всего они попадают в следующие диапазоны:
- для детей до 4 лет: 0,05-1,1 тыс./мкл (2-7% лейкоцитов),
- для детей от 4 до 18 лет: 0,1–0,8 тыс./мкл (2–7%),
- для взрослых: 0,1–0,8 тыс./мкл (1–8%).
Повышенные моноциты в крови у ребенка — что делать
Таблица 1
| Показатель | Обозначение | У мужчин | У женщин |
| Эритроциты (х 1012/л) | RBC | 4-5,1 | 3,7-4,7 |
| Средний объем эритроцитов (фл или мкм3) | MCV | 80-94 | 81-99 |
| Скорость оседания эритроцитов (мм/ч) | ESR | 2-15 | 2-10 |
| Анизоцитоз эритроцитов (%) | RDW | 11,5-14,5 | 11,5-14,5 |
| Гемоглобин (г/л) | HGB | 130-160 | 120-140 |
| Средний уровень гемоглобина в эритроците (пг) | MCH | 27-31 | 27-31 |
| Средняя эритроцитарная концентрация гемоглобина (%) | MCHC | 33-37 | 33-37 |
| Цветовой показатель | ЦП | 0,9-1,1 | 0,9-1,1 |
| Гематокрит (%) | HCT | 40-48 | 36-42 |
| Тромбоциты (х 109/л) | PLT | 180-320 | 180-320 |
| Средний объем тромбоцитов (фл или мкм3) | MPV | 7-11 | 7-11 |
| Ретикулоциты (%) | RET | 0,5-1,2 | 0,5-1,2 |
| Лейкоциты (х 109/л) | WBC | 4-9 | 4-9 |
Причины повышения количества моноцитов
Повышенный уровень моноцитову ребенка или у взрослого может иметь различные причины, и интерпретацию этого результата всегда должен делать врач, принимая во внимание другие показатели крови и мазки крови.
К наиболее частым причинам увеличения количества моноцитов относятся:
- бактериальные инфекции (например, стенокардия, туберкулез, сифилис, болезнь Лайма и т. д.),
- паразитарные инфекции,
- вирусные (например, мононуклеоз) и протозойные инфекции,
- выздоровление после разного рода инфекций,
- лейкемии и лимфомы и другие гематологические заболевания, например, множественная миелома или миелодиспластические синдромы,
- рак груди, яичников, желудка и других органов, а также опухолевые метастазы,
- ревматоидный артрит (РА), висцеральная системная волчанка и другие заболевания коллагена,
- саркоидоз,
- воспалительные заболевания кишечника и болезнь Крона,
- метаболические заболевания,
- состояние после удаления селезенки или других хирургических процедур,
- алкогольное поражение печени и другие заболевания печени,
- курение,
- хронический стресс,
- у младенцев — прорезывание зубов,
- прием некоторых лекарств, например, глюкокортикостероидов.
Клиническое значение анализа крови (фрагмент лекции проф. Е.Б.Владимирской)
Гематология:
12.03.2009
д.м.н., проф. Е.Б.ВладимирскаяНИИ детской гематологии Минздрава России
Кровь, будучи внутренней средой организма, несет в себе стигматы жизнедеятельности различных органов и систем, изучение которых имеет несомненное клиническое значение, необходимо для диагноза, прогноза течения и контроля за терапией практически всех внутренних болезней человека.
Наиболее доступным является изучение морфологического состава крови, результаты его входят в алгоритм диагностики большинства патологических процессов.
Со времен первых исследований крови под микроскопом без использования окраски (середина прошлого века) клетки крови принято было делить на красные — эритроциты (по цвету гемоглобина) и белые — лейкоциты. Лейкоциты, в свою очередь, делятся на клетки, содержащие специфическую зернистость в цитоплазме, и по отношению этой зернистости к окраске делятся на (нейтрофилы, эозинофилы и базофилы) и не содержащие — лимфоциты и моноциты. По форме ядра первые часто называют полиморфонуклеары, а вторые — мононуклеары.
В последние годы все чаще клинический анализ крови выполняется на автоматических счетчиках, что значительно повышает точность подсчета, но, однако же, не отменяет значения данных, полученных «вручную» с помощью светооптической микроскопии. Сопоставление результатов этих двух методов, вместе с используемыми референтными значениями показателей представлено в табл.1.
Таблица 1
| Автоматический подсчет | Единицы измерения | Границы нормы | Ручной подсчет |
| hgb -гемоглобин | г/литр | М: 132 — 173 Ж: 117 — 155 | Hb |
| rbc- эритроциты | 1012 /литр | М: 4,3 – 5,7 Ж: 3,8 – 5,1 | эр. |
| hct-гематокрит | % | М: 39 – 49 Ж: 35 – 45 | ht |
| mcv- средний объем эритроцита | 1 мкм3 = 1фемтолитр | 80,0 – 95,0 | Сферический индекс (3,2-3,4) |
| mch-среднее содержание гемоглобина в эритроците | пикограммы 1 гр.=1012 пикограмм | 27,0 – 31,0 | Цветовой показатель (0,85 – 1,0) Цв.пок.= Нв (г/л) х 3_____ Эр (первые три цифры) |
| mchc– средняя концентрация Нв в 1 эритроците | г/дл | 32,0 — 36,0 | |
| rdwширина распределения эритроцитов по объему | ширина гистограммы | 11,5 – 14,5 | Нет аналога |
| plt –тромбоциты | *109 /л | 150 — 400 | Тромбоциты |
| wbc- лейкоциты | *109 /л | 4,5 –11,0 | Лейкоциты |
| neu — нейтрофилы | *109 /л % | 1,8 – 5,5 47,0 – 72,0 | Нейтрофилы |
| lym – лимфоциты | *109 /л % | 1,2 – 3,0 19,0 – 37,0 | Лимфоциты |
| mon – моноциты | *109 /л % | 0,1 – 0,9 3,0 – 11,0 | Моноциты |
| eos – эозинофилы | *109 /л % | 0,02 – 0,3 0,5 – 5,0 | Эозинофилы |
| bas – базофилы | *109 /л % | 0,0 – 0,07 0,0 –1,0 | Базофилы |
Комментируя представленные в таблице данные, необходимо отметить:
- подавляющее большинство автоматических счетчиков не определяет молодые формы лейкоцитов, нормобласты и ретикулоциты — эти данные можно получить только «вручную»;
- нормативные значения никогда не выражаются одной цифрой, существует предел допустимых колебаний (он представлен в таблице для всех показателей), в который укладывается 99,9% нормы.
Проанализируем клиническое значение отдельных показателей анализа крови.
Показатели красной крови.
Анемией называется снижение гемоглобина ниже 120 г/л: легкая степень – 110-120 г/л; средняя степень – 90-110 г/л; тяжелая степень – ниже 90 г/л.
По соотношению показателей красной крови выделяют 3 вида анемии, что является отправным пунктом для дальнейшей диагностики.
Микроцитарно-гипохромные анемии:
MCV < 80 Цв.п. < 0,85
MCH < 27; MCHC < 32
- Железодефицитная анемия
- Анемия при хроническом воспалении
- Врожденная сфероцитарная гемолитическая анемия.
- Талассемия.
Нормоцитарно-нормохромные анемии:
MCV 80 – 95
MCH = 27-31; MCHC = 32-36 Цв.п. = 0,85-1,0
Острая кровопотеря.
- Анемия при хронической почечной недостаточности
- Анемия при эндокринной патологии.
- Анемия при раке.
- Гемолитические анемии, иммунные и неиммунные.
- Апластическая анемия.
- Миелодиспластический синдром.
Гиперхромно-макроцитарная анемия.
MCV > 95
MCH > 31; MCHC = 32-36 Цв.п.> 1,0
- Мегалобластная В-12 – дефицитная (пернициозная) анемия.
- Мегалобластная фолиеводефицитная анемия.
- Аутоиммунная гемолитическая анемия.
Таким образом, при выявлении снижения гемоглобина следует прежде всего определить характер анемии: нормо-, гипо- или гиперхромный.
Остановимся подробнее на железодефицитной анемии и анемии при хроническом воспалении, диагностика и лечение которых являются прерогативой врачей-терапевтов и не требуют специальных гематологических исследований.
Железодефицитная анемия (ЖДА) выявляется у 50% женщин и 40% мужчин, представляя собою одно из самых распространенных заболеваний человека. Наиболее частой причиной ЖДА является скрытая форма кровоточивости: у мужчин – из желудочно-кишечного тракта и бронхо-легочной системы, у женщин – мено-, метроррагии. Беременность – также один из факторов развития дефицита железа у женщин. Недостаточное потребление в пище мясных продуктов является другой существенной и при этом социально обусловленной причиной развития дефицита железа. У детей, рождающихся с запасом железа, получаемым от матери в последний месяц внутриутробного развития, дальнейшее поступление железа происходит только из прикорма. Таким образом, причинами развития дефицита железа у детей раннего возраста могут быть недоношенность, многоплодная беременность, позднее введение прикорма, инфекции (повышенное потребление железа микробной флорой и нарушение всасывания).
Клиническая картина ЖДА складывается из следующих клинических синдромов:
1. Анемия: слабость, сонливость, утомляемость, одышка, сердцебиение, функциональный систолический шум, плавание мушек перед глазами.
2. Сидеропенический синдром:
· сухость, ломкость, выпадение волос, ранняя седина;
· уплощение и ломкость ногтей;
· сухость кожи, гиперкератоз;
· болезненные, незаживающие трещины в углах рта, на языке, пальцах рук, ног, пятках;
· извращение вкусовых и обонятельных пристастий;
· частые инфекции;
· нарушение глотания, мышечная слабость, слабость сфинктеров (недержание мочи при смехе, кашле)
В диагностический алгоритм ЖДА, кроме подробного клинического исследования с целью выявления скрытой кровоточивости, входит обязательное определение основных показателей обмена железа. Диагноз ЖДА подтверждают следующие значения этих показателей:
- сывороточное железо ниже 12,5 мкмоль/л
- общая железосвязывающая способность (ОЖСС) выше 64,4 мкмоль/л
- ферритин сыворотки ниже 12 мкг/л.
Коррекция ЖДА проводится длительным пероральным лечением препаратами железа (6-8 недель после восстановления гемоглобина).
Необходимо проведение дифференциального диагноза между ЖДА и анемией при хроническом воспалении.
Анемия при хроническом воспалении по показателям морфологического состава крови ничем не отличается от ЖДА и также сопровождается снижением содержания сывороточного железа. Однако в основе ее развития лежит не экзогенный дефицит железа, а невозможность его утилизации. Лечение железом при такой анемии противопоказано. Дифференциальный диагноз основан на изучении показателей обмена железа и представлен в Табл.2.
Таблица 2. Дифференциальный диагноз между ЖДА и анемией при хроническом воспалении.
| Показатели | ЖДА | Анемия при хроническом воспалении |
| Сывороточное железо | Снижено | Снижено |
| ОЖСС | Повышено | Норма или снижено |
| Ферритин сыворотки | Снижен | Норма или повышен |
Подводя итог краткому анализу клинического значения морфологических показателей красной крови, следует остановиться отдельно на ретикулоцитах и нормобластах.
Морфологическим признаком, указывающим на гемолитический характер снижения гемоглобина, является рост числа ретикулоцитов. При нормальном гемоглобине число ретикулоцитов не превышает 0,5-1,5%. Ожидаемый ретикулоцитарный ответ на гемолитическую анемию при сохранном кроветворении представлен в табл.3.
Табл.3. Ожидаемый ретикулоцитарный ответ на гемолитическую анемию.
| Гематокрит, % | 45 | 40 | 35 | 30 | 25 | 20 | 15 |
| Гемоглобин, г/л | 130 | 120 | 115 | 100 | 83 | 66 | 50 |
| Ретикулоциты, % | 0,5 | 1,5 | 5 | 10 | 15 | 20 | 30 |
Динамическое наблюдение за уровнем ретикулоцитов необходимо также и для оценки ожидаемой эффективности лечения ЖДА и пернициозной анемии. Подъем ретикулоцитов закономерно наблюдается на 5-8 день лечения железом ЖДА и особенно выражен (до 60%) на 5-8 день лечения витамином В-12 пернициозной анемии. Такая реакция кроветворения на терапию этих заболеваний может рассматриваться и как подтверждение соответствующего диагноза exjuvantibus.
Нормобластоз в периферической крови бывает редко и всегда свидетельствует о серьезной патологии. Его появление закономерно наблюдается при тяжелых формах гемолитической анемии и у пациентов, перенесших спленэктомию. Обнаружение нормобластов в крови пациентов, не страдающих этой патологией, должно явиться поводом для поиска онкологической патологии.
Об эритроцитозе можно говорить при следующих показателях крови: эритроциты выше 5,7х10*12/л у мужчин и 5,2х10*12/л у женщин, гемоглобин выше 177 г/л и 172 г/л соответственно, гематокрит выше 52% и 48% соответственно.
Первичными эритроцитозами считаются редкий генетически детерминированный семейный эритроцитоз и эритремия.
Значительно чаще встречаются вторичные эритроцитозы, обусловленные повышенным образованием эритропоэтина в ответ на артериальную гипоксию или при некоторых опухолях.
Вторичные эритроцитозы могут быть разделены на следующие группы:
1. Артериальная гипоксия
- Высотная болезнь
- Хроническая легочная недостаточность
- «Синие» пороки сердца
2. Опухоли, продуцирующие эритропоэтин
- Опухоли почек, гипернефрома
- Опухоль надпочечников
- Гемангиома мозжечка
- Рак яичников
3. Локальная ишемия почек
- Киста
- Гидронефроз
- Стеноз почечной артерии
4. Вредное производство
- Кобальтовое отравление
Лечение вторичных эритроцитозов требует устранение их причины, но может быть и симптоматическим из-за угрозы тромбозов. Симптоматическое лечение эритроцитоза – кровопускание.
Показатели белой крови.
Об увеличении или уменьшении количества различных видов лейкоцитов периферической крови можно судить только по изменению абсолютного числа этих форменных элементов.
Нейтрофилезом называется увеличение числа нейтрофилов более 6х10*9/л.
Реже нейтрофилез бывает проявлением хронического миелолейкоза, сопровождается специфическими для него клиническими и гематологическими особенностями (увеличение селезенки, лимфоузлов, омоложение крови, анемия, гипертромбоцитоз, гиперплазия костного мозга, наличие Рh-хромосомы и химерного гена c-abl-bcr).
Гораздо чаще нейтрофилез является реакцией крови на воспаление, результатом воздействия бактериального эндотоксина и выброса тканями цитокинов воспаления и хемокинов. Нейтрофильный лейкоцитоз может сопровождать любое воспаление, бактериальные, грибковые и паразитарные инфекции, некротические изменения тканей, гипоксемию, интоксикацию и опухоли различной локализации. При длительном воздействии факторов, индуцирующих нейтрофилез, происходит истощение костномозгового гранулоцитарного резерва и в кровь начинают выходить молодые клетки нейтрофильного ряда (палочкоядерные, метамиелоциты и миелоциты). Такое состояние крови носит название лейкемоидной реакции нейтрофильного ряда. Иногда возникает необходимость проведение дифференциального диагноза между такой реакцией и начальной формой хронического миелолейкоза. Отсутствие анемии, гипертромбоцитоза и высокое содержание щелочной фосфатазы в нейтрофилах характерно для лейкемоидной реакции.
Нейтропения – снижение числа нейтрофилов менее 1,8 х 10*9/л.
Агранулоцитоз — снижение числа нейтрофилов менее 0,5 х 10*9/л.
Нейтропении могут быть первичными (врожденными и приобретенными), связанными с болезнями крови (острый лейкоз, аплазия кроветворения, циклическая нейтропения), и вторичными, сопровождающими заболевания, в процессе которых происходит разрушение и повышенное потребление нейтрофилов.
Ко вторичным, реактивным, нейтропениям относятся иммунные и нейтропении при тяжелых инфекциях. Нейтропения при сепсисе сопровождается обычно омоложением лейкоцитарной формулы и является плохим прогностическим симптомом, свидетельствующим об истощении кроветворения.
Необходимо остановиться на конституциональных, так называемых, безвредных нейтропениях. Около 4% людей имеют нормальный состав крови с пониженным содержанием нейтрофилов. Эта особенность, связана с генетически детерминированым быстрым перемещением нейтрофилов в ткани, где они и осуществляют присущие им защитные функции. Люди с таким составом крови обычно меньше подвержены интеркурентным инфекциям, быстрее выздоравливают от них. Однако нередко такие пациенты, к сожалению, являются предметом пристального внимания врачей, подвергаются множеству ненужных инвазивных исследований, у них развивается ятрогенная патология. Таким образом, нейтропения, не сопровождающаяся другими изменениями крови и какими–либо клиническими симптомами, не требует немедленного вмешательства. Такие пациенты нуждаются в динамическом наблюдении.
Отдельно хочется коснуться перераспределительных нейтрофилезов и нейтропений. Циркуляция нейтрофилов имеет свои особенности: половина клеток циркулирует с кровью (эти клетки и подлежат подсчету), в то время, как другая половина находится в «краевом стоянии» у стенок сосудов. Раздражение симпатической системы, спазм сосудов увеличивают число циркулирующих клеток, а раздражение парасимпатической системы, напротив, уменьшает их число. Отсюда стрессовые состояния способствуют преходящему нейтрофилезу (например, нейтрофилез у маленьких детей при крике), а ваготония – нейтропении.
Эозинофилия – увеличение числа эозинофилов выше 0,4 х 10*9/л.
Повышенный выброс эозинофилов в кровь происходит под действием ИЛ-4 и ИЛ-5, образующихся в повышенном количестве в процессе иммунологического повреждения тканей. В последнее время доказан киллерный эффект эозинофилов при некоторых гельминтозах и паразитарных инфекциях. Эозинофилия – характерная черта коллагенозов, аллергии, многих глистных и паразитарных инвазий, иммунодефицита, особенно гипер – IG-E- синдрома, и некоторых опухолей.
Моноцитоз – число моноцитов выше 0,8 х 10*9/л.
Заболевания часто, но не всегда ассоциирующиеся с моноцитозом включают в себя:
- Инфекции (особенно туберкулез, эндокардит, сифилис).
- Лихорадка неясного происхождения
- Различные формы неоплазий и миелопролиферативных болезней.
- Хронические воспаления (особенно холецистит и ревматоидный полиартрит)
- Состояние после спленэктомии.
Лимфоцитоз – увеличение числа лимфоцитов более 4,0 х 10*9/л
Среди злокачественных лимфопролиферативных заболеваний с высоким лимфоцитозом чаще всего встречается хронический лимфолейкоз, заболевание людей старше 45-летнего возраста. Отличительной особенностью этого лимфоцитоза является его моноклоновый характер и В-клеточное происхождение.
Вторичные, реактивные лимфоцитозы, носящие поликлоновый характер, сопровождают многие вирусные инфекции, некоторые воспалительные и иммунокомплексные болезни. К ним относятся:
1. Лимфотропные вирусные заболевания:
— инфекционный мононуклеоз (атипичные мононуклеары, характерная клиника);
— инфекционный лимфоцитоз (бессимптомная эпидемическая форма у маленьких детей — до 20-30 тыс.)
2. Цитомегаловирусная инфекция (атипичные мононуклеары, характерная клиника).
3. Детские инфекции: коклюш, ветрянка, продрома скарлатины.
4. Другие вирусные инфекции: краснуха, гепатит, некоторые респираторные аденовирусные инфекции в стадии реконвалесценции.
5. Воспалительные и иммунокомплексные болезни: тиреотоксикоз, язвенный колит, болезнь Крона, васкулиты.
Лимфоцитопения — снижение числа лимфоцитов ниже 1,2 х 10*9/л.
Наблюдается относительно редко, чаще всего при кортикостероидной терапии. Может также сопровождать СПИД, лимфогрануломатоз и различные хронические инфекции (например, туберкулез, диссеминированную красную волчанку, саркоидоз).
Гипертромбоцитозом считается увеличение числа тромбоцитов более 400,0 х 10*9/л.
Первичные гипертромбоцитозы сопровождают миелопролиферативные заболевания и являются следствием опухолевой трансформации мегакариоцитарного ростка костного мозга.
Вторичные реактивные гипертромбоцитозы наблюдаются:
- После оперативных вмешательств ( около 2-х недель).
- После спленэктомии (до 1 года).
- При злокачественных опухолях
- При острой постгеморрагической и гемолитической анемиях.
- При некоторых воспалениях (туберкулез, острый ревматизм, язвенный колит, остеомиелит).
Тромбоцитопения — снижение числа тромбоцитов ниже 100,0 х 10*9/л чаще всего бывает при опухолевых заболеваниях крови, апластической анемии и иммунной тромбоцитопенической пурпуре. Тромбоцитопения входит обязательной составляющей в синдром гиперспленизма при спленомегалии. Следует иметь в виду, что серьезная угроза кровоточивости возникает при снижении числа тромбоцитов ниже 20,0 х 10*9/л.
Реактивная тромбоцитопения бывает редко, может сопровождать любую иммунную патологию и диссеминированное внутрисосудистое свертывание.
СОЭ — скорость оседания эритроцитов представляет собою неспецифическую реакцию. В норме она составляет у мужчин до 50 лет — 2-15 мм в час, а у женщин до 50 лет — 2-20 мм в час. После 50 лет у мужчин до 20 мм в час, а у женщин — до 30 мм в час.
Быстрота агрегации эритроцитов зависит от их числа (при уменьшении их количества — ускоряется) и количества крупнодисперсных белков (белки воспаления, фибриноген, антитела, гамма-глобулин и др.), адсорбированных на эритроцитах и ускоряющих их оседание. Исходя из этого, понятен широкий спектр патологии, при которой может быть выявлено ускорение СОЭ.
Таким образом, анализ морфологического состава крови имеет огромное клиническое значение, а иногда является ведущим признаком в диагностике и выборе терапии многих болезней человека.
Однако следует помнить, что важнейшим звеном в таком анализе является интегральная оценка всех показателей крови и обязательное соотнесение имеющихся в крови изменений с анамнезом и клиническими проявлениями болезни.
Литература:
1. Руководство по гематологии под ред. А.И. Воробьева, Москва, 1985 г.
2. Hematology, ed. by W.S.Beck, London, 1991
3. Manual of Clinical Hematology, ed.by J.Mazza, N.Y.,1995
Теги: Лаборатория, Кровь
« Назад к списку статей Поделиться в
О чем говорит пониженный уровень моноцитов?
Пониженный уровень моноцитов, также известный как моноцитопения, может указывать на ВИЧ-инфекцию, иммунодефицит, включая синдром Мономака, СПИД, аплазию (атрофическое заболевание) костного мозга, лейкоз или следствие химио- и лучевой терапии, сильный стресс, прием некоторых лекарств.
Если моноцитопения продолжается в течение длительного времени, это может привести к снижению всех показателей крови: красных кровяных телец, лейкоцитов (белых кровяных телец) и тромбоцитов. Это состояние называется панцитопенией.
Поэтому при любом отклонении от нормы результата теста на моноциты следует проконсультироваться с врачом. Если инфекция в анамнезе является причиной изменения количества моноцитов, анализ следует повторить через 2–4 недели.
В других случаях может потребоваться завершить диагностику с помощью визуализационных тестов, общего анализа мочи и других анализов крови, таких как определение уровней CRP или ASO.
Тромбоциты
Основная задача тромбоцитов — участие в остановке кровотечений. Они образуют первичную пробку в области повреждения сосуда и участвуют в формировании кровяного сгустка. В бланках автоматических анализаторов обозначаются аббревиатурой PLT, которая происходит от английского слова platelets (буквально, “блюдца”) за их своеобразную форму.
Снижение числа тромбоцитов может сопровождаться кровотечениями и является следствием таких заболеваний и состояний, как малярия, тромбоцитопеническая пурпура, злокачественные новообразования, ДВС-синдром и некоторых других.
Высокий уровень тромбоцитов может стать причиной чрезмерного тромбообразования и нередко не имеет видимых причин. В таком случае состояние обозначается, как эссенциальная тромбоцитемия. Помимо этого причиной тромбоцитоза могут выступать железодефицитная анемия, гемолиз, некоторые инфекционные и аутоиммунные заболевания, поражение костного мозга.
Работа с тромбоцитами в классическом анализе крови на этом исчерпывается, однако, автоматические анализаторы и в этом случае предлагают дополнительные диагностические возможности в виде следующих показателей:
- MPV — средний объём тромбоцитов. Показатель, отражающий размеры клеток, которые напрямую зависят от их возраста. Повышенный MPV может свидетельствовать о гематологических заболеваниях, поражении селезенки, тиреотоксикозе, прогрессировании атеросклероза. Снижение показателя отмечается при некоторых генетических заболеваниях, инфаркта миокарда, детских инфекциях, химиотерапии рака и целого ряда других состояний.
- PCT — отношение общего объема тромбоцитов к плазме крови (тромбокрит). Не является специфическим показателем, широко колеблется физиологически, но позволяет оценить риск развития кровотечений и тромбозов.
- PDW — распределение тромбоцитов по объёму. Показатель не имеет самостоятельного значения и оценивается в связке с другими индексами.