Вагинит – это воспаление слизистой оболочки влагалища, вызванное нарушением нормальной флоры половых органов, попаданием в нее патогенных вирусов и бактерий, а также недостаточной интимной гигиеной или аллергией на косметику и контрацептивы. Острый вагинит вызывает перечень неприятных симптомов, которые ухудшают качество жизни и препятствуют здоровым сексуальным отношениям. При длительном течении воспалительного процесса во влагалище, при недостаточном или неверном лечении вагинит может переходить в хроническую стадию, которая чревата серьезными осложнениями для репродуктивной системы женщины.
Причины и факторы риска заболевания
В клинике различают понятия “специфического” и “неспецифического” воспаления слизистой оболочки влагалища. Первая группа возникает после попадания в половые пути определенных бактерий, вызывающих характерную клиническую картину и требующих определенного вида лечения. Наиболее часто специфический вагинит вызван:
- трихомонадами;
- гонококками;
- микоплазмой;
- уреаплазмой;
- грибами рода “Candida”;
- хламидиями;
- вирусами герпеса и папилломы человека.
Все эти инфекции входят в группу заболеваний, передающихся половым путем. Инфицирование влагалища происходит во время полового контакта от зараженного партнера (клинически он может быть здоровым).
Неспецифический процесс возникает вследствие активации условно патогенной флоры влагалища, которая присутствует в половых путях каждой женщины, не вызывая никакой клинической симптоматики. К этой флоре относятся стафилококки, стрептококки, гемофильная, кишечная палочка и другие бактерии. Они могут вызывать клинику вагинита в определённых условиях, являющихся факторами риска:
- при механическом повреждении слизистой оболочки влагалища (вследствие перенесенных оперативных вмешательств, родов, абортов);
- бесконтрольном приеме антибиотиков, подавляющем нормальную флору влагалища;
- недостаточном кровоснабжении слизистой влагалища, являющееся возрастными особенностями организма (атрофический вагинит);
- нарушении гормонального фона при заболеваниях яичников, надпочечников, климаксе;
- аллергии на презервативы, интимные гели и кремы, тампоны или свечи;
- несоблюдении личной гигиены.
Общая информация
Вагинит — это воспаление влагалища, которое может привести к выделению, зуду и боли. Причиной обычно является изменение нормального баланса вагинальных бактерий или инфекция. Снижение уровня эстрогенов после менопаузы могут вызвать атрофический вагинит и некоторые кожные расстройства.
Для лучшего понимания сути проблемы определимся с медицинской терминологией по данному заболеванию. В публикациях можно встретить разные названия похожих по причинам возникновения и симптомам болезней нижнего отдела полового тракта, что часто возникает путаница. Итак…
message
Вагинит — это воспалительный процесс слизистой оболочки влагалища. По месту это область располагается на участке, начинающемся за девственной плевой и оканчивающемся на шейке матки.
message
Вульвит — воспаление наружных половых органов, их слизистой (половых губ, преддверия влагалища, кожи у клитора или гимена, а также сюда относится наружное отверстие мочеиспускательного канала). В 30% случаев в подростковом возрасте причина вульвита заключается в грибах «Кандида» (молочница), а в 15% причиной является бактериальная инфекция (так называемый гарднереллез).
message
Вульвовагинит — гинекологическая патология у женщин, совмещающая в себе причины и признаки вульвита и вагинита (специфического либо неспецифического).
Виды вагинитов:
- Бактериальный вагиноз, который является результатом изменения нормальных бактерий, обнаруженных в вашем влагалище, на чрезмерный рост других организмов;
- Острый дрожжевой вагинит, которые обычно вызваны естественным грибком, называемым Candida albicans;
- Трихомонадный вагинит, который вызван паразитом из рода простейших микроорганизмов.
Лечение вагинита зависит от типа заболевания, который у вас диагностировал гинеколог во время обследования.
Симптомы вагинита
Признаки и симптомы вагинита могут включать в себя::
- Изменение цвета, запаха или количества выделений из влагалища;
- Вагинальный зуд или раздражение;
- Боль во время полового акта;
- Болезненное мочеиспускание;
- Влагалищное кровотечение или мазание.
Острый вагинит
Если у вас отмечаются необычные вагинальные выделения, которых ранее не было, их характеристики могут указывать на вероятную половую инфекцию, которая у вас есть. Примеры:
✔ Гарднереллез. У вас могут развиться серовато-белые, зловонные выделения. Запах, часто описываемый как рыбный запах, может быть более очевидным после очередного вагинального полового акта. Эта самая распространенная причина вагинита является результатом изменения количества нормальных бактерий, обнаруженных в вашем влагалище. Как правило, эти полезные бактерии, обычно присутствующие во влагалище (лактобациллы), превосходят по численности другие бактерии (анаэробы). Если анаэробные бактерии становятся слишком многочисленными, они нарушают сложившийся баланс, вызывая бактериальный вагиноз.
Этот тип воспаления в вагине часто связан с половым актом, особенно если у вас есть несколько сексуальных партнеров или новый сексуальный партнер, но он также встречается или встречался с женщиной, у которой были симптомы острого вагинита.
✔ Дрожжевая инфекция. Главным симптомом является краснота и зуд, но у вас могут быть белые, густые выделения, которые напоминают творог. Кандидозные вагиниты возникают, когда есть чрезмерный рост грибкового организма, обычно C. albicans, в вашем влагалище. Candida albicans также вызывает грибковые инфекции в других влажных областях вашего тела, таких как рот (молочница), кожные складки и ногтевые ложа.
✔ Трихомоноз. Острый вагинит у женщин, вызываемый микробом трихомонадой, может давать зеленовато-желтые, иногда пенистые выделения. Эта распространенная мочеполовая инфекция, передаваемая при интимной близости любого рода, вызывается микроскопическим одноклеточным паразитом Trichomonas vaginalis. Этот микроорганизм распространяется во время полового акта с партнером, имеющим клинические признаки или скрытое носительство. Острый вагинит у девочек и подростков может вызываться данным возбудителем, полученным контактно-бытовым путем..
У мужчин обычно поражаются мочевыводящие пути, но часто это не вызывает никаких симптомов. У женщин трихомониаз обычно поражает влагалище и может вызвать симптомы заболевания. Это также повышает риск заражения женщин другими инфекциями, передаваемыми половым путем.
Неспецифический вагинит
Вагинальные спреи, душистые мыла, душистые моющие средства и спермицидные средства могут вызывать аллергическую реакцию или раздражать ткани вульвы и влагалища. Длительно протекающие воспалительные проявления приводят к хроническим формам неспецифического вагинита. Посторонние предметы, такие как салфетка или забытые во влагалище тампоны, также могут раздражать вагинальные ткани, вызывая зуд и неприятный запах от интимного места.
Другими словами, неспецифические вагиниты в гинекологии — заболевание инфекционно-воспалительной природы, возникающее на фоне сформировавшегося во влагалище преобладания условно-патогенной флоры, преимущественно у взрослых, у женщин во время беременности и у маленьких девочек. Акцент делается именно на отсутствии какого-то определенного, «специфического», возбудителя ИППП вроде гонококка, трихомонады и т.п.
Длительный курс приема антибиотиков широкого противомикробного действия или самолечение ими в домашних условиях приводит к дисбиозу с гибелью лактобактерий и изменению pH влагалищной среды с кислой на щелочную. Эти условия наиболее благоприятны для размножения и роста условно-патогенной микрофлоры.
Атрофический вагинит
Синонимы — «синдром мочевой менопаузы», сенильный вагинит и вагинальная атрофия. Снижение уровня эстрогенов неизбежно происходит в течение климактерического промежутка времени и после наступления менопаузы или хирургического удаления яичников. Это приводит к постепенному истончению влагалищной слизистой оболочки, иногда приводя в постменопаузальный период к её раздражению, жжению и сухости.
Вагиниты у пожилых женщин связаны с атрофической природой и носят преимущественно неспецифический характер и развиваются на фоне первичного дисбактериоза влагалища. Это происходит в результате снижения выработки смазки железами влагалища, которая напрямую зависит от уровня эстрогенов. Подобная среда является благоприятной для размножения микроорганизмов условно-патогенной группы, которые н норме в небольшом количестве присутствуют на половых органах.
Симптомы атрофического вагинита:
- жжение с зудом снаружи внутри половых органов,
- зуд при мочеиспускании, после подмывания с мылом,
- неприятные ощущения при половом акте,
- после секса на нижнем белье «мажущиеся» кровянистые выделения,
- ощущение, что влагалище «все пересохло»,
- выделения имеют неприятный запах, в них появляются вкрапления красноватого или коричневого оттенка,
- уменьшение желания иметь
- при нагрузке иногда происходит непроизвольное мочеиспускание.
Есть симптомы атрофического вагинита?
Узнайте про полезные процедуры для красоты и здоровья для женщин 45+ и в постменопаузальный период! Гиалуроновые уколы — средство №1 в профилактике и лечении атрофических вагинитов.
help_outline
Что такое интимное омоложение
Причины вагинита
Факторы, повышающие риск развития любого вида вагинита у женщин, независимо от их возраста, включают в себя:
- Гормональные изменения, связанные с беременностью, противозачаточными таблетками
- Сниженная функция яичников (хр. аднекситы, генитальный инфантилизм, голодание, климакс и менопауза)
- Сексуальная активность
- Наличие инфекции, передающейся половым путем
- Лекарства, такие как антибиотики и стероиды
- Применение спермицидов для регулирования рождаемости
- Неконтролируемый сахарный диабет
- Избыток гигиенических средств (пена-ванна, вагинальный спрей или вагинальный дезодорант)
- Спринцевание без назначений врача
- Постоянное, длительное ношение влажной, синтетической или облегающей одежды
- Использование внутриматочного контрацептива (ВМС)
Диагностика вагинита
Анализы мазков, ПЦР, посевы и прочие услуги для уточнения состояния здоровья. Сдача ежедневно. Ознакомьтесь по ссылке ниже со всем необходимой информацией.
от 450 ₽
assignment_ind
Где сдать анализы в Москве
Советы по профилактике
Хорошая интимная гигиена может предотвратить некоторые типы вагинита и облегчить симптомы до визита к гинекологу:
- Игнорируйте ванны, гидромассажные водные процедуры с подводным массажем.
- Избегайте раздражителей. К ним относятся душистые тампоны, прокладки, спринцовки и душистое мыло. После душа смойте мыло из области наружных половых органов и хорошенько просушите эту область, чтобы предотвратить раздражение. Не используйте жесткие мыла, которые имеют антибактериальное действие.
- Избегайте распространения фекальных бактерий во влагалище.
- Ваша вагина не требует иного очищения, кроме обычного купания. Повторяющиеся спринцевание нарушает полезные бактерии, которые находятся во влагалище и увеличивают риски вагинальной инфекции. Спринцевание не избавит от вагинальной инфекции, если она уже присутствует.
- При сексе, особенно с новым или ненадежным партнером, используйте латексный презерватив.
- Своевременно и полноценно лечить цистит и не запускать воспаление придатков.
- Носите хлопчатобумажное нижнее белье.
Виды вагинита
По длительности протекания воспалительного процесса, он разделяется на несколько видов:
- острый вагинит.
Воспалительный процесс развивается быстро, чаще — после незащищенного полового акта; проявляется бурной симптоматикой, но при правильно назначенной схеме терапии вылечивается в течение двух недель;
- подострый вагинит
– развивается на фоне острого воспаления, при отсутствии лечения или неправильно подобранной схеме антибиотикотерапии. Симптомы становятся менее выраженными, но продолжают наблюдаться на протяжении более двух недель;
- хронический вагинит
диагностируется в тех случаях, когда симптомы воспаления отмечаются дольше двух месяцев. Также он является следствием неправильного лечения или, чаще, результатом нарушенного иммунитета.
Гонорейный вагинит
Инфекционный вагинит у женщин, вызванный гонококком, открыто проявляется в 50% случаев. У других женщин инфекция имеет скрытое латентное течение. Инкубационный период составляет от 3 до 7 дней, то есть первые симптомы после полового контакта с партнером могут проявиться лишь спустя неделю. Характерные специфические симптомы заболевания следующие:
- гнойные выделения из влагалища бело-желтого или зеленоватого цвета;
- выраженная болезненность, отек и гиперемия слизистой оболочки. Они заметны и без специального обследования;
- частые ложные позывы к мочеиспусканию, являющиеся результатом гонорейного воспаления уретры.
Этот вид характеризуется частым переходом заболевания в хроническую форму, что связано со стойкостью бактерий к распространённым антибиотикам.
Симптомы вагинитов в зависимости от возбудителя
Основные признаки воспаления влагалища – общий дискомфорт в области половых органов, который проявляется в раздражении, покалывании и жжении. Высокая температура, боль во влагалище и общая слабость – не характерные симптомы, их присутствие свидетельствует о запущенности процесса.
Симптомы вагинита различаются в зависимости от возбудителя заболевания:
- для бактериального характерны обильные гнойные выделения зеленого или желтого цвета;
- для трихомонадного свойственны пенистые выделения с неприятным сильным запахом, больная жалуется на боли внизу живота, при отсутствии терапии температура может подняться до 39°C;
- гонорейный проявляется болью, зудом и слизистыми выделениями с примесью гноя или фрагментов погибших клеток эпителия влагалища, а в запущенной форме – с присутствием крови;
- для кандидозного свойственны творожеподобные выделения с кисловатым запахом и сильный зуд;
- атрофический вагинит дает о себе знать нестерпимым зудом, сухостью влагалища, истончением вагинального эпителия, учащенным мочеиспусканием. Выделения практически отсутствуют или могут быть кровянистыми.
Самая часто встречающаяся разновидность воспаления – молочница. Болезнь не проходит самостоятельно и требует комплексного лечения. Для обследования и постановки диагноза нужно обратиться к гинекологу.
Трихомонадный вагинит
Иногда инкубационный период длиться до одного месяца. Существенно усложняет поиск и устранение первичного источника инфекции отсутствие постоянного полового партнера. Острый процесс проявляется характерной симптоматикой:
- выделения из влагалища: пенистые желтого, серого или зеленоватого цветов. Специфическим признаком инфекции является наличие пузырьков газа в выделяемом секрете;
- запах выделений — сладковатый, неприятный;
- постоянное жжение, усиливающееся после мочеиспускания или во время секса.
Этот вид вагинита может переходить в хроническую форму. Причиной этому служит тот факт, что подавляющее число трихомонадных вагинитов вызвано смешанной инфекцией, для которой трудно подобрать оптимальную схему антибиотикотерапии.
Кандидозный вагинит
Среди женщин этот вид вагинита является самым распространённым. Острое грибковое воспаление характеризуется белыми выделениями творожистого характера и имеет кислый запах. Зуд, боль и раздражение усиливается после секса и тепловых процедур, иногда приобретая невыносимый характер болевых ощущений.
Несмотря на известную причину заболевания и большой спектр противогрибковых препаратов, к лечению все же возбудитель является резистентным; тогда заболевание переходит в хроническую стадию, проявляясь невыраженными симптомами, усиливающимися после сексуального акта или во время менструаций.
Атрофический вагинит
Необратимый процесс старения организма женщины отображается и на здоровье ее наружных половых органов. С наступлением климакса существенно ухудшается кровообращение слизистой оболочки влагалища. Значительно уменьшается количество питающих сосудов, в противовес чему развивается обильная капиллярная сетка как компенсаторный механизм. Это приводит к комплексу клинических симптомов, который имеет название “атрофического вагинита”. Его проявления:
- уменьшение влагалищного секрета, проявляющееся патологической сухостью половых путей и повышенной восприимчивостью к половым инфекциям;
- кровоточивость после сексуальных отношений, обусловленная повреждением тонкостенных капилляров, близко располагающихся к поверхности слизистой оболочки влагалища;
- диспареуния – болезненный половой акт, вызванный недостаточным кровоснабжением и дефицитом влагалищного секрета.
Атрофический вагинит имеет медленное, постепенно прогрессирующее течение. Он является одним из признаков, ознаменовывающим окончание репродуктивного периода жизни женщины.
Как развивается воспаление
Внутренняя поверхность влагалища выстлана эпителием – это клетки, которые защищают мышечную стенку и кровеносные сосуды от повреждения, участвуют в формировании местного иммунитета. Внешние слои «покрытия» содержат гликоген, являющийся основным питанием и источником энергии для молочнокислых бактерий. Микроорганизмы расщепляют молекулы гликогена. В результате происходящих реакций во влагалище формируется слабокислая среда, в которой вредоносные бактерии не выживают. Более того, количество лактобацилл в нормальной микрофлоре настолько велико, что патогены просто не могут закрепиться на слизистой и погибают.
Активность молочнокислых бактерий напрямую зависит от количества гликогена в клетках слизистой оболочки. Вещество формируется под воздействием половых гормонов. Уровень гликогена также зависит от питания, психического и эмоционального состояния женщины, обмена веществ и ряда других факторов. Любые изменения в гормональном фоне или в привычном окружении могут нарушить образование гликогена. Лактобактерии не получают достаточного питания и гибнут, снижая защитную функцию организма. В этот период возбудители вагинита могут беспрепятственно закрепиться на слизистой и образовать колонию.
Инфекция поселяется в женском организме, разрушает эпителиальные клетки, вызывает расширение кровеносных сосудов, усиливает приток лейкоцитов и фагоцитов к пораженному участку. Слизистая отекает. Постепенно процесс распространяется на вульву (вульвовагинит) и половые губы, захватывает мышечную стенку влагалища. Продукты распада клеток эпителия раздражают нервные окончания, вызывают неприятную симптоматику. Одновременно во внутренних половых органах начинается усиленная секреция. Слизь должна выводить из влагалища патогены – это природный механизм защиты от инфекции. При повреждении стенок сосудов к вагинальному секрету может примешиваться кровь.
Неспецифический вагинит
Нарушение нормальной микрофлоры влагалища ведет к активизации условно-патогенных бактерий, которые присутствуют в половых путях, но не вызывают клинической симптоматики. Особенности данного вида заболевания:
- начало болезни характеризуется наличием одного из предрасполагающих факторов: роды, аборт, операции, гормональные сдвиги и прочее;
- влагалищные выделения жидкие и водянистые, без патологических примесей и неприятного запаха. Последние могут присоединяться в случаях длительного течения процесса, отсутствии лечения и недостаточной гигиены;
- неспецифический вагинит не характеризуется болью и нарушением общего состояния. Он протекает в виде местного воспалительного процесса.
Как диагностируется и лечится бактериальный вагинит?
Многие женщины даже не подозревают, что они инфицированы до тех пор, пока не попадут на осмотр к гинекологу и не сдадут мазок для анализа на влагалищные инфекции. Именно поэтому регулярный осмотр врача
– это лучший способ вовремя обнаружить и вылечить бактериальный вагинит. Если диагноз установлен правильно, а лекарственные препараты подобраны специалистом грамотно, бактериальный вагинит лечится довольно легко. Имейте в виду, что симптомы вагинита могут исчезнуть прежде, чем закончится курс назначенных лекарств. Чтобы заболевание не вернулось, требуется соблюдать все предписания врача и установленный им срок лечения.
Внимание!
Попытка самолечения может привести к ухудшению течения заболевания. Поставить диагноз и назначить лечение бактериального вагинита может только врач!
Диагностика
Клиническая картина и выяснение истории заболевания существенно упрощают лабораторную диагностику заболевания. Основной диагностической задачей является поиск возбудителя, чтобы позже назначить специфическое лечение. Существует три основных методики определения микроорганизмов:
- бактериоскопия – визуализация влагалищного секрета под микроскопом многократного увеличения. Методика распространена на счет своей практичности, простоты в использовании и невысокой стоимости. Недостатком исследования является низкая специфичность. Во многих случаях метод позволяет увидеть микроорганизмы, но не дает возможности точно дифференцировать их;
- бактериологический метод, известный многим как «посев». Влагалищный секрет размещают в специальных условиях на питательной среде, где происходит рост микроорганизмов. Процедура обладает достаточно высокой специфичностью, но для ее проведения нередко требуется до 7 дней. В условиях прогрессирующего заболевания такая продолжительная выжидательная тактика является недопустимой;
- ПЦР – высокоинформативный метод диагностики, позволяющий быстро установить возбудителя заболевания. Недостатки – высокая стоимость. Проводить исследование «вслепую», просто определяя все наиболее частые половые инфекции, удовольствие не из дешевых. Оправдывает методику грамотный подход, при котором производится избирательное исследование лишь на определенные инфекции, обоснованные клинической картиной заболевания.
Лечение вагинита
Терапевтическая тактика определяется гинекологом, основываясь на результаты клинической картины, объективного обследования и специфические методы диагностики.
С точки зрения избирательности намного проще лечить специфический вагинит, для чего используются антибактериальные, противогрибковые или противовирусные средства, к которым возбудитель заведомо чувствителен.
Основные средства терапии специфических вагинитов:
- трихомониазы – используются препараты, эффективные в отношении одноклеточных микроорганизмов (метронидазол, тинидазол, орнидазол). При острой форме заболевания достаточно 7-дневного курса лечения, при хронической – 10-дневного. Препараты можно принимать в виде таблеток или, чаще, вагинальных суппозиториев;
- гонококковая инфекция – применяют антибактериальные препараты пенициллинового ряда, цефалоспорины и фторхинолоны (цефтриаксон, цефиксим, пенициллин, офлоксацин и другие). Наибольшая эффективность лечения отмечается при внутривенном или внутримышечном введении препаратов;
- хламидиоз и микоплазменная инфекция – антибиотики группы доксициклина, фторхинолоны и макролиды (эритромицин, джозамицин, левофлоксацин, моксифлоксацин). Курс лечения при неосложненных формах заболевания не превышает 10 дней. Путь введения лекарств — пероральный;
- кандидоз – эффективно лечение противогрибковыми препаратами. При острой форме заболевания назначается флуконазол в дозе 150 мкг (1 таблетка) однократно или две дозы (по 200 мкг) итраконазола. Хронические и рецидивирующие формы требуют 7-дневного, а иногда и двухнедельного курса лечения.
Более сложной задачей представляется лечение неспецифического вагинита, которое должно преследовать цели истребления патогенных микроорганизмов и обогащения половых путей женщины доброкачественными бактериями. Нередко для этого требуется длительный курс многокомпонентной терапии:
- препараты, эффективные в отношении анаэробных бактерий (метронидазол, тинидазол, орнидазол);
- антибиотики группы линкозамидов, покрывающие большой спектр условно-патогенных микроорганизмов. Такие препараты как клиндамицин, далацин и другие могут назначаться в виде таблеток, свечей и вагинальных кремов;
- антисептики. Важной составляющей лечения неспецифического вагинита является интимная гигиена с использованием антисептических препаратов. Хлоргексидин и другие антисептики могут использоваться в виде вагинальных свечей или спринцеваний;
- вагинальные суппозитории, содержащие «полезные микроорганизмы».
Дополнительным компонентом лечения неспецифического вагинита является устранение “фактора риска”. В него входит витаминотерапия, коррекция нарушений гормонального фона, прием противоаллергических препаратов и прочее.
Профилактика кольпита
В качестве профилактических мер, направленных на предупреждение вагинита, используются как специфические, так и неспецифические методы. С юных лет девочка должна особенное внимание уделять соблюдению всех правил личной гигиены. Подмывание должно проводиться обязательно с использованием мягких средств гигиены.
Девочку нужно с детства научить правильно подмываться: движения при этом должны быть направленными спереди назад, чтобы при этом не заносилась инфекция в половые органы. Значительно усилить меры гигиены нужно во время менструации. Если у женщины есть подозрение на инфицирование влагалища, следует сразу же отказаться от использования в дни менструации тампонов.
Вне сомнений, необходимой мерой профилактики является отсутствие случайных половых связей и обязательное использование презерватива.
Чтобы не допустить ослабления иммунитета, следует вовремя лечить хронические болезни внутренних органов, воспаления половых органов.
Если женщина длительное время испытывает хронический стресс, или проходит длительный курс лечения антибиотиками, ей следует обязательно принимать некоторое время препараты лактобактерий для недопущения изменения микрофлоры влагалища в сторону патологии.
Важной мерой профилактики является закаливание, а также предотвращения недостатка витаминов в организме.
Осложнения
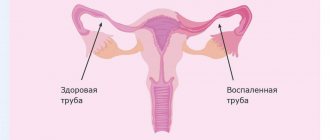
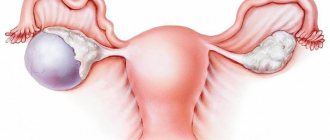
Из влагалища инфекция по восходящему пути может попадать на шейку матки, в саму матку и вызывать инфицирование труб и яичников. Позднее выявление, неадекватное лечение и отсутствие мер по профилактике рецидива могут заканчиваться осложнениями. К наиболее распространённым осложнениям относят:
- воспаление шейки матки, ее внутренней оболочки и маточных труб. Эта группа осложнений особенно опасна во время беременности. Поднимаясь к плодному яйцу, инфекция может спровоцировать выкидыш, преждевременные роды или за счет инфицирования околоплодных вод тяжелую патологию у новорожденного. Также это осложнение может стать причиной послеродового эндометрита, который, в тяжелых случаях, требует удаления матки;
- инфицирование мочевыводящих путей. Мочеиспускательный канал у женщин имеет короткий широкий просвет и открывается в преддверии влагалища. Эти факторы способствуют достаточно легкому проникновению бактерий в полость мочевого пузыря, мочеточников и почек, вызывая воспаление данных органов;
- тяжелые случаи осложненного вагинита, при отсутствии лечения, заканчиваются бактериемией («заражением крови») и септическим состоянием. Летальность в подобной ситуации превышает количество благоприятных исходов заболевания.