Причины возникновения
Рак развивается, когда аномальные клетки в яичнике начинают бесконтрольно делиться. Причем, они отличаются от нормальных клеток. Не погибая в определенный срок, они переживают нормальные клетки и продолжают создавать новые, образуя опухоль. Раковые клетки иногда могут перемещаться в другие органы, где они начинают расти и заменять нормальные ткани. Этот процесс, называемый метастазированием, происходит, когда раковые клетки попадают в кровоток или лимфатическую систему организма. Опухоли, которые распространяются из других органов (например, груди или толстой кишки) в яичник, не считаются раком яичников Источник: Факторы риска развития рака яичников. Савоневич Е.Л. Журнал Гродненского государственного медицинского университета №3, 2010. с. 74-76.
Факторы риска рака яичников включают:
- генетическую предрасположенность;
- личный или семейный анамнез рака груди, яичников или толстой кишки;
- возраст;
- бесплодие.
Хотя наличие одного или нескольких факторов риска может увеличить вероятность развития рака яичников у женщины, это не обязательно означает, что она заболеет этим заболеванием. Женщина с одним или несколькими факторами риска должна проявлять особую бдительность при выявлении ранних симптомов Источник: Первично-множественный рак яичников. Бехтерева С.А., Доможирова А.С., Аксенова И.А., Пшиченко С.В. Research’n Practical Medicine Journal, 2022.
Гормонпродуцирующие опухоли яичников
Гормонально-активные опухоли — новообразования, которые развиваются из желёз внутренней секреции и характеризуются чрезмерным выделением гормонов или продуктов их образования.
Гормонпродуцирующие опухоли могут быть диагностированы во всех железах человеческого организма. Опухоль выделяет большое количество гормонов, что приводит к возникновению симптомов и признаков гиперфункции. Гормонпродуцирующие опухоли могут иметь как доброкачественное, так и злокачественное течение.
Гормонпродуцирующие опухоли яичников – новообразования, которые принято разделять в зависимости от гормона, который она выделяет. Гормоноактивная опухоль яичников усиленно выделяет либо эстрогены, либо андрогены.
Этиология развития любого вида новообразований до конца не изучена. Исследования ведутся и в настоящее время, но пока достижения ограничатся только определением возможных причин:
- Гормональные нарушения. Большое значение имеет гормональный фон женщины, наличие в анамнезе беременностей и родов. Из-за овуляции ткани яичника повреждаются, что сопровождается последующей регенерацией. Но иногда такое повышенное деление клеток переходит в патологическое. Овуляция отсутствует во время беременности и грудном вскармливании, поэтому в это время риск возникновения новообразования существенно снижается. Такие факты как ранее начало менструации, поздняя менопауза, отсутствие родов и отказ от кормления грудью риски повышают.
- Отягощенный анамнез и генетическая предрасположенность. С этим фактором связаны двух процентов новообразований. При неблагополучном семейном анамнезе и диагностике рака у близких родственников, пациентки имеют высокий риск возникновения и ракового перерождения яичников. В этом случае необходимо проходить обследование, наблюдаться у гинеколога.
- Употребление большого количества продуктов с высоким содержанием канцерогенов и животных жиров. Статистические данные свидетельствуют в пользу данного утверждения из-за исследования пищевых привычек у определенных странах мира и сопоставлением их с уровнем заболеваемости на рак.
Причины, по которым одни опухоли гормоны продуцируют, а другие – нет, на данный момент остаются неизвестными.
Виды и степени рака яичников
Существует более 30 различных типов рака яичников, классификация проводится по типу клетки, из которой они возникают. Раковые опухоли яичников начинаются с трех распространенных типов клеток:
- поверхностный эпителий – клетки, покрывающие внешнюю оболочку яичников;
- зародышевые клетки, предназначенные для образования яйцеклеток;
- стромальные клетки, которые выделяют гормоны и соединяют различные структуры.
Эпителиальные опухоли яичников развиваются из клеток, покрывающих внешнюю поверхность яичника. Большинство эпителиальных опухолей яичников доброкачественные. Существует несколько типов доброкачественных эпителиальных опухолей, включая серозные аденомы, муцинозные аденомы и опухоли Бреннера. Раковые эпителиальные опухоли – это карциномы, то есть они начинаются в ткани, выстилающей яичники. Это самые распространенные и самые опасные из всех типов рака яичников, на которые приходится 85-90% всех раков яичников. К сожалению, почти у 70% женщин с распространенным эпителиальным раком яичников диагноз не диагностируется, пока болезнь не перейдет в терминальную стадию.
Есть несколько эпителиальных опухолей яичников, появление которых под микроскопом не позволяет однозначно идентифицировать их как злокачественные. Их называют пограничными опухолями или опухолями с низким уровнем злокачественности (опухоли LMP).
Опухоли зародышевых клеток яичников в большинстве доброкачественные (не раковые), хотя некоторые из них являются злокачественными и могут быть опасными для жизни. Наиболее распространенными злокачественными новообразованиями половых клеток являются созревающие тератомы, дисгерминомы и опухоли энтодермального синуса. Злокачественные новообразования зародышевых клеток чаще всего возникают у подростков и женщин в возрасте от двадцати лет. Сегодня 90% пациентов со злокачественными новообразованиями половых клеток яичников можно вылечить и сохранить их фертильность.
Опухоли стромы яичников– это редкий класс опухолей клеток соединительной ткани, которые удерживают яичник, и тех, которые вырабатывают женские гормоны – преимущественно эстроген с прогестероном. Наиболее распространены опухоли гранулезной ткани и опухоли из клеток Сертоли-Лейдига. Эти опухоли встречаются довольно редко и обычно считаются раком низкой степени злокачественности. Примерно 70% из них представляют собой стадию I (рак ограничен одним или обоими яичниками). Опухоли из гранулезных клеток (GCT) считаются стромальными опухолями и включают опухоли, состоящие из клеток гранулезы, клеток теки и фибробластов. GCT составляют примерно 2% всех опухолей яичников.
Введение
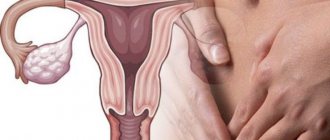
Информация о яичниках
Яичники – один из важнейших органов женской половой системы. В малом тазу 2 яичника прикреплены к матке с двух сторон. В период предменопаузы у них продолговатая форма, длина каждого составляет 3,8 см. Железы содержат женские половые клетки – яйцеклетки. Яичники вырабатывают гормоны эстроген и прогестерон. Эти вещества влияют на многие процессы в организме женщины: рост молочной железы, форму тела, волосяной покров, регулярность менструаций, беременность. В период менопаузы функции яичников тормозятся.
Информация о маточных трубах
Маточные (фаллопиевы) трубы также относятся к половой системе женщины. Это узкие трубки, соединяющие яичники с маткой. У женщины 2 фаллопиевы трубы, по одной с каждой стороны матки. Ежемесячно осуществляется овуляция, когда один яичник выпускает яйцеклетку. Последняя движется к матке по маточной трубе.
Информация о брюшине
Брюшина – ткань, выстилающая нижнюю часть брюшной полости и большинство ее органов. Эти ткани покрывают ряд органов малого таза. Поверхность тканей покрыта жидкостью, называемой перитонеальной. Эта жидкость способствует перемещению органов в брюшной полости, не позволяя им слипаться вместе.
Информация о раке яичников, маточных труб и перитонеальном раке
Термин «рак яичников» часто используется для обозначения онкологии, начинающейся в клетках яичников, фаллопиевых труб или брюшины. Эти виды рака весьма схожи, поэтому их обычно лечат одинаково. Онкопроцесс запускается, когда здоровые клетки меняют свои размеры и структуру, образуя опухоль. Она может быть злокачественной или доброкачественной. Если доброкачественное новообразование никогда не прорастает в соседние органы, то злокачественная (раковая) опухоль переходит на другие части тела.
Киста яичника – это аномальный рост тканей, формирующих поверхность яичника. Она может возникать в период обычной менструации, исчезая после лечения. Простые кисты яичника не являются раком.
Поверхность яичников, слизистая оболочка маточных труб и клетки, покрывающие брюшную полость, состоят из одинакового типа клеток, поэтому под микроскопом их заболевания выглядят одинаково. Перитонеальный рак может развиться даже после удаления яичников и маточных труб. Как и рак яичников, некоторые виды перитонеального рака могут начинаться в маточной трубе, а затем распространяться в брюшную полость.
Стадии рака яичников
Существует четыре стадии – от начальной I (ранняя стадия) до стадии IV (запущенная стадия). План лечения и прогноз (вероятное течение и исход болезни) будут определяться стадией рака.
Степень опухоли не совпадает со стадией рака. Оценка (G) описывает, насколько здоровыми выглядят раковые клетки при просмотре под микроскопом. Степень рака помогает врачу предсказать, насколько быстро рак будет распространяться, и разработать лечебную тактику:
- GX: ткань не может быть оценена.
- GВ: ткань считается погранично злокачественной. Это обычно называется низким злокачественным потенциалом.
- G1: ткань хорошо дифференцирована (содержит много здоровых клеток).
- G2: ткань умеренно дифференцирована (аномальных клеток больше, чем здоровых).
- G3-G4: ткань слабо дифференцирована или не дифференцирована (больше клеток кажутся аномальными и не имеют нормальных тканевых структур).
Симптомы и признаки
Рак яичников, его первые признаки, трудно обнаружить, особенно на ранних стадиях. Частично это связано с тем, что яичники находятся глубоко в брюшной полости. Наиболее распространенные из признаков и симптомов рака яичников:
- вздутие живота;
- тазовая или абдоминальная боль;
- проблемы с приемом пищи или быстрое чувство сытости;
- чувство необходимости срочно или часто помочиться.
Дополнительно симптомы могут включать:
- усталость, постоянную вялость;
- расстройство желудка либо изжогу;
- боль в пояснице или неопределенную, во всей спине;
- боль при интимной близости;
- запор или изменения менструаций.
Когда симптомы стойкие, когда они не проходят с помощью обычных вмешательств (таких как изменение диеты, упражнения, слабительные, отдых), женщине необходимо обязательно обратиться к врачу. Сохранение симптомов является ключевым моментом. Поскольку эти признаки и симптомы рака яичников описываются как неопределенные или неясные, только около 15% рака яичников диагностируется на ранних стадиях. Симптомы обычно возникают на поздних стадиях, когда рост опухоли создает давление на мочевой пузырь и прямую кишку, и начинает образовываться жидкость.
Диагностика
У большинства женщин диагностируется запущенная стадия, ведь часто проявления не являются острыми или интенсивными, они неопределенные. В большинстве случаев рак яичников не выявляется при плановом гинекологическом осмотре, если врач не отмечает, что яичник увеличен.
Хотя не существует надежного скринингового теста для выявления рака яичников, женщинам, особенно с высоким риском заболевания, нужно проводить ряд тестов Источник: Современная диагностика рака яичников. Никогосян С.О., Кузнецов В.В. Российский онкологический журнал №5, 2013. с. 52-56.
- Тазовый осмотр: женщины в возрасте 18 лет и старше должны проходить обязательный ежегодный вагинальный осмотр. Женщины в возрасте 35 лет и старше должны проходить ежегодный ректовагинальный осмотр (врач одновременно вводит пальцы в прямую кишку и влагалище, чтобы нащупать аномальный отек и определить болезненность).
- Трансвагинальная сонография: это ультразвуковое исследование, проводимое с помощью датчика, помещенного во влагалище.
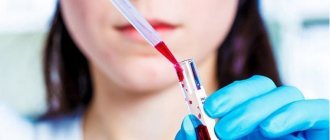
- Тест CA-125: этот анализ крови определяет, повышен ли уровень CA-125, белка, продуцируемого клетками рака яичников, в крови женщины с высоким риском рака яичников или женщины с патологическим обследованием органов малого таза. Хотя CA-125 – важный тест, он не всегда является ключевым маркером заболевания. Некоторые незлокачественные заболевания яичников также могут повышать уровень CA-125, а некоторые виды рака яичников могут не производить достаточно уровней CA-125, чтобы вызвать положительный результат теста. По этим причинам CA-Тест 125 обычно не используется в качестве скринингового теста для лиц со средним риском рака яичников.
Если какой-либо из этих тестов положительный, женщине следует проконсультироваться с гинекологом-онкологом, который может провести компьютерную томографию и оценить результаты теста, яичники, выявить метастазы. Единственный способ наиболее точно подтвердить диагноз рака яичников – это биопсия – процедура, при которой врач берет образец опухоли и исследует его под микроскопом Источник: Комплексная диагностика рака яичников. Смирнова Т.Л., Игонин Ю.А. Международный научно-исследовательский журнал №4, 2022. с. 181-183.
Последующее наблюдение и контроль
Лечение людей, у которых диагностирован рак, не заканчивается после завершения активной терапии. Ваши врачи будут продолжать проверять, не произошел ли рецидив рака, контролировать всевозможные побочные эффекты и общее состояние здоровья. Это называется последующим наблюдением.
Специалисты рекомендуют проводить осмотр органов малого таза каждые 2-4 месяца в первые 4 года после лечения, а затем каждые 6 месяцев в течение следующих 3 лет. Для всех трех видов рака последующее наблюдение может включать в себя рентгеновскую диагностику, КТ, МРТ, ультразвуковое исследование и анализ крови (определение CA-125).
Женщины, перенесшие рак яичников/маточных труб, имеют повышенный риск развития рака молочной железы, толстого кишечника или синдрома Линча (при некоторых видах рака яичников/маточных труб).
Контроль рецидива
Одной из целей последующего наблюдения является контроль рецидива. Онкопроцесс возобновляется из-за того, что в организме могут остаться небольшие области необнаруженных раковых клеток. Со временем количество этих клеток может увеличиваться до тех пор, пока они не появятся в результатах анализов или не вызовут патологические признаки.
Контроль долгосрочных и отложенных побочных эффектов
Долгосрочные побочные эффекты могут сохраняться после периода лечения. Другие побочные эффекты, называемые отложенными, могут развиться спустя месяцы или даже годы.
Обсудите со своим врачом риск развития таких побочных эффектов в зависимости от типа рака, вашего индивидуального плана лечения и общего состояния здоровья. Если известно, что проводимое лечение может вызывать некоторые отложенные эффекты, вам может потребоваться пройти определенные физические обследования, сканирование или анализы крови, чтобы обнаружить и устранить их.
Ведение собственных медицинских записей
Вам с доктором предстоит совместно разработать индивидуальный план последующего наблюдения. Обязательно обсудите любые опасения по поводу вашего будущего физического или эмоционального здоровья.
Лечение рака яичников
Разработаны клинические рекомендации по терапии рака яичников.
- Операция по удалению злокачественного новообразования – самый распространенный метод диагностики и лечения рака яичников. Лучше всего его проводит квалифицированный гинеколог-онколог. Большинству женщин с раком яичников в какой-то момент в ходе болезни предстоит операция, и каждая операция преследует разные цели Источник: Этапы развития хирургии рака яичников. Кожевникова О.В., Кузнецов В.В., Ананьев В.С. Российский онкологический журнал, 2022. с. 102-106.
- Химиотерапия. Перед началом лечения важно понять, как работает химиотерапия. Это лечение рака с использованием химических веществ, предназначенных для уничтожения раковых клеток или остановки их роста. Цель химиотерапии – вылечить рак, уменьшить опухоль перед операцией или лучевой терапией, уничтожить клетки, которые могли распространиться, или контролировать рост опухоли.
- Лучевая терапия использует высокоэнергетические рентгеновские лучи для уничтожения раковых клеток и уменьшения опухолей. Обратите внимание, что эта терапия редко используется при лечении рака яичников. Она чаще используется в других частях тела, где распространился рак.
- Дополнительные методы лечения. Некоторые женщины с раком яичников обращаются к дополнительной терапии, чтобы усилить свою борьбу с заболеванием, а также снять стресс и уменьшить побочные эффекты, такие как усталость, боль и тошнота Источник: Новый взгляд на лечение рака яичников. Хохлова С.В. Опухоли женской репродуктивной системы №1, 2010. с. 68-71.
Клинические испытания – это научные исследования, направленные на поиск способов улучшения здоровья и лечения рака. Каждое исследование пытается ответить на научные вопросы и найти лучшие способы предотвращения, диагностики или лечения рака. Многие женщины, проходящие лечение от рака яичников, принимают участие в клинических испытаниях. Благодаря участию в этих испытаниях, пациенты могут получить доступ к новым вариантам терапии, которые недоступны для женщин за пределами клинических испытаний Источник: Стратегия преодоления рака яичников. Савоневич Е.Л., Жлобич М.В., Гарелик Т.М., Миклашевич Ф.С., Ошурик О.С., Гронвальд Я. Журнал акушерства и женских болезней, 2016. с. 61-62.
Рекомендации
Женщины с высоким риском рака яичников должны пройти генетическое консультирование. Им может быть предложено генетическое тестирование на BRCA1 и BRCA2. Женщины, желающие сохранить репродуктивную способность, могут проходить обследование с помощью трансвагинального ультразвукового исследования каждые шесть месяцев, хотя эффективность этого подхода точно не установлена.
Молодым женщинам следует рекомендовать оральные контрацептивы до того, как они будут планировать ребенка.
Женщинам, не желающим сохранять фертильность, или имеющим детей, можно пройти профилактическую двустороннюю сальпингоофорэктомию. Риск следует четко задокументировать, желательно установить с помощью тестов BRCA1 и BRCA2 перед операцией. Поскольку мутации генов BRCA1 и BRCA2 также увеличивают риск развития рака груди, рекомендуется ежегодно проходить маммографический скрининг, начиная с 25 лет. Женщины с синдромом Линча, должны проходить периодическую скрининговую маммографию, колоноскопию и биопсию эндометрия.
Источники статьи:
- Современная диагностика рака яичников. Никогосян С.О., Кузнецов В.В. Российский онкологический журнал №5, 2013. с. 52-56
- Комплексная диагностика рака яичников. Смирнова Т.Л., Игонин Ю.А. Международный научно-исследовательский журнал №4, 2022. с. 181-183
- Первично-множественный рак яичников. Бехтерева С.А., Доможирова А.С., Аксенова И.А., Пшиченко С.В. Research’n Practical Medicine Journal, 2018
- Стратегия преодоления рака яичников. Савоневич Е.Л., Жлобич М.В., Гарелик Т.М., Миклашевич Ф.С., Ошурик О.С., Гронвальд Я. Журнал акушерства и женских болезней, 2016. с. 61-62
- Этапы развития хирургии рака яичников. Кожевникова О.В., Кузнецов В.В., Ананьев В.С. Российский онкологический журнал, 2022. с. 102-106
- Новый взгляд на лечение рака яичников. Хохлова С.В. Опухоли женской репродуктивной системы №1, 2010. с. 68-71
- Факторы риска развития рака яичников. Савоневич Е.Л. Журнал Гродненского государственного медицинского университета №3, 2010. с. 74-76
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Факторы риска и профилактика
Фактор риска – это все то, что увеличивает вероятность развития рака у человека. Знание своих факторов риска и обсуждение их со своим врачом может помочь вам сделать более осознанный выбор образа жизни и медицинского обслуживания.
Риск развития онкологии у женщин могут повысить следующие факторы:
- Анамнез жизни. Семейный анамнез, отягощенный раком молочной железы или яичников повышает риск развития онкопроцесса.
- Гормонозаместительная терапия. Женщины, принимающие после наступления менопаузы гормонозаместительную терапию (ГЗТ), состоящую только из эстрогена, имеют повышенный риск появления онкологии. Чем дольше женщины принимают терапию, тем выше риск. После окончания терапии риск со временем снижается.
- Генетика. От 10 до 15% рака яичников/маточных труб возникает в связи с генетическими мутациями, передающимися в семье. Этот наследственный риск называется генеративной мутацией.
- Генетические синдромы. Есть и другие генетические условия, способные вызвать рак яичников/маточных труб. Из них наиболее распространены:
- Синдром Линча. Другое название – наследственный неполипозный колоректальный рак. Он вызывается мутациями в определенных генах. Патология провоцирует развитие и других видов онкологии.
- Синдром Пейтца — Егерса (СПЕ). Этот синдром связан с появлением многочисленных полипов в желудке, кишечнике, а также с повышенной пигментацией кожи лица и рук. СПЕ повышает риск развития онкопроцесса яичников/маточных труб, молочных желез и некоторых других видов рака
- Синдром базальноклеточного невуса (NBCCS). Синдром Горлина (другое название) провоцирует развитие фибром. Существует небольшой риск того, что эти доброкачественные новообразования могут переродиться в разновидность рака яичников, называемую фибросаркомой. Люди с NBCCS часто страдают множественным базально-клеточным раком кожи и кистами челюсти. В детстве у них могут развиваться медуллобластомы.
- Синдром Ли-Фраумени и атаксия-телеангиэктазия. Существуют и другие наследственные синдромы, связанные с этими видами рака, исследования в этой области продолжаются. Только генетический анализ может определить, есть ли у человека генетическая мутация.
Профилактика
Исследования показали, что риск развития рака яичников/маточных труб могут снизить несколько факторов:
- Грудное вскармливание. Длительное кормление грудью снижает риск развития онкопроцесса.
- Беременность. Доношенные беременности препятствуют появлению онкологии.
- Хирургическое вмешательство. Женщины после гистерэктомии или перевязки труб имеют более низкий риск развития рака яичников/маточных труб. Гистерэктомия – удаление тела и иногда шейки матки. Перевязка труб – перевязка, или хирургическое закрытие фаллопиевых труб для предотвращения беременности.