Способ применения и дозы
Внутрь, после еды. Трихомониаз: взрослым, 2 г однократно или 3 приема по 1 г через каждые 12 ч (например утром, вечером и на следующее утро) или по 250 мг 2 раза в день в течение 6 дней. Детям — 15 мг/кг в день, разделенные на 3 приема в течение 5–7 дней.
Амебиаз: взрослым — по 500 мг 2 раза в день в течение 5–10 дней; детям — 20 мг/кг в день, разделенные на 2 приема в течение 5–10 дней.
Лямблиоз: взрослым — по 500 мг 2 раза в день в течение 5–7 дней; детям — 15 мг/кг в день, разделенные на 2 приема в течение 5–7 дней.
Инфекция, вызванная Gardnerella vaginalis: взрослым — по 500 мг 2 раза в день в течение 7 дней или 2 г однократно.
Острый язвенно-некротический гингивит (гингивит Винцета): взрослым — по 500 мг 2 раза в день в течение 2 дней.
Фармакологические свойства препарата Наксоджин
Антипротозойный препарат, производное нитроимидазола. Обладает высокой активностью в отношении Trichomonas vaginalis и других простейших, в том числе Giardia intestinalis, Entamoeba histolytica и Lamblia intestinalis. Препарат активен также в отношении анаэробов типа Bacteroides spp., Gardnerella vaginalis. Минимальная трихомонацидная концентрация составляет 0,3–3 мкг/мл. Наксоджин хорошо всасывается после приема внутрь. При приеме с интервалом 12 ч по 1 г 3 раза концентрация препарата в крови достигает 16 мкг/мл через 3 ч после первого приема, 28 мкг/мл — через 25 ч после начала лечения и 7,5 мкг/мл — через 12 ч после последнего приема. После приема с интервалом 12 ч по 1 г Наксоджина 3 раза концентрация его в вагинальном секрете, определяемая через 24, 48 и 72 ч после начала лечения, составила 129, 95 и 4 мкг/г соответственно. Наксоджин выводится из организма главным образом с мочой. Концентрация препарата в моче и вагинальном секрете выше трихомонацидной концентрации.
Опыт применения наксоджина для лечения бактериального вагиноза
И
нфекции, передаваемые половым путем, могут привести к нарушению репродуктивного здоровья женщины, к тяжелым врожденным заболеваниям плода, к поражениям внутренних органов и систем с последующей инвалидизацией [1,2,6]. Нередко при этом встречаются такие осложнения, как невынашивание беременности, амниотическая инфекция, послеродовый и послеабортный эндометрит, сальпингоофорит, абсцесс купола влагалища после гистерэктомии [1,6].
Термин “бактериальный вагиноз” (БВ) принят на 1–м Международном симпозиуме по вагинитам в Швеции в 1984 году [4]. Он относится к заболеваниям, ранее называвшимся “коринебактериальный вагинит”, “гарднереллез”, “анаэробный вагиноз”. По данным статистики, динамика заболеваемости БВ в России за 1993–97 гг увеличилась в 4,1 раза (см. диаграмму).
Рис. 1. Динамика заболеваемости бактериальным вагинозом в России 1993-97 гг. [6]
При БВ происходит изменение микробиоценоза влагалища: резкое снижение и даже полное исчезновение лактобактерий и преобладание бактероидов, гарднерелл, пептострептококков, мобилункус, микоплазм и других анаэробов. Развитию БВ способствуют и эндогенные факторы (изменение гормонального статуса, снижение иммунологической реактивности, нарушение микробиоценоза кишечника), и экзогенные (применение гормональных средств, антидепрессантов, предшествующая антибактериальная терапия, использование внутриматочных контрацептивов, перенесенные и сопутствующие воспалительные заболевания мочеполового тракта, частая смена половых партнеров).
Для лечения БВ назначаются препараты как местного, так и перорального применения. Наиболее распространены клиндамицин и препараты группы нитроимидазолов. Среди последних предложен наксоджин (Nimorazol) фирмы “Фармация и Апджон”, который и явился предметом нашего исследования.
В методиках применения любых антипротозоидных препаратов в последнее время наблюдается тенденция к выработке как можно более кратковременных и даже однократных доз. В частности, для наксоджина известны данные о лечении БВ однократной дозой в 2,0 г. Эффективность метода составила почти 78% [3]. В задачу настоящей работы входила оценка эффективности пролонгированного приема наксоджина при лечении БВ.
Материалы и методы
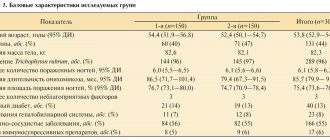
В поликлинике ОАО “Газпром” с сентября 1999 г. по февраль 2000 г. под наблюдением находилось 39 женщин в возрасте от 22 до 55 лет с БВ. В отобранную группу не входили женщины с воспалительными заболеваниями хламидийной, уреаплазменной, микоплазменной, герпесвирусной, трихомонадной и кандидозной этиологии, женщины с органическими заболеваниями ЦНС, хроническими заболеваниями печени и почек, заболеваниями желудочно–кишечного тракта и женщины, получавшие в течение ближайших 2–3 недель общую или местную вагинальную терапию, а также беременные и кормящие грудью.
Диагностика БВ выполнялась согласно “Методическим материалам по диагностике, лечению и профилактике заболеваний, передаваемых половым путем” [6], с использованием хорошо зарекомендовавших себя тестов скрининг–диагностики. Такой комплекс включает четыре диагностических теста:
• патологический характер выделений из влагалища в виде гомогенных сливкообразных, адгезированных на слизистой оболочке влагалища и имеющих неприятный запах;
• pH влагалищного отделяемого > 4,5;
• выявление “ключевых” клеток и микроорганизмов, ассоциированных с БВ, при микроскопии влажных неокрашенных препаратов вагинального отделяемого и мазка, окрашенного по Граму;
• положительный амино–тест (появление рыбного запаха при смешивании в равных количествах отделяемого влагалища и 10%–ного раствора КОН).
Диагноз БВ устанавливался при наличии положительных показаний не менее чем 3 из вышеназванных критериев.
Клиническое обследование заключалось в оценке анамнестических данных, субъективных и объективных симптомов заболевания, УЗИ органов малого таза.
Во всех случаях до и после лечения проводилось бактериоскопическое и бактериологическое исследование отделяемого вагины, цитологическое исследование мазков с эндо– и эктоцервикса, кольпоскопическое исследование. Также обязательным было изучение лабораторных показателей: общий анализ крови и мочи, биохимическое исследование крови (креатинин, мочевина, трансаминазы, билирубин).
Наксоджин назначали внутрь после еды по 1 таб (0,5г) 2 раза в день с интервалом между приемами в 12 часов на протяжении 6 дней. Оценка эффективности терапии проводилась через 10–14 дней и через 3 месяца после завершения лечения. Одновременно с оценкой эффективности наксоджина учитывались данные о переносимости препарата. Лечения половых партнеров не проводили. На время лечения и последующего наблюдения рекомендовали использовать в качестве контрацепции презервативы.
Результаты и обсуждение
В 1999 году из проходивщих диспансеризацию 3581 женщин БВ был выявлен у 454, т.е. у 11,7%.
Установлено, что половина из женщин, включенных в исследуемую группу, жалоб не предъявляли и считали себя здоровыми. Остальные жаловались в основном на выделения из половых путей с рыбным запахом, которые особенно усиливались после незащищенного коитуса, на зуд и/или жжение в области вульвы и влагалища.
Анализ анамнестических данных показал, что для 24 из 39 пациенток с БВ данный диагноз установлен впервые. Остальные 15 ранее неоднократно проходили лечение по поводу БВ (метронидазолом, тинидазолом, клиндамицином). Причины рецидивов не установлены. Половина женщин ранее получали лечение по поводу вульвовагинального кандидоза, уреаплазмоза (4), микоплазмоза (2), хламидиоза (3), трихомониаза (2), остроконечных кондилом вульвы (8), лейкоплакии шейки матки (3), эктопии шейки матки (5). 5 женщин использовали в течение последних 3–5 лет в качестве контрацепции ВМС.
В ходе микробиологического исследования отделяемого из влагалища у всех принимавших участие в исследовании была выявлена микробная обсемененность, характерная для БВ. При этом в микробном пейзаже преобладали морфотипы облигатных анаэробов, сходных с бактероидами, пептострептококки, Gardnerella vaginalis и (или) мобилункус, “ключевые” клетки и др. Количество лактобактерий либо исчислялось единицами в редких полях зрения, либо они отсутствовали вообще.
При оценке лейкоцитоза в материале из цервикального канала отмечалось отсутствие выраженной лейкоцитарной реакции. Лишь у 3 пациенток выявлен лейкоцитоз до 50–60 лейкоцитов в поле зрения (на фоне ВМС).
Большинство авторов считает, что для БВ не характерна воспалительная реакция влагалища и симптомы воспаления могут обнаружиться только при кольпоскопии. Но иногда может быть слабо выражена воспалительная реакция [4]. Мы при кольпоскопическом исследовании выявили мелкоточечные вкрапления по типу “манной крупы” после пробы Шиллера лишь у 4 пациенток. Из сопутствующих заболеваний шейки матки у 3 больных обнаружена эктопия, у 6– лейкоплакия, Наботовы железы – у 7, мозаикоподобный кольпит – у 1, остроконечные кондиломы вульвы и влагалища – у 3 пациенток.
В ходе цитологического исследования мазков с эндо– и эктоцервикса у половины женщин исследуемой группы обнаружена мелко– и коккобациллярная флора, картина воспаления лишь у 6 пациенток. У 7 женщин с выявленной уже лейкоплакией на шейке матки, у 3 женщин обнаружена эктопия, 3 случая оказались на фоне папилломавирусной инфекции.
Оценку переносимости препарата наксоджин оценивали по субъективным ощущениям пациенток и данным биохимических показателей крови. У 3 из 39 женщин отмечались нарушения со стороны желудочно–кишечного тракта (тошнота, изжога, дискомфорт в эпигастрии). Одна пациентка с хроническим аллергическим дерматитом отметила обострение основного заболевания в виде появления кожной сыпи в легкой форме, что не потребовало отмены препарата.
При исследовании биохимических показателей крови на фоне лечения наксоджином не было выявлено каких–либо существенных отклонений от нормы.
У 5 из 39 женщин лечение наксоджином осложнилось вульвовагинальным кандидозом. В этих случаях потребовалась последующая местная антигрибковая терапия такими препаратами, как гиналгин, тержинан, пимафуцин и др., с положительным эффектом.
У 32 из 39 пациенток после лечения в ходе исследования мазков во влагалище обнаружена смешанная флора, у 2 женщин – палочковая флора.
Учитывая тот факт, что при БВ происходит изменение влагалищного биотопа, для повышения эффективности лечения и предотвращения рецидивов заболевания всем больным после лечения БВ было рекомендовано местное влагалищное применение эубиотиков и пробиотиков (бифидумбактерин и лактобактерин, биоспорин и др.) в течение 10 дней.
Результаты лечения представлены в таблице. Как видно, имел место весьма высокий и устойчивый эффект излечения БВ – через 3 месяца после лечения процент выздоровевших составил 88,5.
Заключение
Наксоджин является высокоэффективным средством лечения БВ. При этом апробированная методика пролонгированного курса лечения более результативна по сравнению с однократным приемом 2,0 г препарата (88,5% и 77,8% соответственно). При исследованной методике наксоджин хорошо переносился больными: побочные реакции, которые не требовали отмены лечения, отмечены только у 4 из 39 пациенток.
Наксоджин является высокоэффективным средством лечения БВ. При этом апробированная методика пролонгированного курса лечения более результативна по сравнению с однократным приемом 2,0 г препарата (88,5% и 77,8% соответственно). При исследованной методике наксоджин хорошо переносился больными: побочные реакции, которые не требовали отмены лечения, отмечены только у 4 из 39 пациенток.
С целью профилактики вульвовагинального кандидоза целесообразно проводить одновременно местное противогрибковое лечение. Для более полного восстановления влагалищного биотопа на втором этапе лечения желательно применять пробиотики.
Литература:
1. Карпищенко А.И, Кира Е.Ф, Молчанов О.Л. Журнал акушерства и женских болезней, 1998, №1, 65–69.
2. Алиев М.Б, Доровских Р.А, Швецова Е.В. и др. ИППП 1999,№5, 44–46.
3. Кисина В. И., Полищук Н.А., Вахнина Т.Е. и др. ИППП, 1999,№5,47–50.
4. Прилепская В.Н. Заболевания шейки матки, влагалища и вульвы. М.,1999,316–325.
5. Краснопольский В.И. Патология влагалища и шейки матки. М.,1997,82–86.
6. Методические материалы по диагностике, лечению и профилактике заболеваний, передаваемых половым путем. Под ред. проф. К.К. Борисенко, ассоциация Санам, М., 1998, 3–5,105–107.
7. Созаева Л.Г. Коррекция дисбиоза влагалищного биотопа споровым пробиотиком биоспорином. Автореф. канд. дисс, М., 1999, 3–9.
Особые указания по применению препарата Наксоджин
В целях профилактики возможной реинфекции рекомендуют одновременно проводить лечение обоих половых партнеров даже при отсутствии симптомов заболевания у одного из них. Во время лечения Наксоджином и в течение 48 ч после прекращения терапии не рекомендуют употреблять алкоголь. Пациенты с неврологическими заболеваниями должны находиться под врачебным контролем. У пациентов с выраженным нарушением функции печени и почек доза препарата должна быть соответствующим образом снижена. Из-за возможного развития побочных эффектов, главным образом при назначении в однодневном режиме, рекомендуется избегать управления автотранспортом и работы с потенциально опасными механизмами на протяжении 48 ч после приема препарата.
Побочные эффекты препарата Наксоджин
Обычно хорошо переносится, побочные эффекты слабо или умеренно выражены и не требуют отмены препарата. Возможны тошнота, изжога, иногда — рвота (прием препарата после еды позволяет минимизировать указанные эффекты). Сообщалось о случаях развития сонливости, головокружения и кожных реакций, диареи, ощущения металлического привкуса, сухость во рту, обложенный язык, глоссит и стоматит. При приеме метронидазола, который является родственным ниморазолу соединением, редко сообщалось о случаях псевдомембранозного колита, нейропатии (проявлявшейся парестезиями) и эпилептиформных припадков, которые были связаны с приемом препарата в высоких дозах или его продолжительном применении. Также сообщалось о случаях преходящей умеренно выраженной лейкопении, дискомфорта в области уретры и потемнения мочи.