Патогенез
Половой путь передачи сифилиса обусловлен быстрым проникновением бледной трепонемы в организм пациента через слизистую оболочку. Отличным подспорьем для инвазии могут быть микроскопические ссадины и порезы на коже. В течение нескольких часов бактерия проникает в лимфатическую систему и кровь, в результате чего возникает системный инфекционный процесс. Инкубационный период, определяющий длительность скрытого периода болезни, в среднем продолжается от 10 до 90 суток. Современные исследования доказывают, что бледная трепонема иногда обнаруживается в лимфатической системе зараженного организма уже через 30 минут после инвазии.
Инфекционный агент проникает в центральную нервную систему уже на ранних стадиях сифилиса. Об этом свидетельствуют аномальные результаты исследования спинномозговой жидкости пациентов. Если лечение не проводится, бактерии распространяются в организме человека в течение 5-20 лет после инвазии и поражают различные внутренние структуры. На поздних стадиях трепонема атакует центральную нервную систему, из-за чего развивается нейросифилис. Такая форма заболевания вызывает тяжелые неврологические и психиатрические осложнения.
Волнообразное течение сифилиса обусловлено постепенным распространением бактерии в организме и изменением иммунного ответа. Иммунитет человека не имеет врожденных механизмов защиты от болезни, поэтому выработка антител не способствует полному уничтожению бледной трепонемы. По мере развития сифилиса защитные системы организма ослабевают, и уже на третьей стадии патологии в организме пациента практически не обнаруживаются специфические антитела.
Ошибки пациента как причина рецидива сифилиса
Ошибки пациента начинаются только после того, как ошибётся врач.
А именно – отправит больного сифилисом лечиться домой.
Дома человек может допустить множество ошибок.
В основном они следующие:
- замена дорого препарата дешевым, потому что в аптеке сказали, что это «то же самое»
- отказ от использования антибиотиков в силу личной убежденности, что все болезни, включая сифилис, лечатся солёными огурцами, сосновыми шишками или прополисом
- пропуск инъекций по причине недисциплинированности
- применение неправильных доз (название препарата такое же, как назначил врач, а дозу в аптеке дали другую)
- неправильная частота применения препаратов (то ли забыл, как нужно колоть, то ли не посчитал нужным соблюдать назначения врача в полном объеме)
- не все препараты покупаются и используются (некоторые лекарства пациент считает важными, другие почему-то не принимает)
Самая же частая ошибка пациента состоит в том, что он не пролечивается до конца.
Врачу говорит, что продолжает колоть антибиотики.
Но сам от них отказывается, потому что:
- симптомы прошли;
- человек считает себя здоровым;
- боится вреда антибиотиков для здоровья;
- уколы болезненны, а на «мягком месте» живого места уже нет;
- не желает больше тратить деньги на лечение.
Все эти факторы сочетаются.
Конечно же, если человек считает себя больным, он готов и тратить деньги на лечение, и терпеть болезненные уколы.
Но если он полагает, что уже излечился, и доктор назначает дальнейшие уколы лишь для перестраховки, то может перестать применять препараты.
Не в 100% случаев, но иногда это оборачивается рецидивами.
Случиться они могут даже через несколько лет после окончания терапии.
И всё потому, что человек поленился или не посчитал нужным пройти курс до конца, в результате чего «горстка» бактерий сохранилась в его организме.
Причины заражения
Для того чтобы понять, как можно заразиться сифилисом, необходимо ознакомиться с основными признаками возбудителя болезни. Бледная трепонема не может долго оставаться жизнеспособной в окружающей среде, поэтому основные пути передачи сифилиса связаны с зараженными людьми. Только в редких случаях инфекционный агент остается активным во влажной среде при поддержании оптимального температурного режима.
Способы заражения
- Половая связь. Бактерии присутствуют в слизистых оболочках пациента и активно переносятся на ткани другого человека. Даже самые мелкие порезы в области половых органов способствуют быстрой инвазии.
- Трансфузионная передача – проникновение инфекционного агента в организм пациента вместе с кровью. Это редкий путь заражения, преимущественно связанный с наркоманией.
- Бытовая передача. В этом случае бактерии могут проникнуть в новый организм через предметы личной гигиены.
- Заражение плода во время беременности.
Помимо известных путей заражения необходимо также учитывать определенные факторы риска, значительно увеличивающие вероятность переноса инфекции. В случае сифилиса высокий риск заражения связан с беспорядочными половыми связями, наркоманией и патологиями иммунной системы.
Как происходит инфицирование
Среди сифилидологов встречается мнение, что инфицирование сифилисом происходит исключительно через «входные ворота» (разрывы, раны, царапины на слизистой или коже), однако, спирохеты могут поражать организм, проникая даже через мелкие повреждения. Потому кожные и слизистые покровы не препятствуют проникновению в организм источника сифилиса.
Так как источником инфекции сифилиса является его носитель, то часто инфицирование происходит при взаимодействие с ним. Для сифилиса характерными способами заражения считают: половой, бытовой, гемотрансфузионный, профессиональный и трансплацентарный. При рождении ребенок может заразиться сифилисом от матери в момент похождения через родовые пути. Кормление грудью также несет риск. Молоко инфицировано даже в случае, когда у больных скрытые симптомы сифилиса, оно поражает детский организм с первого кормления. К сифилису врожденного иммунитета не существует. Практически любой вариант инфицирования приводит к развитию сифилиса и поражению всех жизненных систем организма.
Периоды течения
Как уже было сказано, сифилис характеризуется прогрессирующим течением. Каждая стадия болезни имеет свои отличительные признаки, поэтому для врача важно учитывать все внешние и лабораторные признаки инфекции во время диагностики. Сифилис может развиваться в течение многих лет, поэтому не все характерные симптомы заболевания возникают у отдельных пациентов. Поздние клинические проявления патологии, характеризующиеся тяжелым поражением внутренних органов, на сегодняшний день практически не диагностируются, однако даже ранние стадии инфекции могут быть опасными.
Первичный сифилис
Первая стадия заболевания развивается сразу после инкубационного периода. В течение нескольких недель после заражения у пациентов появляются внешние признаки сифилиса. Твердые изъязвления могут формироваться в области наружных половых органов, анального отверстия и ротоглотки. В редких случаях шанкры возникают в области пальцев и сосков. Само по себе изъязвление представляет собой плотное округлое образование размером от 5 миллиметров до нескольких сантиметров. Из-за отсутствия болевых ощущений шанкры не обращают на себя внимания, однако формирование язв в области лимфатических тканей носоглотки может вызвать неприятные ощущения, напоминающие острый тонзиллит.
Возможные симптомы:
- головные боли;
- неприятные ощущения в области ротоглотки;
- периодическое увеличение температуры тела;
- боль в суставах и мышцах;
- снижение настроения.
Уже на первой стадии заболевания бактерии начинают активно размножаться в лимфатических узлах, в результате чего у пациента возникает лимфаденит. В первую очередь воспаляются и увеличиваются лимфатические узлы, расположенные рядом с твердым шанкром, однако постепенно бледная трепонема распространяется и на отдаленные лимфоузлы. Все перечисленные изменения, характерные для первичного сифилиса, развиваются на протяжении двух месяцев.
Вторичный сифилис
Вторая стадия заболевания формируется в среднем через 3 месяца после заражения и продолжается в течение нескольких лет. Вторичный сифилис характеризуется поражением внутренних органов, тканей и отдельных систем организма. Главными внешними проявлениями этого периода болезни являются кожные и слизистые высыпания. Волнообразное течение вторичного сифилиса обуславливает периодическое возникновение обострений. При этом стадия выраженной симптоматики сменяется скрытым периодом, когда основные проявления инфекции исчезают.
Возможные симптомы:
- появление патологических образований на коже и слизистых оболочках (яркие розеолы, папулы, бляшки и гнойники);
- выпадение волос;
- головные боли;
- тошнота и рвота;
- отсутствие аппетита;
- мышечная слабость;
- увеличение температуры тела;
- уменьшение массы тела;
- нарушение зрения и слуха.
Обильные высыпания на этой стадии недуга обусловлены поражением мелких кровеносных судов. У пациентов, страдающих от ВИЧ-инфекции, возникает более тяжелая форма вторичного сифилиса, характеризующаяся интоксикацией организма, кожными язвами и значительным снижением массы тела.
Третичный сифилис
В редких случаях у пациентов диагностируют терминальную форму заболевания, характеризующуюся необратимым поражением внутренних органов и центральной нервной системы. Третичный период сифилиса формируется через многие годы после заражения в случае, если пациент не получил необходимого лечения. На этом этапе развития болезни иммунная система уже не способна сопротивляться инфекции. Особенно характерными признаками терминального сифилиса являются внешние уродства, обусловленные распадом узелков кожи и слизистых оболочек.
Возможные клинические проявления и симптомы:
- Тяжелые неврологические расстройства: парестезии, необратимое нарушение слуха и зрения.
- Когнитивные изменения, напоминающие осложнения деменции. В первую очередь это слабоумие и психотические расстройства.
- Боли в груди и спине, указывающие на формирование аневризмы аорты.
- Нарушение проглатывания пищи и дыхания.
- Расстройство речи.
- Внутренние кровотечения.
- Деформация суставов и мягких тканей.
Терминальной форме инфекции предшествует многолетний латентный период, при котором могут практически отсутствовать симптомы заболевания. В связи с этим врачи обязательно контролируют эффективность лечения сифилиса на всех этапах и назначают пациентам лабораторные исследования после прохождения терапии.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ПЕРВИЧНОГО И ВТОРИЧНОГО СИФИЛИСА
The paper provides a detailed account of the clinical manifestations of primary and secondary syphilis, such as hard chancre, scleradenitis, secondary syphilids. It briefly characterizes visceral abnormalities, osteoarticular and nervous changes. Particular emphasis is laid on rare forms of hard chancre, which have recently occurred, and on the clinical features of primary and secondary syphilis of today and in the presence of HIV infection.
А.В. Самцов — проф., доктор мед. наук, зав. кафедрой кожных и венерических болезней Военно-медицинской академии, Санкт-Петербург.
A.V. Samtsov — prof., MD, Head of Dermatology and Venerology Departament, MMA, S.-Peterburg.
Первичный сифилис
Первичный период сифилиса характеризуется развитием твердого шанкра, регионарного склераденита и полиаденита. Продолжительность первичного периода составляет примерно 7 нед. Для его первой половины (так называемый первичный серонегативный сифилис) свойственны отрицательные результаты реакции Вассермана. Через 3 – 4 нед реакция становится положительной, и сифилис переходит в серопозитивный. В это же время развивается полиаденит, однако в последние годы у некоторых больных он выражен незначительно. Первичный период сифилиса начинается с образования на месте инокуляции бледных трепонем твердого шанкра. В 90 – 95% случаев отмечается генитальная локализация, однако в настоящее время увеличивается частота экстрагенитальных шанкров. Основоположник сифилидологии А. Фурнье выделил 9 признаков твердого шанкра, наиболее характерны из которых следующие: проявление в виде безболезненных эрозий или язв с гладким ровным дном цвета сырого мяса или испорченного сала, отсутствие воспалительных явлений, наличие уплотнения в основании при пальпации. Твердый шанкр обычно имеет диаметр 10 – 20 мм, но встречаются так называемые карликовые шанкры (2 – 5 мм) и гигантские (40 – 50 мм). Карликовые шанкры наблюдаются несколько чаще у женщин. Гигантские шанкры локализуются, как правило, на лобке, животе, мошонке, внутренней поверхности бедер, подбородке, предплечьях. На современном этапе твердые шанкры нередко протекают по типу эрозивного баланопостита или баланита, иногда в виде мелких царапин со слабо выраженной инфильтрацией, относительно часто встречаются карликовые шанкры и гигантские шанкры с гангренизацией, фагеденизмом (см. далее), нередко инфильтрат в основании отсутствует, чаще стали встречаться множественные шанкры. Кроме того, даже в классических случаях шанкры имеют особенности в зависимости от локализации: на уздечке полового члена они приобретают удлиненную форму и легко кровоточат при эрекции, по бокам уздечки они плохо заметны и практически не имеют уплотнения; шанкр отверстия мочеиспускательного канала всегда твердый и легко кровоточит; при локализации шанкра в уретре отмечается легкая болезненность, особенно при пальпации, которую следует проводить спереди назад, так как с боков не ощутить индурацию. У женщин шанкры в области отверстия мочеиспускательного канала всегда плотные, в то время как у шанкров вульвовагинальной складки уплотнение не выражено. Шанкры влагалища встречаются исключительно редко. При экстрагенитальной локализации в 75% случаев встречаются шанкры в области головы: в полости рта, на лице, очень редко – на волосистой части головы. Второе место среди внеполовых шанкров занимают шанкры верхних конечностей (7%), третье – шанкры в области ануса (6,8%), четвертое – в области молочных желез (5%). Шанкры губ, локализующиеся, как правило, на красной кайме, в 95% случаев бывают одиночными и покрыты коркой; чаще поражается нижняя губа. Шанкр языка представлен эрозией или язвой, однако встречаются редкие формы – щелевидные или звездчатые (вдоль трещины языка). Шанкр миндалин впервые описал Diday (1861) и затем обстоятельно изучил Legendre (1884). Шанкры миндалин представлены эрозиями или язвами, в редких случаях встречается шанкр амигдалит, характеризующийся уплотнением и увеличением небной миндалины без образования эрозии и язвы, но сопровождающийся болезненностью и затруднением при глотании. Шанкры десен, твердого и мягкого неба, глотки встречаются крайне редко. Первое описание шанкров глаз сделал Рикор в 1850 г., выделив шанкры ресничного края, века и конъюнктивы. Из внеполовых шанкров особого внимания заслуживают шанкры кистей. Они отмечаются чаще у мужчин, преимущественно на правой кисти, в 84% процесс локализуется на пальцах – указательном, среднем и большом. Встречается шанкр-панариций; палец становится синюшно-красным, отечным, булавовидно-вздутым, больные испытывают резкие, “стреляющие” боли, на тыльной поверхности фаланги располагается язва с дном, покрытым некротически-гнойным отделяемым. Шанкры вокруг ануса имеют вид “сборчатого” шанкра или шанкра в виде трещины. Шанкры прямой кишки проявляются болью в прямой кишке незадолго до и некоторое время после дефекации, а также стекловидным характером испражнений. К особым разновидностям твердого шанкра относятся: 1) ожоговый (комбустиоформный), представляющий собой эрозию, склонную к выраженному периферическому росту при слабом уплотнении в основании; по мере роста эрозии границы ее теряют правильные очертания, дно становится красным, зернистым; 2) баланит Фольманна – редкая разновидность первичной сифиломы, характеризующейся множеством мелких, частично сливающихся, резко ограниченных эрозий без заметного уплотнения в основании на головке полового члена или на наружных половых органах у женщин; 3) герпетиформный твердый шанкр, напоминающий генитальный герпес. Осложнения твердого шанкра представлены баланитом, баланопоститом, воспалительным фимозом, парафимозом, гангренизацией и фагеденизмом. Воспалительные явления возникают, как правило, при несоблюдении гигиены. Гангренизация развивается в основном при присоединении фузоспириллезной инфекции. При этом отмечается некроз и на поверхности шанкра образуется черный струп. Часто наблюдаются общие явления. Фагеденизм характеризуется распространением некроза в глубину и за пределы шанкра (по словам Рикора, шанкр пожирает самого себя). Некроз может привести к отторжению головки полового члена, тяжелому кровотечению, прободению и разрушению уретры. Регионарный склераденит, по выражению Рикора, “верный спутник шанкра, сопровождает его неизменно и следует за ним как тень”. А.Фурнье не выявил регионарный склераденит лишь у 3 из 5000 больных. Склераденит развивается на 5 – 7-й день после появления твердого шанкра и характеризуется безболезненностью, отсутствием воспалительных явлений, деревянистой плотностью. Обычно увеличивается сразу группа лимфатических узлов, но один из них имеет большую величину. Вместе с тем следует отметить, что в последнее время иногда отмечается одновременное появление склераденита с твердым шанкром. Дифференциальную диагностику твердого шанкра проводят со следующими заболеваниями: баланит и баланопостит, генитальный герпес, шанкриформная пиодермия, гонококковые и трихомонадные язвы, мягкий шанкр, чесоточная эктима, туберкулезная язва, дифтерийные язвы, острая язва вульвы, фиксированная токсидермия, лимфогранулематоз венерический, эритродермия Кейра, плазмоцитарный баланопостит, плоскоклеточный рак кожи. Дифференциальная диагностика основана на особенностях клинической картины, данных анамнеза, обнаружении бледных трепонем и результатах серологических реакций. Продромальные явления возникают у некоторых больных за 7 – 10 дней до окончания первичного периода и характеризуются слабостью, недомоганием, головной болью, болями в мышцах, суставах, костях, лихорадкой, однако даже при высокой температуре больные чувствуют себя вполне удовлетворительно. Эти явления связаны с массовой диссеминацией бледных трепонем через грудной лимфатический проток в подключичную вену, что приводит к септицемии. Следует подчеркнуть, что первичный период заканчивается при возникновении вторичных сифилидов, а не по разрешении твердого шанкра.
Вторичный сифилис
Клинические проявления вторичного периода сифилиса характеризуются преимущественно поражением кожи и видимых слизистых оболочек и в меньшей степени изменениями внутренних органов, двигательного аппарата и нервной системы. Кожные проявления вторичного периода (вторичные сифилиды) разнообразны: пятнистые, папулезные, везикулезные, пустулезные. Нет такого участка на коже и слизистых оболочках, на котором не могли бы появиться сифилиды вторичного периода. Всем вторичным сифилидам свойственны следующие общие признаки: 1. Своеобразный цвет. Лишь в самом начале они имеют яркую розовую окраску. В дальнейшем цвет их приобретает застойный или буроватый оттенок, становится блеклым (“скучным”, по образному выражению французских сифилидологов). Он может быть также красным, вишневым, медно-красным, желтовато-красным, синюшно-красным, розовым, бледно-розовым, желтовато-розовым в зависимости от локализации. 2. Фокусность. Не обладая выраженной наклонностью к периферическому росту, элементы сифилитических сыпей обычно не сливаются между собой и не выглядят сплошным поражением, а остаются отграниченными друг от друга. 3. Полиморфизм. Нередко отмечается одновременное высыпание различных вторичных сифилидов, например, пятнистых и папулезных или папулезных и пустулезных (истинный полиморфизм), или имеет место пестрота сыпи вследствие постепенного появления элементов, находящихся на разных стадиях развития (эволюционный, или ложный полиморфизм). 4. Доброкачественное течение. Как правило, вторичные сифилиды, исключая редкие случаи злокачественного сифилиса, разрешаются, не оставляя рубцов или каких-нибудь других стойких следов; высыпание их не сопровождается нарушениями общего состояния и субъективными расстройствами, в частности зудом, частым симптомом при различных кожных заболеваниях. 5. Отсутствие островоспалительных явлений. Кожа и слизистые оболочки в окружности сифилидов обычно не гиперемированы и не отечны. 6. Быстрое исчезновение и рассасывание сифилидов под влиянием специфической терапии. 7. Чрезвычайно высокая заразительность вторичных сифилидов, особенно эрозированных и изъязвленных. Первое высыпание вторичного периода (вторичный свежий сифилис) характеризуется обилием сыпи, симметричностью, небольшой величиной элементов, яркостью окраски, остатками первичного аффекта, регионарным аденитом и полиаденитом. При вторичном рецидивном сифилисе высыпания часто ограничены отдельными участками кожного покрова, имеют наклонность к группировке, образованию дуг, колец, гирлянд, число элементов уменьшается с каждым последующим рецидивом. Вместе с тем в последние годы нередко вторичный сифилис развивается при отсутствии шанкра и в этих случаях часто надежных клинических критериев для выделения свежего и рецидивного сифилиса нет. В связи с этим многие авторы считают нецелесообразным разделение вторичного периода на свежий и рецидивный. Пятнистый сифилид представлен сифилитической розеолой и встречается у 75 – 80% больных во вторичном периоде. “Свежая” розеола возникает вслед за окончанием первичного периода примерно через 10 нед после заражения или через 6 – 8 нед после появления твердого шанкра. Розеола представляет собой гиперемическое пятно, цвет которого колеблется от едва заметного розового (окраска цвета персика) до насыщенного красного, кореподобного, однако чаще всего она бледно-розовая, “блеклая”. Вследствие эволюционного полиморфизма розеолы могут иметь неодинаковый по насыщенности розового оттенка цвет у одного и того же больного. При надавливании розеола полностью исчезает, но по прекращении давления появляется вновь. Диаскопия розеолы, существующей около 1,5 нед, выявляет буроватую окраску, обусловленную распадом эритроцитов и образованием гемосидерина. Очертания розеолы округлые или овальные, нечеткие, как бы мелко изорванные. Пятна располагаются изолированно друг от друга, фокусно, не склонны к слиянию и шелушению, однако описаны случаи шелушащейся розеолы. Розеола не отличается от окружающей кожи ни рельефом, ни консистенцией, шелушение отсутствует даже во время разрешения (что отличает ее от воспалительных элементов большинства других дерматозов). Величина розеолы колеблется от 2 до 10 – 15 мм. Розеола становится отчетливее при охлаждении тела человека воздухом, а также в начале лечения больного пенициллином (при этом могут появляться розеолы в местах, где до инъекции их не было) и при введении больному 3 – 5 мл 1% раствора никотиновой кислоты (реакция “воспламенения”). Она хорошо видна при облучении кожи лучами Вуда в темной комнате. Рецидивная розеола появляется в период от 4 – 6 мес с момента заражения до 1 – 3 лет. На половых органах розеола наблюдается редко и бывает малозаметной. В полости рта встречается очень часто, пятна располагаются изолированно или сливаются в сплошные участки в области мягкого неба и миндалин. Такие сифилитические эритематозные ангинозные (angina syphilitica erythematosa) высыпания красного цвета с синюшным оттенком представляются резко отграниченными от нормальной слизистой оболочки; поражение не вызывает субъективных ощущений или они весьма незначительны, не сопровождается, за редким исключением, общими явлениями и повышением температуры, может быть как односторонним, так и двусторонним. Часто одновременно высыпают папулезные, эрозивно-язвенные сифилиды в полости рта, на слизистой оболочке гортани и голосовых связках. В результате отека слизистой оболочки в этих случаях голосовая щель суживается и появляется осиплость голоса. Встречаются также относительно редко следующие клинические разновидности розеолы: возвышающаяся (элевирующая) розеола (roseola elevata), синоним – уртикарная розеола (roseola urticata); папулезная розеола (roseola papulosa); экссудативная розеола (roseola exudata), от волдыря она отличается отсутствием зуда и длительностью существования. Такая розеола характерна лишь для свежей формы. Обычная розеола приобретает элевирующий характер после первых инъекций антибиотика, что расценивается как положительная реакция Герксгеймера. Фолликулярная, или зернистая, розеола (roseola granulata, roseola follicularis) отличается наличием на поверхности пятна мелкой точечной зернистости, обусловленной выраженностью фолликулярного рисунка. Существует длительно (от 2 нед до 2 мес), разрешается бесследно. Сливная розеола (roseola confluens) образуется вследствие слияния отдельных пятен при очень обильном высыпании или при раздражении отдельных участков кожи. Дифференциальную диагностику розеолезного сифилида проводят со следующими дерматозами: пятнистой токсидермией, розовым лишаем, “мраморной” кожей, отрубевидным лишаем, пятнами от укусов площиц, краснухой, корью. Папулезный сифилид представлен дермальной папулой, образующейся за счет скопления клеточного инфильтрата в верхних отделах дермы. Папулы четко отграничены от окружающей кожи, очертания их округлые или овальные. По форме папулы бывают полушаровидные или остроконечные. Они имеют плотную консистенцию, располагаются, как правило, изолированно, но при локализации в складках и раздражении имеют наклонность к периферическому росту и слиянию. В отдельных случаях, разрастаясь периферически, папулы рассасываются в центре, что приводит к образованию различных фигур. Поверхность свежих папул ровная со сглаженным кожным рисунком, блестящая. Цвет их колеблется от неярко-розового до буровато-красного (медного) и синюшно-красного. По мере разрешения папулы могут покрываться чешуйками. При неблагоприятных условиях они подвергаются эрозированию, изъязвлению; иногда вегетируют и гипертрофируются (широкие кондиломы). Папулезные сифилиды существуют 1 – 2 мес, постепенно рассасываются, оставляя после себя буроватую пигментацию. В зависимости от величины папул выделяют милиарный, лентикулярный, нуммулярный, а также бляшковидный папулезный сифилиды. Кроме того, сифилитические папулы различаются по характеру поверхности и локализации. Лентикулярный (чечевицеобразный) папулезный сифилид (Syphilis papulosa lenticularis) – наиболее частая разновидность папулезного сифилида, которая встречается как во вторичном свежем, так и во вторичном рецидивном периоде сифилиса. Лентикулярная папула представляет собой узелок округлой формы с усеченной вершиной (“плоскогорье”), диаметром от 0,3 до 0,5 см, красного цвета. Поверхность папулы гладкая, вначале блестящая, затем покрывается тонкими прозрачными чешуйками, характерно шелушение по типу “воротничка Биетта”, при этом чешуйки обрамляют папулу по ее окружности наподобие нежной бахромки. Но шелушение может быть по типу облатки, как при парапсориазе. При вторичном свежем сифилисе встречается большое количество папул на любом участке тела, часто на лбу (corona veneris). На лице, при наличии себореи, они покрыты жирными чешуйками (papulae seborrhoicae). При вторичном рецидивном сифилисе папулы группируются и образуют причудливые гирлянды, дуги, кольца (syphilis papulosa gyrata, syphilis papulosa orbicularis). Дифференциальную диагностику лентикулярного сифилида проводят со следующими дерматозами: каплевидным парапсориазом, красным плоским лишаем, вульгарным псориазом, папуло-некротическим туберкулезом кожи. Милиарный папулезный сифилид (Syphilis papulosa milliaris seu lichen syphiliticum) характеризуется дермальными папулами, величиной 1 – 2 мм в диаметре, располагающимися в устье волосяных фолликулов. Узелки имеют округлую или конусовидную форму, плотную консистенцию, покрыты чешуйками или роговыми шипиками. Цвет папул бледно-розовый, они слабо выделяются на фоне здоровой кожи, локализуются на туловище и конечностях (разгибательные поверхности) в области волосяных фолликулов. Часто после разрешения остается рубчик, особенно у лиц с пониженной сопротивляемостью организма. Некоторых больных беспокоит зуд; разрешаются элементы очень медленно, даже под влиянием лечения. Милиарный сифилид считается редким проявлением вторичного сифилиса. Дифференциальную диагностику необходимо проводить с лишаем золотушных, трихофитидами. Монетовидный (нуммулярный) папулезный сифилид (Syphilis papulosa nummularis, discoides) проявляется несколько уплощенной полушаровидной дермальной папулой величиной 2 – 2,5 см и более. Цвет папул буровато- или синюшно-красный, очертания округлые. Монетовидные папулы обычно появляются в небольшом количестве у больных вторичным рецидивным сифилисом, нередко группируются и комбинируются с другими вторичными сифилидами (чаще всего с лентикулярными папулами, реже – с розеолезными и пустулезными сифилидами). При рассасывании монетовидных папул остается выраженная пигментация, иногда – рубцовая атрофия кожи. Встречаются случаи, при которых вокруг одной монетовидной папулы имеется множество мелких папул, что напоминает разорвавшийся снаряд – бризантный сифилид, коримбиформный сифилид (syphilis papulosa corimbiphormis). Еще реже может встретиться так называемый кокардный сифилид (syphilis papulosa en cocarde), при котором большая монетовидная папула располагается в центре кольцевидной или окружена венчиком инфильтрата из слившихся мелких папулезных элементов. При этом между центральной папулой и венчиком инфильтрата остается небольшая полоска нормальной кожи, в результате чего элемент напоминает кокарду. Очень редко папулы сливаются в бляшки (syphilis papulosa en nappe). Папулы на участке кожи с повышенной влажностью и потливостью (половые органы мужчин и женщин, промежность, область заднего прохода, между пальцами ног, область подмышечных впадин, под молочными железами у женщин, на шее у тучных субъектов) изменяют свой вид: поверхность их мацерируется, мокнет, цвет становится белесоватым – возникает мокнущий папулезный сифилид (syphilis papulosa madidans). Это наиболее контагиозная разновидность папулезного сифилида. В результате трения роговой слой отторгается, что ведет к образованию эрозивной папулы (syphilis papulosa erosiva), в случае присоединения вторичной инфекции образуется язвенная папула (syphilis papulosa erosiva ulcerosa). В местах трения, особенно в области заднего прохода, промежности, на половых органах, мокнущие папулы увеличиваются в размерах, гипертрофируются, вегетируют и превращаются в вегетирующие папулы или широкие кондиломы (syphilis papulosa vegetans, condilomata lata). Этому может способствовать и наличие влагалищных выделений. Некоторые папулы, разрастаясь по периферии, образуют бляшковидный сифилид. Очертания его фестончатые и повторяют очертания слившихся папул. Своеобразной клинической картиной отличаются ладонный и подошвенный сифилиды. В этих случаях папулы лишь просвечиваются сквозь кожу в виде красно-бурых, по разрешении – желтоватых четко очерченных пятен, окруженных воротничком Биетта. Иногда на ладонях и подошвах наблюдаются роговые папулы, которые весьма напоминают мозоли, резко отграниченные от здоровой кожи. Папулезный сифилид слизистых оболочек. На слизистых оболочках влагалища и шейки матки папулезный сифилид, как правило, не встречается. Сифилитические папулы на слизистой оболочке полости рта, особенно по линии смыкания зубов и носа, представляются в виде плотных, округлых, безболезненных элементов, резко отграниченных от нормальной слизистой оболочки и слегка над ней возвышающихся. Поверхность их гладкая, белесоватого цвета. Редко папулы сливаются в бляшки, эрозируются, осложняются вторичной инфекцией. При локализации папул на голосовых связках, гортани возникает сифилитическая дисфония (rausedo), которая в редких случаях переходит в полную афонию. Пустулезные сифилиды представляют собой редкое проявление вторичного сифилиса. По данным разных авторов, частота пустулезных сифилидов колеблется от 2 до 10%, и встречаются они у ослабленных больных. Различают следующие клинические проявления пустулезных сифилидов: угревидный (acne syphilitica), импетигинозный (impetigo syphilitica), оспенновидный (varicella syphilitica), сифилитическая эктима (ecthyma syphiliticum), сифилитическая рупия (rupia syphilitica). При дифференциальной диагностике с дерматозами, с которыми имеют сходство пустулезные сифилиды, важным критерием является наличие четко отграниченного валика инфильтрата медно-красного цвета по периферии пустулезных сифилидов. Герпетиформный (везикулезный) сифилид (Herpes syphiliticus, syphilis vesiculosa) – чрезвычайно редкое проявление тяжело протекающего вторичного свежего сифилиса, по своему патогенезу близкое к пустулезному сифилиду, а гистологическим изменением в коже – к бугорковому сифилиду третичного сифилиса. Везикулезный сифилид свидетельствует о неблагоприятном течении сифилиса, нередко сочетается с нарушением общего состояния больного, его развитию способствует наличие сопутствующих хронических заболеваний или алкоголизм. Сифилитическая алопеция представлена следующими разновидностями: диффузной (alopecia syphilitica diffusa), мелкоочаговой (alopecia syphilitica areolaris) и смешанной (alopecia syphilitica mixta). Кожа при мелкоочаговой алопеции не воспалена, не шелушится, не зудит, фолликулярный аппарат сохранен. Поражаются брови, ресницы. Выпадение волос на бровях в виде мелких очагов облысения является настолько типичным для сифилиса и ни с чем не сравнимым симптомом, что это дало повод назвать его “омнибусным” (Fournier), а затем “трамвайным” (П.С.Григорьев) сифилидом. Поражение ресниц характеризуется постепенным выпадением и последовательным отрастанием, вследствие чего ресницы отличаются неодинаковой длиной: рядом с нормальными ресницами можно видеть короткие (ступенчатообразные ресницы – признак Пинкуса). Мелкоочаговую алопецию образно сравнивают с “мехом, изъеденным молью”. Дифференциальную диагностику алопеций необходимо проводить с алопециями себорейного происхождения, алопециями после инфекционных заболеваний, гнездной плешивостью, поверхностной трихофитией, микроспорией, фавусом, ранним облысением, дискоидной и диссеминированной красной волчанкой, красным плоским лишаем. Сифилитическую лейкодерму впервые описал Hardy (1854 г.) под названием “пигментный сифилид”. В 1883 г. Neisser дал современное название. Лейкодерма является характерным симптомом вторичного рецидивного сифилиса, причем настолько характерным, что старые сифилидологи называли лейкодерму “протоколом положительной реакции Вассермана, начертанном на шее больного”. В настоящее время сифилитическую лейкодерму можно встретить и при вторичном свежем сифилисе. Лейкодерма существует длительно (месяцы, годы), но описаны случаи ее исчезновения через несколько дней. Такая “загадочность” этого сифилида усугубляется также тем обстоятельством, что еще никому не удавалось обнаружить в пораженной ткани бледную трепонему. Сифилитическая лейкодерма характеризуется также стойкостью к специфической терапии. Лейкодерму считают проявлением сифилиса, связанным с поражением нервной системы и обусловленным трофическими расстройствами в виде нарушения пигментообразования (гипер- и гипопигментации). Нельзя считать случайным то, что при наличии лейкодермы у больных наблюдаются, как правило, и патологические изменения в спинномозговой жидкости. Сифилитическая лейкодерма встречается чаще у женщин на шее (“ожерелье Венеры”), особенно на боковой и задней ее поверхности. Описаны случаи локализации лейкодермы на туловище, спине, пояснице, конечностях. Вначале появляется гиперпигментация бледно-желтого цвета, которая затем усиливается и становится более заметной. Далее на гиперпигментированном фоне появляются депигментированные пятна округлых очертаний. Пятна изолированы (пятнистая форма), могут сливаться (“кружевная” и “мраморная” формы). Лейкодерма не шелушится, воспаление и субъективные расстройства отсутствуют. Дифференциальную диагностику необходимо проводить с псевдолейкодермой после солнечного облучения у больных отрубевидным лишаем, витилиго, бляшечным парапсориазом, рубцовой атрофией. Следует отметить, что в последние годы отмечаются следующие особенности течения сифилиса во вторичном периоде: увеличение числа больных с ладонно-подошвенными сифилидами, пустулезными высыпаниями, атипичными розеолами, характеризующимися шелушением и слиянием; нередко отмечается зуд; слабо выраженный полиаденит; наблюдаются ранние рецидивы, имеющие сходство как со вторичным свежим, так и со вторичным рецидивным; участились злокачественные формы при вторичном рецидивном сифилисе. Сифилитические поражения внутренних органов при раннем сифилисе носят воспалительный характер и могут наблюдаться в любом внутреннем органе, однако наиболее часто встречаются сифилитический гепатит, гастрит, нефрозонефрит и миокардит. В большинстве случаев висцеропатии не выражены клинически, кроме того, они не имеют патогномоничных признаков, что приводит к достаточно большому количеству диагностических ошибок. Сифилитические поражения костей и суставов могут наблюдаться в конце первичного периода, однако чаще развиваются во вторичном и обычно ограничиваются болевыми ощущениями. Характерны ночные боли в костях, чаще в длинных трубчатых костях нижних конечностей, а также артралгии в коленных, плечевых и других суставах. Реже встречаются периоститы, остеопериоститы и гидрартрозы. Сифилитические поражения нервной системы при ранних формах сифилиса характеризуются вовлечением центральной нервной системы преимущественно в виде скрытых, асимметричных менингитов, сосудистых поражений (ранний менинговаскулярный нейросифилис) и вегетативных дисфункций. В заключение следует отметить, что в настоящее время сифилис нередко развивается на фоне ВИЧ-инфекции, что приводит к следующим особенностям его течения: стремительное развитие заболевания вплоть до поздних проявлений в короткие сроки, большой удельный вес редких, атипичных и тяжелых форм, абсолютное преобладание во вторичном периоде папулезных форм, язвенные шанкры склонны к осложнениям вплоть до гангренизации и фагеденизма, необычно большое количество бледных трепонем в отделяемом шанкров и эрозивных папул.
Литература:
1. Фурнье Альфред. Учение о сифилисе: Пер. с франц. – СПб. – 1903. – Т.1. – 254 с. 2. Фурнье Альфред. Учение о сифилисе: Пер. с франц. – СПб. – 1903. – Т.2. – 523 с. 3. Венерические болезни. Руководство для врачей // Под ред. O.K. Шапошникова. – Изд. 2-е, перераб. и доп. – М.: Медицина. – 1991. – 554 с. 4. Кожные и венерические болезни. Руководство для врачей. В 4 томах. – Т.4 // Под ред. Ю.К. Скрипкина. – М.: Медицина. – 1996. – 352 с. 5. Павлов С.Т., Шапошников O.K., Самцов В.И. и др. Кожные и венерические болезни. – М.: Медицина. – 1985. – 364 с. 6. А.Н. Родионов. Сифилис. Руководство для врачей. – СПб.: Питер, 1997. – 284 с.
Врожденный сифилис
Проникновение бледной трепонемы из организма матери в ткани плода может привести к необратимым морфологическим изменениям. Проявления врожденного сифилиса можно условно разделить на ранние осложнения, возникающие в течение двух лет после рождения ребенка, и поздние патологические изменения. Как правило, врачам не удается устранить уже возникшие на фоне инфекции повреждения, поэтому врожденный сифилис часто становится причиной инвалидности.
Основные клинические проявления:
- диффузная сыпь на различных участках кожи. (Высыпания присутствуют во рту, на ладонях и в области анального отверстия);
- обширное шелушение эпителия;
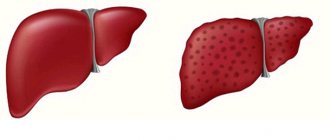
- увеличение размера печени и селезенки;
- анемия и лимфаденопатия;
- глухота;
- пожелтение кожи и слизистых оболочек;
- снижение количества тромбоцитов в крови;
- воспаление роговицы глаза;
- аномалия развития зубной ткани.
В целом врожденная форма сифилиса легко поддается диагностике. Раннее лечение инфекции помогает предотвратить развитие более тяжелых осложнений в будущем.
Злокачественный сифилис
Если сифилитическая инфекция возвращается после терапии, она может протекать в злокачественной форме.
Причиной может как рецидив, так и реинфекция (повторное заражение).
Появившийся твёрдый шанкр склонен к некрозу и периферическому росту.
Первичный период в случае заражения длится лишь 3-4 недели, а затем появляется сыпь на теле.
Кроме пятен, появляются рупия, эктима, импетиго (пустулезный сифилид).
Высыпания изъязвляются.
Серологические реакции могут быть отрицательными.
Но они становятся положительными после начала пенициллинотерапии.
Появляются общие симптомы рецидива сифилиса, если он протекает в злокачественной форме:
- лихорадка
- слабость
- интоксикация
Болезнь месяцами не переходит в скрытое состояние.
Если же это происходит, ремиссии очень короткие.
Клинические рецидивы следуют один за другим.
Диагностика
Обнаружить инфекционное заболевание может венеролог, гинеколог или врач другой специализации. Во время первичного приема специалист проведет физикальный осмотр для обнаружения наиболее характерных признаков болезни и соберет анамнестические данные. При подозрении на сифилис пациенту дадут направление для прохождения лабораторных тестов. В настоящий момент существует несколько надежных способов диагностики болезни.
Основные методы диагностики:
- Анализ крови и спинномозговой жидкости для выявления специфических и неспецифических маркеров инфекции. В первую очередь, это антитела, присутствующие в организме пациента в течение многих лет после заражения.
- Микроскопическое изучение кожных образований в качестве дополнительной диагностики. Надежность этого метода уступает другим тестам.
- Обследование внутренних органов и центральной нервной системы для выявления осложнений болезни.
Пациент может сдать кровь и получить результаты анализа в течение нескольких суток. В лаборатории специалисты проводят диагностику с помощью антикардиолипинового теста, реакции Вассермана и специфических исследований, направленных на выявление бактериальных антигенов. Все методы лабораторного поиска подразделяются на предварительные (скрининговые) и подтверждающие исследования.
Врач подбирает конкретных метод обследования исходя из предполагаемой стадии сифилиса и целей диагностики. Некоторые специфические тесты надежно выявляют заболевание даже во время инкубационного периода, в то время как неспецифические серологические реакции чаще используются для контроля результатов лечения.
Вторичный рецидивный сифилис
Рецидивной считается сифилитическая инфекция, симптомы которой вернулись.
Она может быть, как леченной, так и нелеченой.
Если человек не получал терапию, повторно возникшие симптомы считаются клиническим рецидивом.
Это происходит в среднем через полгода с момента заражения.
Рецидивы случаются не у всех, а только у 25% пациентов.
Если прошел год с момента инфицирования, и симптомы не вернулись, риск их повторного возникновения невысокий.
Если прошло 5 лет, рецидива вторичного сифилиса уже не будет практически со 100% гарантией.
У вторичного рецидивного сифилиса есть некоторые особенности в клинической картине.
К примеру, по-другому выглядят розеолы.
При свежем сифилисе они маленькие, беспорядочно расположенные.
При этом симметричные и множественные.
Расположены на животе и боковых поверхностях туловища.
Часто появляются по линиям натяжения кожи.
В то время как при рецидивном сифилисе розеола крупная.
Воспалительных элементов намного меньше, расположены они несимметрично.
Часто группируются или сливаются, образуя различные фигуры.
Цвет может меняться: розеолы рецидивного сифилиса бледнеют, иногда наоборот, пигментация более выражена.
Тем не менее, самое важное в дифференциальной диагностике свежего и рецидивного вторичного сифилиса – это именно склонность к группировке, а не размеры или цвет.
Лечение
Медикаментозная терапия подбирается индивидуального после точного лабораторного подтверждения сифилиса. Из всего многообразия противомикробных лекарственных средств врачи чаще всего назначают пациентам водорастворимые пенициллины. Несмотря на десятки лет применения производных пенициллина в качестве антибактериальной терапии, бледная трепонема не приобрела устойчивость к данным препаратам. Схема лечения подбирается таким образом, чтобы поддерживать оптимальную концентрацию препарата в крови пациента. При обнаружении аллергической реакции на производные пенициллина врач подбирает другие медикаменты.
Другие варианты терапии:
- Доксициклин. Этот антибиотик является отличной альтернативой производным пенициллина и подходит для лечения раннего и позднего скрытого сифилиса.
- Эритромицин, производные тетрациклина и цефалоспорины при обнаружении резистентности бактерий к пенициллину.
- Производные висмута и мышьяка при третичной форме инфекции. Это высокотоксичные препараты, назначаемые только после госпитализации.
Для подбора терапии желательно обратиться в профильную клинику. Во время консультации врач объяснит пациенту схему лечения, укажет дозировку препаратов и режим приема. При использовании антибиотиков важно соблюдать регулярный прием медикаментов. Самостоятельное лечение сифилиса недопустимо из-за риска развития опасных осложнений.
Лечение рецидива сифилиса
В случае выявления рецидива назначают дополнительное лечение.
Для него недопустимо использование дюрантных пенициллинов.
Используются только препараты средней дюрантности или растворимые пенициллины.
Лечат больных в стационаре.
Самая лучшая схема для дополнительного лечения:
- бензилпенициллин натрий по 1 млн ЕД, через каждые 4 часа;
- курс терапии 20 дней.
Значительно реже используется амбулаторное лечение.
В таких ситуациях применяют прокаин-пенициллин.
Его вводят аналогичным курсом, раз в сутки, по 1,2 млн ЕД.
При аллергии на пенициллины используют цефтриаксон.
Курс лечения – 10 дней.
Дозировка – по 1 грамму, 1 раз в день.
Осложнения
Течение сифилиса негативно влияет на состояние всех органов и тканей, поэтому несвоевременное лечение может привести к тяжелым негативным последствиям. Обычно врачи отдельно рассматривают висцеральные и неврологические осложнения болезни. Нейросифилис, характерный для вторичного и третичного периода недуга, имеет ранние и поздние проявления. Наиболее тяжелые формы поражения центральной нервной системы возникают через 10-15 лет после заражения организма. При этом из-за перехода инфекции в скрытую форму некоторые пациенты прекращают лечение, вследствие чего и возникает поздний нейросифилис.
Осложнения позднего нейросифилиса и висцерального сифилиса:
- Поражение скелетной мускулатуры, проявляющееся нарушением произвольных движений.
- Ухудшение интеллектуальных способностей, нарушение памяти.
- Возникновение психотических расстройств.
- Необратимая утрата зрения и слуха.
- Сифилитическое поражение мозговых оболочек (менингит).
- Появление внешних уродств.
- Мембранозный гломерулонефрит.
- Тяжелое поражение сердечно-сосудистой системы.
Затяжное течение сифилиса сопровождается значительным ухудшением качества жизни. После лечения болезни вторичного или третичного периода пациенту потребуется длительная реабилитация для устранения вторичных заболеваний. Важно понимать, что развитие инвалидности может быть ценой безалаберного отношения к собственному здоровью.
Что такое клинический рецидив сифилиса?
Рецидивом принято называть возврат болезни после лечения.
Но существует также понятие клинический рецидив.
Это возвращение симптомов у пациента, который не получал лечения.
Вторичный и третичный период иногда протекают волнообразно.
В них выделяют два клинических периода, поочередно сменяющих друг друга:
- латентная фаза
- клинический рецидив
В латентную фазу никаких симптомов нет.
В рецидивную фазу они появляются.
Это могут быть высыпания, поражения ЦНС и т.д., в зависимости от стадии заболевания.
Прогноз
Прогностические данные зависят от множества факторов, включая выявленную стадию болезни, своевременность лечения и наличие дополнительных заболеваний. Современные методы терапии позволяют устранять патологическое состояние до того, как бактерии вызывают поражение внутренних органов, однако в этом случае необходимо полагаться на своевременную диагностику и скрининговые исследования. При обнаружении болезни пациенту обязательно следует сообщить всем половым партнерам о необходимости лечения.
Условия, которые могут негативно повлиять на прогноз:
- Переход заболевания в латентную форму.
- Несвоевременное или неполное лечение.
- Третичная форма сифилиса с поражением внутренних органов и нервной системы.
- Наличие ВИЧ-инфекции у пациента.
- Пожилой возраст больного.
- Врожденные патологии иммунной системы.
Как показывает практика у пациентов, страдающих от ВИЧ-инфекции, гораздо быстрее развивается ранний нейросифилис. Врачу обязательно необходимо сообщить о сопутствующих болезнях для грамотного подбора медикаментозной терапии.
Причины рецидива сифилиса
Сифилис бывает свежим и рецидивным.
Рецидивный может быть леченным и нелеченым.
Если у человека манифестировал вторичный сифилис, через несколько месяцев симптомы исчезли, но спустя определенное время снова появились – это рецидив.
Если пациент прошел лечение, наблюдалась нормализация серологических показателей, но затем анализы снова показали увеличение титра антител – это тоже рецидив, но серологический.
Его бывает трудно отличить от реинфекции.
То есть, от повторного заражения сифилитической инфекцией.
Для дифференциальной диагностики проводят несколько разных анализов на антитела.
В частности, информативным является определение иммуноглобулинов М.
Причины рецидива сифилитической инфекции:
- слабый иммунитет, ВИЧ
- неадекватное лечение
- длительно протекающий сифилис
- переход бледной спирохеты в особые формы
Профилактика
Все венерические заболевания отлично поддаются профилактике. Вакцина против сифилиса на сегодняшний день отсутствует, однако соблюдение некоторых правил позволит любому человеку избежать заражения. В первую очередь профилактические рекомендации касаются половых отношений.
Правила, соблюдение которых позволяет избежать заражения.
- Защищенный секс. Использование презерватива позволяет предотвратить инвазию бактерии в большинстве случаев.
- Избегание случайных половых связей. Сексуальные взаимоотношения с одним партнером помогают значительно снизить риск инфицирования.
- Строгая гигиена в случае проживания с человеком, страдающим от сифилиса. Бытовой путь передачи болезни маловероятен, однако длительное совместное проживание может стать дополнительным фактором риска.
Человек может даже не догадываться о том, что в его организме уже происходит развитие инфекции на протяжении многих лет. Такому развитию событий способствуют беспорядочные половые связи и скрытые формы течения болезни. В связи с этим врачи рекомендуют проходить скрининговые обследования, направленные на выявление бессимптомных заболеваний. Скрининг на сифилис, в первую очередь, необходим беременным женщинам, поскольку эта патология может крайне негативно повлиять на состояние и развитие плода.
Неправильное лечение как причина рецидива сифилиса
Рецидив наступает часто после лечения.
Он может произойти как по вине врача, так и пациента.
Если за лечение сифилитической инфекции берется непрофильный специалист, он может назначить неправильную схему терапии.
Заниматься этим должен только венеролог или сифилидолог.
Снижают риск рецидива такие особенности лечения:
- терапия проходит в стационаре
- используются пенициллины среднего или короткого действия
- дозы достаточны
- длительность курса достаточная
- курсов может быть несколько
- антибиотиков может быть больше одного
Ошибки, которые могут приводить к неполному уничтожению бактерий и последующему рецидиву:
1. Лечение поздних стадий сифилиса дома.
Пациентов следует госпитализировать в стационар.
В крайнем случае это может быть дневной стационар, куда больной приходит ежедневно, чтобы получить инъекции и необходимые лечебные процедуры.
Препараты для лечения сифилиса используются в уколах.
Пациенты дома без наблюдения врача могут:
- не делать инъекции;
- купить альтернативный препарат в таблетках и не сказать об этом доктору;
- делать уколы неправильно;
- вводить не всю дозу;
- забывать время от времени сделать укол;
- не пролечиться до конца и т.д.
Амбулаторно стопроцентный контроль лечения не обеспечивается.
В то время как в стационаре врач может быть уверен, что полная доза нужного антибиотика получена больным.
2. Использование одного антибиотика.
Это допустимо в начальных стадиях сифилиса.
Но у больных «со стажем» часто применяется 2 препарата с разными механизмами действия.
Первый препарат – это одна из форм бензилпенициллина, которую врач посчитает уместной в данном конкретном клиническом случае.
Второй – антибиотик другой группы, например, макролид или тетрациклин.
Важное условие: он должен иметь другой механизм действия, отличный от препаратов пенициллинового ряда.
Зачем это нужно?
Мы уже говорили о том, что бактерии способны «прятаться» от препаратов, переходя в L-формы.
Эти формы лишены клеточной стенки полностью или частично.
Пенициллины действуют за счет влияния на клеточную стенку.
Если её нет, бактерия невосприимчива к этому препарату.
Казалось бы, зачем тогда использовать пенициллин вообще?
Потому что лишь некоторые бледные спирохеты переходят в L-форму.
Большая же их часть находится в своём обычном спиралевидном состоянии.
Они погибают под действием пенициллина.
В то время как другой антибиотик, угнетающий синтез белка, «добивает» оставшиеся L-формы, чтобы в будущем они не стали причиной рецидива.
3. Использование препаратов короткого или среднего действия.
Для пациента всегда лучше, если он:
- реже посещает врача;
- реже делает уколы;
- меньше времени тратит на лечение.
Поэтому разработаны удобные формы пенициллина, накапливающиеся в организме, а затем постепенно высвобождающиеся.
Они действуют на возбудителя сифилиса с постепенно ослабевающим эффектом в течение 2 недель и более.
Уколы таких препаратов делаются раз в неделю, что очень удобно для больного.
Но такие лекарства менее эффективны.
Поэтому они могут использоваться только в начальной стадии сифилиса.
В приказе Министерства здравоохранения предусмотрена возможность применения дюрантных пенициллинов не только в первичном, но и вторичном периоде.
Но многие врачи не желают рисковать.
Они уже со вторичного периода отказываются от таких препаратов, отдавая предпочтение пенициллинам, использующимся один или несколько раз в сутки.
Такая терапия хуже переносится пациентом, требует госпитализации или частых визитов в клинику.
Зато вероятность успешного лечения выше, а риск рецидива – ниже.
4. Недостаточный контроль излеченности.
Нельзя пролечить пациента и отпустить его домой.
За ним всегда ведётся наблюдение.
Причем достаточно долго – как минимум 3 месяца, если лечение назначено буквально сразу после заражения или появления первых симптомов.
Срок наблюдения может достигать 3 лет и более, если были тяжелые формы сифилиса.
Часть пациентов получают в течение этого времени дополнительное лечение.
Если же должного контроля нет, то рецидивы происходят очень часто.
Особенности возбудителя сифилиса
Возбудителем сифилиса является трепонема бледная, одна из трех видов спирохет, которые патогенны для человека, а именно белая спирохета (Spirochaeta pallida, еще называют бледной). Другие две трепонемы вызывают подобные заболевания, они распространены на континентах Америки.
Бледная спирохета — это тонкая с мелкими, равномерными изгибами нить длиной 6-14 мкм, а в толщину 0,25 мкм. Анилиновые краски придали спирохете специфический цвет, отсюда и название «бледная». Спирохету сифилиса способны убить дезинфицирующие вещества и высушивание. При температуре 45—48°С она погибает в течении часа, температура 55°С за 15 минут убивает спирохету. Низкие температуры не оказывают на спирохету сифилиса подобный результат. При температуре 10°С она остается жизнеспособна несколько суток.
К виду белой спирохеты относится, помимо типичных бледных трепонем и атипичные формы, которые способны переносить воздействия, которые неблагоприятны для ее жизнедеятельности (лекарственные препараты, антитела, облучения, температурные воздействия). В таких условиях атипичные формы спирохеты являются основным способом распространения и сохранения инфекции сифилиса.