Внезапная смерь
Определение
. Внезапная сердечная смерть (ВСС) определяется как: «естественная смерть, наступившая вследствие сердечных причин, проявляющаяся внезапной потерей сознания в течение одного часа с момента появления симптомов; может быть известно о наличии заболевания сердца, однако время и механизм наступления смерти непредсказуемы». Ключевые концепции, являющиеся ведущими в определении внезапной смерти, это нетравматическая причина и то, что наступление смерти мгновенно и непредсказуемо. При рассмотрении проблемы внезапной смерти в пределах заболеваний сердца, в термин введено слово «сердечная».
Диета для предупреждения синдрома внезапной смерти
Диета мамы при грудном вскармливании
- Эффективность: нет данных
- Сроки: весь период грудного вскармливания
- Стоимость продуктов: 1400-1500 рублей в неделю
Часто внезапная смерть младенцев встречается у недоношенных детей в семьях с низкой ответственностью и материальным достатком, когда мать в силу обстоятельств не обеспечивает достойного ухода за малышом, имеет различного рода зависимости и не может найти постоянного партнера для жизни. Поэтому для благополучия ребенка необходимо исключить все вышеперечисленные факторы, позаботится о его гигиене сна и установить здоровый график жизни – с прогулками и полноценным питанием как матери, так и ребенка, которое сможет обеспечить всеми нутриентами, витаминами и минералами. Часто в связи с отсутствием у матери грудного молока приходится прибегать к искусственному вскармливанию, главное чтобы оно было качественным и соответствовало потребностям дитя.
Причины
Эпидемиология
. Одной из ведущих причин смертности взрослого населения развитых стран является ВСС вследствие коронарной болезни сердца. У пациентов с внезапным сердечно-сосудистым коллапсом наиболее часто на ЭКГ определяется ритм фибрилляции желудочков ( в 75-80% случаев ), тогда как брадиаритмии являются причиной ВСС у минимального числа больных. В 5-10% случаев внезапной сердечной смерти у пациентов не выявляется коронарной болезни сердца либо застойной сердечной недостаточности. Согласно данным статистики, ежегодно получаемым в западных странах, частота ВСС варьирует от 0. 6 – 1.28 на 1000 человек в год. В эти исследования включаются только данные о погибших или реанимированных службой скорой помощи; таким образом, официальные данные ниже, чем реальное количество случаев ВСС в общей популяции.
Профилактика внезапной сердечной смерти: общая популяция и группа высокого риска. Среди взрослого населения частота ВСС составляет 1 на 1000 в год. Проведение профилактических мероприятий для снижения риска внезапной сердечной смерти в данной группе населения представляется нецелесообразным и нерентабельным, так как затраты включают остальных 999 на 1000 человек в год, у которых отсутствует риск ВСС. Таким образом, в общей популяции рекомендуются общие принципы здорового образа жизни.
Подгруппы, в которых ежегодный риск внезапной сердечной смерти прогрессивно возрастает, являются относительно немногочисленными. Из этого следует, что пропаганда здорового образа жизни среди населения закономерно приведет к снижению количества больных с коронарной болезнью сердца, что в свою очередь позволит снизить количество случаев внезапной сердечной смерти.
Дополнительные обследования
График диспансеризации подростков определён государством и предусматривает детальные осмотры как минимум шестью специалистами детей в 1, 5, 7 и 9 классах. Подростковая диспансеризация, особенно та, что проводится в период полового созревания, включает в себя и дополнительные исследования. Так, подросток обязательно должен посетить педиатра, сдать базовые анализы, сходить к ЛОРу, окулисту, ортопеду, стоматологу, психологу, эндокринологу. По большей части патологические состояния из этой сферы могут существенно ухудшить состояние здоровья ребёнка, заставляя другие органы и системы, в т.ч. и сердечно-сосудистую, работать буквально на износ.
Конечно же, в качестве профилактических мер следует пересмотреть график ребёнка и сделать его там, где это возможно, менее насыщенным. Также необходимо позаботиться и о питании подростка. Ведь в период взросления ему как никогда нужна правильная пища, здоровая и сбалансированная. Обязательно нужно подобрать витаминотерапию, чтобы восполнить недостаток полезных микроэлементов, который сегодня встречается довольно часто. Так, врачи говорят, что у многих подростков в возрасте около 14 лет отмечается анемия. А это и усталость, и несобранность, и невнимательность, за которыми тянутся плохие оценки в школе, конфликты с учителями и родителями. Подростки — это всё же ещё дети, которые также нуждаются во внимании и заботе.
Факторы риска внезапной сердечной смерти в популяции
| Немодифицируемые факторы риска | Модифицируемые факторы риска |
| Возраст | Курение |
| Мужской пол | Гипертензия |
| Семейный анамнез коронарной болезни сердца | Повышенный уровень ЛПНП |
| Генетические факторы | Сахарный диабет |
| Ожирение |
Профилактика ВСС: рекомендации европейского общества кардиологов
Группа специалистов по внезапной сердечной смерти европейского общества кардиологов представляет рекомендации, направленные на снижение частоты ВСС. Рекомендации представлены в таблицах и распределены следующим образом:
Класс I:
достоверные доказательства и/или единство мнений экспертов в том, что данная процедура или вид лечения целесообразны, полезны и эффективны.
Класс II:
противоречивые доказательства и/или расхождение во мнениях экспертов о пользе/эффективности процедуры или лечения.
Класс IIa:
преобладают доказательства и/или мнения экспертов за пользу/эффективность.
Класс IIb
: польза/эффективность недостаточно хорошо подтверждена доказательствами и/или мнениями экспертов.
В настоящих рекомендациях термины «первичная» и «вторичная» профилактика используется в основном в контексте желудочковой аритмии. Терапия, назначаемая с целью предотвращения развития устойчивой желудочковой аритмии пациентам без эпизодов жизнеугрожающих желудочковых аритмий в анамнезе, однако отнесенным к группе высокого риска их развития, относится к «первичной» профилактике. Терапия, рекомендуемая пациентам с остановкой сердца и синкопами/гипотензией на фоне пароксизма желудочковой тахикардии, является «вторичной» профилактикой.
I. Инфаркт миокарда и сердечная недостаточность
А. Стратификация риска
Для определения риска ВСС в группе пациентов с инфарктом миокарда в анамнезе используются как неинвазивные, так и инвазивные тесты.
Стратификация риска у пациентов, перенесших ИМ
с развитием / без развития СН
| Класс | I | IIa | IIb |
| Демографическая изменчивость ФВ ЛЖ ВР или чувствительность БР Объем ЛЖ | ЭС неустойчивая ЖТ ЧСС покоя | Поздние потенциалы ЭФИ Динамичность з. Т Проходимость инфаркт– зависимой артерии |
ФВ ЛЖ – фракция выброса левого желудочка; ВР – вариабельность ритма
БР – барорефлекс; ЭС – экстрасистолия; ЖТ – желудочковая тахикардия
ЧСС – частота сердечных сокращений; з. Т – зубец Т
Б. Первичная и вторичная профилактика ВСС у пациентов с ИМ в анамнезе
Наиболее часто внезапная сердечная смерть встречается среди пациентов, перенесших инфаркт миокарда. В этой группе к первичной профилактике относится медикаментозное лечение бета-блокаторами, аспирином, ингибиторами АПФ и холестеринснижающими препаратами. У больных с документированной устойчивой ЖТ или ЖФ, альтернативой является имплантируемый кардиовертер-дефибриллятор (КД) или амиодарон, а в отдельных случаях абляция или хирургическое лечение. У пациентов с ИМ в анамнезе, снижением ФВ ЛЖ меньше или равно 40% (меньше или равно 5%) и клинически симптомными пароксизмами неустойчивой ЖТ, либо индуцируемой устойчивой или неустойчивой ЖТ при программированной электростимуляции (ЭФИ), рекомендованным методом лечения является имплантация КД. Для вторичной профилактики ВСС применение КД рекомендовано реанимированным после ФЖ и пациентам с гемодинамически симптомными пароксизмами ЖТ.
Первичная профилактика у пациентов, перенесших ИМ с развитием / без развития СН
| Класс | I | IIa | IIb |
| ИМ в анамнезе | Бета-блока-торы Ингибиторы АПФ Холестерин-снижающие препараты Аспирин | Полинена-сыщенные жирные кислоты Амиодарон | |
| ИМ + дисфункция ЛЖ | Бета-блока-торы Ингибиторы АПФ Блокаторы рецепторов альдостерона | Амиодарон | |
| Гемодинамически бессимптомные ЖТ | Амиодарон Бета-блока-торы | КД Абляция Хирургическое лечение | |
| ФВ ЛЖ меньше или равно 40% + пароксизмы неустойчивой ЖТ + индуцируемая устойчивая ЖТ при ЭФИ | КД |
Вторичная профилактика у пациентов, перенесших ИМ с развитием / без развития СН
| Класс | I | IIa | IIb |
| ФЖ | КД | ||
| Гемодинамически симптомная устойчивая ЖТ | КД | Амиодарон Бета-блокаторы |
II. Кардиомиопатии
Гипертрофическая кардиомиопатия (ГКМП)
ГКМП является относительно часто встречаемой патологией сердца (частота среди взрослых около 1:500), при которой внезапная сердечная смерть является наиболее вероятным исходом в любом возрасте, но наиболее часто у молодых, нередко асимптомных пациентов. Имплантация КД для профилактики внезапной сердечной смерти серьезно обоснована у больных, выживших после остановки сердца (вторичная профилактика). Профилактическое использование КД также возможно у пациентов с двумя и более факторами риска.
Гипертрофическая кардиомиопатия
| Класс | I | IIa | IIb |
| Стратификация риска | Устойчивая ЖТ ФЖ | Семейный анамнез ВСС Синкопы Гипертрофия ЛЖ (ТМЖП больше см) Неустойчивая ЖТ Гипотония во время выполнения нагрузочного стресс-теста | Высокий риск мутаций |
| Первичная профилактика | КД | Амиодарон | |
| Вторичная профилактика | КД |
ТМЖП – толщина межжелудочковой перегородки
Аритмогенная дисплазия правого желудочка (АДПЖ)
АДПЖ является одной из основных причин внезапной сердечной смерти в «до-коронарной» возростной группе. Не смотря на то, что предрасполагающие факторы ВСС еще не достаточно изучены в больших проспективных исследованиях, внезапная сердечная смерть случается более часто у пациентов с выраженными изменениями правого желудочка, а также с вовлечением в процесс ЛЖ. У реанимированных после ВСС (вторичная профилактика), у пациентов с устойчивой ЖТ и неэффективной терапией антиаритмиками и у больных из группы высокого риска с документированными пароксизмами ЖТ, наиболее адекватным лечением является имплантация КД.
Аритмогенная дисплазия правого желудочка
| Класс | I | IIa | IIb |
| Стратификация риска | Устойчивая ЖТ/ФЖ Дилатация ПЖ Дисфункция ПЖ Индуцируемая ЖТ/ФЖ при ЭФИ | Семейный анамнез ВСС Поздние потенциалы + дисфункция ЛЖ ЖТ Индуцируемая ЖТ/ФЖ при ЭФИ | |
| Первичная профилактика | КД | Антиаритмические препараты | |
| Вторичная профилактика | КД |
ПЖ – правый желудочек; ЭФИ – электрофизиологическое исследование
Дилатационная кардиомиопатия (ДКМП)
ВСС является одной из наиболее частых механизмов смерти при ДКМП, особенно на ранних стадиях заболевания. Доказано, что фракция выброса (ФВ) является наиболее точным предиктором исхода как в отношении внезапной сердечной смерти, так и смерти при прогрессирующей СН. Частота синкопальных эпизодов также считается одним из достоверных факторов риска внезапной сердечной смерти.
Общая терапевтическая стратегия, направленная на снижение риска ВСС у пациентов с ДКМП, включает использование ингибиторов АПФ, бета-блокаторов и антагонистов рецепторов альдостерона, тогда как амиодарон и имплантация КД используются в индивидуальных случаях. В нескольких исследованиях, изучавших роль антиаритмических препаратов у больных с ДКМП, получены данные (не доказанные статистически) что медикаментозное лечение, рекомендуемое больным, перенесшим ИМ с развитием СН, столь же эффективно у больных ДКМП. Использование КД для вторичной профилактики считается допустимым, имплантация КД также рекомендуется пациентам из группы высокого риска с целью первичной профилактики внезапной сердечной смерти.
Дилатационная кардиомиопатия
Класс
| I | IIa | IIb | |
| Стратифика-ция риска | Устойчивая ЖТ ФЖ | Синкопы | Снижение ФВ Неустойчивая ЖТ |
| Первичная профилактика | Ингибиторы АПФ Бета-блокаторы | КД Блокаторы рецепторов альдостерона | Амиодарон |
| Вторичная профилактика | КД Ингибиторы АПФ Бета-блокаторы | Блокаторы рецепторов альдостерона | Амиодарон |
Слабые дети
Современные дети имеют особый уклад жизни по сравнению поколениями прошлого. С одной стороны, у них больше возможностей, т.к. им доступны глобальные источники информации, больше кружков и хобби, а с другой, они меньше гуляют, реже общаются со сверстниками, неправильно питаются.
Кроме того, свой вклад в дело ухудшения здоровья детей вносит и… медицинский прогресс. Ведь сегодня нередко роды у молодых матерей происходят на очень ранних сроках. Врачи научились выхаживать таких малышей: удаётся доращивать даже крох, родившихся с весом в 1 кг! Эти малыши со временем догоняют своих сверстников, но всё же остаются достаточно хрупкими , и к ним нужно подходить с особым вниманием: чаще обследовать у врачей, не игнорировать даже кажущиеся порой безобидными сбои в здоровье. Естественно, и перегружать их не стоит. Также отдельную опасность для неокрепших организмов современных подростков представляют различные инфекции. Из-за мутации вирусов и повального родительского самолечения даже банальные простуды могут переноситься детьми гораздо сложнее. Особую тревогу у врачей вызывают инфекции, когда из симптомов появляется одна только температура и ничего больше. Всё это, естественно, сильно подкашивает иммунные силы детского организма.
А ещё не стоит забывать и о периоде гормональной перестройки, который сегодня сдвинулся, и взросление у детей начинается раньше. И это тоже становится серьёзным испытанием для хрупкого организма.
Статья по теме
Евгений Ямбург: Здоровых детей почти не осталось
III. Генетическая патология ионных каналов
Удлинение интервала QT
Синдром «удлиненного QT» ассоциируется с высоким риском внезапной сердечной смерти. Стратификация риска в основном базируется на наличии синкопальных эпизодов, Torsades de Pointe (ЖТ «пируэт»)и остановки сердца в анамнезе. Первичная профилактика ВСС в целом основана на лечении бета-блокаторами. Имплантация КД рекомендована для вторичной профилактики, а также у больных с ЖТ/ФЖ на фоне адекватного лечения бета-блокаторами в анамнезе.
Удлинение интервала QT
| Класс | I | IIa | IIb |
| Стратифика-ция риска | ЖТ «пируэт»/ ФЖ/остановка сердца Синкопы Синдром Жервелла– Ланге-Нильсена Удлинение интервала QT | QT больше 600 мс Развитие ЖТ/ФЖ в детском возрасте Удлинение QT + AV-блокада Макроскопи-чески динамич-ные зубцы Т Женский пол Послеродовый период | Семейный анамнез ВСС Повышение дисперсии интервала QT |
| Первичная профилактика | Избегать использо-вания препаратов, удлиняющих интервал QT Бета-блокаторы Избегать интенсивных физических нагрузок | Симпатическая денервация ЛЖ ЭКС | |
| Вторичная профилактика | КД + бета-блокаторы + избегать использо-вания препаратов, удлиняющих интервал QT Избегать интенсивных физических нагрузок |
ЭКС – электрокардиостимулятор
Синдром Бругада
Диагностика синдрома Бругада (СБ) основана на наличии спонтанной или индуцируемой элевации сегмента ST в отведениях V1-V с/без блокадой правой ножки пучка Гиса (БПНПГ). Стратификация риска до настоящего времени недостаточно определена, обсуждается роль ЭФИ для выявления пациентов с факторами высокого риска. У выживших после остановки сердца рекомендуется имплантация КД. Профилактическое использование КД в группе высокого риска настоятельно рекомендуется, однако данный подход ограничен отсутствием четко определенных критериев риска.
Синдром Бругада
| Класс | I | IIa | IIb |
| Стратификация риска | Устойчивая ЖТ ФЖ | Синкопы Семейный анамнез ВСС | Индуцируемая ЖТ/ФЖ при ЭФИ |
| Первичная профилактика | КД у пациентов с синкопами/ЖТ | КД у асимптомных пациентов с ЖТ инду-цируемыми при ЭФИ | |
| Вторичная профилактика | КД |
Катехоламинэргическая полиморфная желудочковая тахикардия
До настоящего времени отсутствует точное определение катехоламинергической полиморфной желудочковой тахикардии (КПЖТ), так как проведение крупномасштабных исследований не возможно. Это заболевание ассоциируется с высоким риском внезапной сердечной смерти в молодом возрасте, но критерии для стратификации отсутствуют. Профилактика внезапной сердечной смерти основана на применении бета-блокаторов; КД рекомендованы для вторичной профилактики, так как значимость КД для первичной профилактики не определена.
Катехоламинэргическая полиморфная желудочковая тахикардия
| Класс | I | IIa | IIb |
| Стратифика-ция риска | ФЖ | Семейный анамнез ВСС Неустойчивая ЖТ/синкопы в детском возрасте | Синкопы |
| Первичная профилактика | Бета-блокаторы | КД | |
| Вторичная профилактика | КД + бетаблокаторы | Бета-блокаторы |
IV. Патология клапанов
Аортальный стеноз
Среди пациентов, причиной смерти которых является аортальный стеноз (АС), около 20% составляет внезапная сердечная смерть. При отсутствии симптомов, выживаемость больных с АС высока даже без замены клапана. Прогностическое значение различных гемодинамических и электрофизиологических исследований ограничено. Асимптомные пациенты с гемодинамически выраженным аортальным стенозом должны находиться под постоянным наблюдением и при развитии симптомов – безотлагательно прооперированы. У пациентов с документированной устойчивой желудочковой тахикардией должна рассматриваться возможность имплантации КД.
Аортальный стеноз
| Класс | I | IIa | IIb |
| Стратифика-ция риска | Синкопы Стенокардия | ЖТ, в том числе индуцируемые при ЭФИ Снижение толерантности к физической нагрузке | Значимый стеноз |
| Первичная профилактика | Хирургическое лечение | Амиодарон | |
| Вторичная профилактика | КД |
Пролапс митрального клапана
Пролапс митрального клапана (ПМК), как правило, имеет благоприятный прогноз; имеются предположения о риске внезапной сердечной смерти, однако доказательства отсутствуют. Большинство случаев ВСС описано у пациентов, перенесших ранее синкопы или остановку сердца, семейный анамнез ВСС в молодом возрасте, с выраженным пролабированием или миксоматозным изменением створок митрального клапана. Пациентам, выжившим после остановки сердца, рекомендуется имплантация КД.
Пролапс митрального клапана
Класс
| I | IIa | IIb | |
| Стратификация риска | Устойчивая ЖТ ФЖ | Семейный анамнез ВСС Выраженное пролабирование или миксоматозное изменение створок | Удлинение интервала QT Частые/групповые ЭС Индуцируемая ЖТ/ФЖ при ЭФИ Регургитация на митральном клапане Поздние потенциалы |
| Первичная профилактика | |||
| Вторичная профилактика | КД |
Результаты и обсуждение
Установлено, что в структуре ВС заболевания сердечно-сосудистой системы (ССС) занимают ведущее место и составляют в среднем 74% по Омску (табл. 1).
Таблица 1. Показатели В.С. за 2005-2014 гг. по Омску
По Москве средний показатель смертности от заболеваний ССС также занимает лидирующие позиции и составляет 79,19% (табл. 2).
Таблица 2. Показатели В.С. за 2005-2014 гг. по Москве
Из данных табл. 1 и 2 видно, что на протяжении последнего десятилетия заболевания органов кровообращения занимают первое место среди прочих причин ВС.
Анализ случаев ВС по половому признаку позволил выявить преобладание летальных исходов среди лиц мужского пола. В возрастной группе до 39 лет мужчины составили 78% всех случаев ВС, тогда как в возрастной группе старше 40 лет эти показатели составили 57% у мужчин и 43% у женщин, а к возрасту 60 лет и старше гендерные различия практически сравнялись с преобладанием численности среди женщин (табл. 3).
Таблица 3. Половозрастная характеристика ВС
Второе место в структуре ВС по Омску занимают заболевания органов дыхания — 9% и по Москве — 6%. Показатели смертности по заболеваниям органов желудочно-кишечного тракта стабильны на протяжении всего периода и составляют 4% в обоих городах. На заболевания центральной нервной системы приходится от 1,2 до 3% в различные периоды. В обоих городах обращает на себя внимание показатель ВС от онкологической патологии. Он характеризуется прогрессивным ростом на протяжении 10 лет. В Москве эти показатели выросли в 2,2 раза (табл. 4).
Таблица 4. Показатели В.С. от онкологической патологии (по данным БСМЭ ДЗ Москвы)
В группе инфекционных заболеваний в качестве основной причины смерти отмечали те или иные формы туберкулеза с осложнениями, в ряде случаев недиагностированного при жизни. Как правило, данная причина ВС наблюдалась в группе лиц, ведущих асоциальный образ жизни, имеющих в той или иной степени признаки алиментарной кахексии и органной патологии, отражающей хроническую алкогольную интоксикацию.
Таким образом, структура ВС в обоих городах характеризуется стабильными показателями смертности в группе ВСС (74-79%) и ростом ВС от онкологической патологии в Москве.
Особый интерес в судебно-медицинской практике вызывают случаи наступления ВСС у молодых лиц в возрасте до 35 лет2 вызывающих спорные вопросы со стороны родственников, близких и правоохранительных органов, обусловленные отсутствием каких-либо клинических данных о прижизненном медицинском наблюдении или обращении к врачам. При обычном макро- и микроскопическом исследовании трупов таких лиц патологические изменения сердца и крупных сосудов практически отсутствуют или, как правило, незначительны.
В группе до 35 лет за 10-летний период были отобраны и изучены 1914 таких случаев. Анализ показал, что в данной группе мужчины составляют 78% (табл. 5), средний возраст которых 32-34 года, т. е. категория трудоспособного, экономически перспективного и репродуктивного возраста.
Таблица 5. Показатели В.С. лиц в возрастной группе до 35 лет
Частота ВС лиц молодого возраста из всей популяции умерших составила от 15 до 15,3%.
За 2005 и 2014 г. изменилась и структура причин смерти в исследуемой группе, что позволило установить определенные закономерности (табл. 6).
Таблица 6. Сравнительный анализ причин ВСС среди лиц до 35 лет
Как видно из данных табл. 6, значительно выросли показатели ВСС от кардиомиопатии, форма которой определяется судебно-медицинским экспертом в ходе вскрытия на основании морфологических признаков (дилатационная, гипертрофическая и др.). Анализ всех случаев, когда был поставлен диагноз кардиомиопатии (КМП), позволил выявить единый подход к диагностике данной патологии, отражающей наличие диагностических критериев: гипертрофия сердца (масса сердца более 360 г), расширение полостей, дряблость, тусклость миокарда, отсутствие атеросклеротического поражения сосудов, клапанной патологии, а также наличие патогистологических признаков: атрофия кардиомиоцитов, неравномерная гипертрофия их, выраженный липоматоз миокарда, липофусциноз, миоцитолиз, периваскулярный кардиосклероз, фиброз эндокарда (рис. 1). Основным терминальным симптомокомплексом при кардиомиопатии является аритмия, так как при жизни у таких лиц выявляются пролонгированный интервал R-R, нарушение проводимости и различные формы аритмий (желудочковые экстрасистолы, пароксизмальные тахикардии) [21, 22]. При наличии провоцирующего фактора (физическая нагрузка) быстро развивается острая сердечно-сосудистая недостаточность с явлениями отека легких. По данным БУЗ БСМЭ Д.З. Москвы, смертность от кардиомиопатии значительно выросла за последние 10 лет. Рост данной патологии может быть обусловлен ростом употребления в группе подростков (13 лет) и юношей до 23 лет слабоалкогольных напитков (пиво), механизм повреждающего действия которого выражается в нарушении энергетических и метаболических процессов в миокарде и в прямом токсическом действии кобальта на кардиомиоциты.
Рис. 1. Кардиомиопатия. а — липоматоз миокарда при дилатационной кардиомиопатии; б — липофусциноз. Окраска гематоксилином и эозином.
В группе лиц молодого возраста у 57% умерших, особенно в возрасте до 29 лет, выявили наружные и внутренние признаки системной патологии — дисплазии соединительной ткани (ДСТ). Полученные в последние годы данные о диагностике патологических состояний и заболеваний, связанных с ДСТ, позволили рассматривать данную патологию как один из факторов риска ВС среди лиц молодого возраста. Множество работ, посвященные глубокому изучению функционального состояния миокарда и центральной гемодинамики при ДСТ, позволили сформировать утверждение о том, что патология ССС у лиц с ДСТ является основной, а кардиоваскулярные расстройства — ведущие причины сокращения жизни пациентов [23, 24].
Поиск признаков ДСТ позволяет в ходе наружного осмотра трупа выявить следующие крупные и мелкие биологические признаки [25]:
1) астенический тип конституции;
2) высокий рост;
3) плоская, узкая, длинная грудная клетка;
4) слабое развитие подкожной основы;
5) наличие патологии грудины (воронкообразная);
6) патология позвоночника (сколиоз, лордоз, сочетанные формы);
7) кожный синдром — наличие стрий, тонкая, бледная, «мраморная» кожа;
 синдром «голубых склер»;
синдром «голубых склер»;
9) сросшаяся мочка уха;
10) диастема между первыми зубами, скученность, неправильный рост зубов, готическое небо;
11) искривление нижних конечностей (Х- и О-образные голени);
12) все виды плоскостопия (продольное, поперечное); вальгусная стопа;
13) второй палец стопы больше первого;
14) сандалевидная щель (между I и II пальцами стопы)
Наличие 1-2, 3 и более крупных внешних признаков позволяет считать данную патологию как предсуществующую наступлению ВС, так как внешние признаки свидетельствуют о наличии ДСТ, формирующей кардиоваскулярный синдром, синдром диспластического сердца с метаболическими нарушениями, а также другие синдромы: сосудистый, торакодиафрагмальный, иммунологический.
Патология ССС у лиц с ДСТ является основной и диагностируется уже при макроскопическом исследовании.
1. Сердце: нарушение формы, размеров, положения, изменение анатомо-топографических соотношений; патология полостей и клапанного аппарата (пролапс митрального клапана), эндокарда, миокарда, патология проводящей системы сердца.
2. Коронарные сосуды: наличие аневризм, патологически измененный ход сосудов, извитость, аномальное отхождение.
3. Патология аорты: гипоплазия, истончение, формирование аневризм дуги или восходящего отдела.
4. Патология сосудов головного мозга: мальформации, врожденные аневризмы, истончение и разрыв стенки, патологическая извитость и др.
5. Патология венозного отдела: тромбозы, тромбофлебиты, ТЭЛА как причина смерти.
По данным литературы [4, 5, 26], непосредственными причинами смерти у лиц с признаками ДСТ и наличием кардиовакскулярного синдрома являлись массивные базальные субарахноидальные кровоизлияния с прорывом в желудочковую систему головного мозга в результате разрыва врожденных аневризм артерий головного мозга; тромбоэмболия легочной артерии при варикозном поражении вен; геморрагический шок вследствие разрыва врожденной аневризмы грудной аорты; профузные кровотечения, обусловленные разрывом мелких артерий внутренних органов (желудочные, пищеводные). Основными звеньями формирования сосудистых аневризм у лиц с ДСТ являются врожденный дефект мышечного слоя сосудистой стенки, повреждение внутренней эластической мембраны, изменение коллагеновых волокон сосудов и гемодинамические нарушения, возникающие в условиях присоединения провоцирующих факторов риска: физическая нагрузка, психоэмоциональный стресс, курение, увлечение слабыми алкогольными напитками (рис. 2).
Рис. 2. Разрыв аневризмы сосуда основания головного мозга с развитием базального субарахноидального кровоизлияния.
Случаи наступления ВС во время занятий спортом (во время тренировок, на соревнованиях, при занятиях физической культурой в школе или учебном заведении) в судебно-медицинской практике являются наиболее сложными, так как умирают, как правило, юноши или молодые мужчины в возрасте 16-23 лет, считавшиеся практически здоровыми [27-30]. По нашим данным, наступление смерти регистрировалось в таких видах спорта, как хоккей, волейбол, баскетбол, а также при занятиях в тренажерном и спортивном залах. В подобных случаях спортивная деятельность как психофизическое усилие повышенной интенсивности является причинным фактором ВС. А.В. Смоленский и Б.Г. Любина [30] предложили трактовать ВС в спорте следующим образом: это смерть, наступающая в течение часа с момента острых симптомов и совпадающая по времени со спортивной деятельностью (перед стартом, во время соревнований, сразу после финиша) при отсутствии внешних причин, которые сами по себе могли быть причиной смерти. Следовательно, обстоятельства наступления смерти всегда будут свидетельствовать о наличии провоцирующего фактора — активной физической нагрузки спортивного характера, и развитие терминальных состояний будет проходить в присутствии свидетелей. По нашим данным, наступление ВС у 42% лиц молодого возраста констатировалось до приезда бригады «скорой помощи», у 47% — после прибытия медицинских работников и оказания реанимационных мероприятий и у 11% смерть наступала без свидетелей.
В наших исследованиях смерть при физической нагрузке (начало тренировки, момент нагрузки, после нагрузки) регистрировалась в 23 случаях. Провоцирующим фактором наступления ВС в 4 случаях являлась физическая нагрузка сексуального характера, в 7 — физическая нагрузка, связанная с подъемом тяжести (подъем штанги, перевоз мебели, работа на дачном участке и т. д.), в 12 случаях — активные занятия спортом (занятия физкультурой в вузе, физическая подготовка в воинской части, смерть в тренажерном зале, смерть на спортивных соревнованиях). Анализ всех указанных случаев позволил физическую нагрузку рассматривать как основной провоцирующий фактор наступления ВС по сердечному генезу. Во всех случаях ВС на фоне физической нагрузки основные патологические изменения были выявлены в сердце, проводящей системе сердца, а также в сосудистом коронарном русле.
Патоморфологические изменения в сердце отражали, как правило, основной механизм ВСС — аритмогенный. В ряде случаев прибывшие до наступления биологической смерти врачи неотложной медицинской помощи регистрировали на ЭКГ эпизоды пароксизмальной тахикардии, наличие групп экстрасистол с последующим трепетанием и мерцанием предсердий, которые позволяли экспертам выявить и установить основную причину смерти. Основными видами фатальных аритмий являлись желудочковые аритмии (80% случаев), внутрижелудочковые или атриовентрикулярные блокады. Асистолия встречалась гораздо реже (около 20%) и отражала атриовентрикулярную блокаду или слабость синусового узла. На сегодняшний день отсутствуют патоморфологические, биохимические и патогистологические маркеры, позволяющие диагностировать аритмический генез наступления смерти, что в ряде случаев приводит к искажению и подмене нозологической верификации причины смерти лиц молодого возраста.
V. Патология коронарных артерий
Аномальное отхождение коронарных артерий
Наиболее часто ВСС случается у пациентов с аномальным отхождением ствола левой коронарной артерии от правого либо некоронарного синусов Вальсальвы. Следовательно, особое внимание должно уделяться молодым пациентам с болью в груди, похожей по описанию на ангинозную. Хирургические вмешательства являются наиболее подходящим методом лечения у пациентов с высоким риском внезапной сердечной смерти.
Аномальное отхождение коронарных артерий
| Класс | I | IIa | IIb |
| Стратификация риска | ФЖ | Молодые пациенты со стенокардией или положительным нагрузочным тестом | |
| Первичная профилактика | Хирургическое лечение | ||
| Вторичная профилактика | Хирургическое лечение |
Миокардиальные мосты
Долгосрочный прогноз у пациентов с наличием миокардиальных мостов представляется благоприятным, однако в некоторых случаях данная патология может быть причиной развития тахиаритмий или внезапной сердечной смерти. У симптомных пациентов для диагностики миокардиальных мостов используется количественная коронароангиография, доплеровское исследование и внутрисосудистый ультразвук. Медикаментозное лечение с использованием бета-блокаторов, хирургическое лечение, ангиопластика и стентирование коронарных артерий являются альтернативными методами лечения.
Миокардиальные мосты
| Класс | I | IIa | IIb |
| Стратификация риска | Симптомная ЖТ ФЖ | Ишемия миокарда | |
| Первичная профилактика | Хирургическое лечение у пациентов с ишемией миокарда | Бета-блокаторы | |
| Вторичная профилактика | Хирургическое лечение у пациентов с ишемией миокарда |
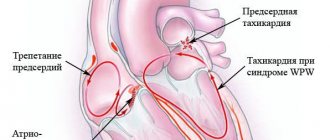
VI. Синдром Вольфа-Паркинсона-Уайта (WPW)
По данным современных исследований, у пациентов с синдромом WPW частота внезапной сердечной смерти составляет 0,15% в год. Основной причиной ВСС является переход фибрилляции предсердий с быстрым желудочковым ответом в фибрилляцию желудочков. Выжившие после реанимации по поводу внезапной сердечной смерти, как правило, характеризуются отсутствием симптомов, укорочением интервалов R-R (меньше 250 мс) во время пароксизма фибрилляции предсердий, наличием множественных или задне-перегородочных дополнительных путей проведения. Электрофизиологическое исследование с возбуждением предсердий и определением интервалов R-R между предвозбужденными комплексами QRS имеет высокую чувствительность, но специфичность и значимость при определении положительного предиктора ограничены. У пациентов с высоким риском ВСС рекомендована катетерная абляция, в особенности у реанимированных после фибрилляции желудочков или больных с клиническими проявлениями во время приступов фибрилляции предсердий с быстрым ответом желудочков.
Синдром Вольфа-Паркинсона-Уайта
| Класс | I | IIa | IIb |
| Стратифика-ция риска | меньше 250 мс продолжительность цикла при ФП меньше 270 мс антероградный рефрактерный период дополнительных путей проведения Множественные дополнительные пути проведения | Прекращение предвозбуждения при лечении аймалином | |
| Первичная профилактика | Абляция при фибрилляции предсердий и наличии быстрого проведения через дополнительные пути | Абляция у асимптомных пациентов с – семейным анамнезом ВСС – спортсменов | Амиодарон Антиаритми-ческие препараты классов Ia и Iс |
| Вторичная профилактика | Абляция |
Патогенез
У детей обычно отмечаются аномалии синтеза серотонина, что предположительно нарушает способность к нормальному регулированию пробуждения и дыхательных движений, в особенности в ситуациях, потенциально опасных для жизни, в частности – во время сна и переворачивании ребенка на живот. Кроме того, предопределяющими летального исхода становятся изменения полиморфизма противовоспалительных цитокинов и уменьшенный мандибулярнй размер. Другая цепочка механизмов, вызывающих внезапную остановку дыхания, связана с процессом накопления высоких концентрация углекислого газа и недостаточности оксигенации крови.
В целом различают несколько теорий развития механизмов танатогенеза – респираторную, кардиальную и метаболическую.
VII. Брадиаритмии
Установлено, что брадиаритмии являются причиной внезапной сердечной смерти в 15-20% случаев. Факторами риска брадиаритмической смерти являются AV блокада высокой степени с нарушениями внутрижелудочкового проведения, однако при наличии структурных изменений в сердце эти факторы могут предрасполагать к развитию тахиаритмий. Электрокардиостимуляция является средством выбора у пациентов группы высокого риска с брадиаритмией: она купирует симптоматику и может снизить летальность.
Стратификация риска при нарушениях сердечной проводимости
| Класс | I | IIa | IIb |
| Проибретенная AV блокада | AV блокада III степени AV блокада II степени, тип II Синкопы Сочетание заболевания сердца с ХСН | ||
| Врожденная AV блокада III степени | Синкопы Удлинение интервала QT Врожденные заболевания сердца | ||
| Хроническая двух– или трехпучковая блокада | Сочетание заболевания сердца с ХСН | Синкопы Проведение от пучка Гисса к желудочкам 100 мс (интервал HV 100 мс) Внутрижелудочковые блокады Блокады, индуцируемые при проведении ЭФИ |
Внегоспитальная реанимация
Выживаемость после остановки сердца варьирует от 5% до 60% в зависимости от характеристик остановки сердца (то есть сердечной этиологии или нет; верифицированная или нет; фибрилляция желудочков или нет). На результат сердечно-легочной реанимации (СЛР) влияет не только успешность ее проведения, но и состояние пациента до начала СЛР.
В настоящее время общепринятым считается тот факт, что время, прошедшее до электрической дефибрилляции является единственным и наиболее значимым определяющим фактором выживаемости после остановки сердца.
Инструкция к автоматическому наружному дефибриллятору позволяет проводить дефибрилляцию в случаях внегоспитальной фибрилляции желудочков или желудочковой тахикардии людям немедицинских профессий, часто за много минут до прибытия бригады скорой помощи. Эта стратегия известна на Западе как «дефибрилляция, проведенная первым отреагировавшим», по принципу взаимопомощи.
Что делать если у малыша остановилось дыхание?
Необходимо стимулировать дыхательный центр. Для этого возьмите ребенка на руки и потормошите, затем осторожно помассируйте его ручки, ступни, мочки ушей и энергично проведите пальцами вдоль позвоночника. Как правило, таких действий бывает достаточно, чтобы ребенок проснулся.
Если этого не произошло, начните проводить малютке искусственное дыхание, а если отсутствует пульс, то и непрямой массаж сердца. Однако для правильного осуществления всех действий желательно, чтобы вы приобрели необходимые навыки для этого во время беременности или ранее, когда планировали стать мамой.
Кроме того, как только вы начали оказывать помощь своему малышу, кто-то из родных должен вызвать скорую помощь, чтобы медики успели приехать вовремя.