Что такое диабет первого типа, чем он опасен?
Содержание статьи
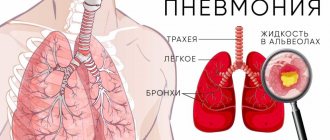
Ювенильный диабет 1 типа (СД1) — болезнь, связанная с нарушением обмена веществ, а именно с дефицитом гормона инсулина и повышенной концентрацией глюкозы в крови. Это аутоиммунное заболевание, при котором иммунитет ошибочно уничтожает собственные клетки организма, поэтому его сложно лечить. Болезнь поражает и взрослых и детей. Стать инсулинозависимым малыш может после перенесённого вируса или инфекции. Если сравнивать статистику по диабету 1 и 2-го типа, СД1 встречается примерно в одном из 10 случаев.
Диабет первого типа опасен тяжелыми осложнениями — он постепенно разрушает всю сосудистую систему. Например, СД1 значительно увеличивает риск развития сердечнососудистых заболеваний: страдающие гипергликемией люди чаще подвергаются инсультам и инфарктам. Продолжительность жизни женщины, страдающей сахарным диабетом 1 типа, на 15 лет меньше, чем у здоровой ровесницы. Больные гипергликемией мужчины доживают в среднем до 50-60 лет и умирают на 15-20 лет раньше сверстников.
Диабетики всю жизнь должны соблюдать режим питания и распорядок дня, принимать инсулин и следить за содержанием сахара в крови. При соблюдении всех рекомендаций эндокринолога, а именно этот врач лечит сахарный диабет 1-го и 2-го типа, можно избежать опасных осложнений и жить нормальной жизнью.
Лечение
Лечение диабета сводится к управлению болезнью на протяжении всей жизни. СД 1-го типа предполагает постоянное введение больному недостающего гормона — инсулина. Кроме того, большую роль в лечении играет соблюдение режима питания, грамотное распределение физических нагрузок и самодисциплина.
Медикаментозное лечение: инсулинотерапия
Больным СД 1-го типа каждый день нужны уколы инсулина, чтобы контролировать уровень сахара в крови и получать необходимую организму энергию. Врач вместе с пациентом подбирает наиболее эффективный тип и схему введения препарата.
Ввод фиксированной дозы инсулина
При выборе этой схемы больной вводит себе фиксированную дозу инсулина в течение дня. В этом случае нужно тщательно следить за количеством потребляемых углеводов и учитывать физическую активность, чтобы не вызвать состояние гипер- или гипогликемии.
Как работает инсулиновая помпа
«Современные помпы состоят из нескольких блоков. Первый – это мониторинг глюкозы (под кожу имплантируется сенсор (иголочка), которая сотни раз измеряет уровень сахара в крови в течении длительного времени. Второй – флакон с инсулином (короткого действия), который поступает в кровь человека. Необходимо постоянно менять режимы дозировки инсулина в зависимости от физической активности и количества планируемого потребления калорий».
Моргунов Леонид Юльевич
эксперт
Заведующий эндокринологическим отделением ГБУЗ «ГКБ имени А.К. Ерамишанцева Департамента здравоохранения Москвы», врач-эндокринолог
Базально-болюсная схема
Данная схема имитирует выработку инсулина поджелудочной железой. Придерживаясь ее, больной вводит себе базальный инсулин длительного действия для поддержания уровня сахара в крови в отсутствии пищи. Перед едой, для устранения скачков сахара, вводится также болюсной инсулин короткого действия.
Его доза зависит от содержания сахара в крови и количества углеводов в потребляемых блюдах. Это более гибкая схема с точки зрения режима питания. Главное — правильно отсчитывать, сколько инсулина вам необходимо.
Важно!
Дозировать инсулин в зависимости от калорийности пищи и физической нагрузки научит лечащий врач и специалисты Школы диабета. Ее адрес уточняйте в районной поликлинике. Москвичи могут узнать его по этой ссылке. Занятия в такой школе желательно проходить ежегодно. Придется тщательно анализировать все, что вы едите, рассчитывать, сколько для этого нужно уколоть единиц инсулина, и следить за тем, как организм отреагирует на инъекцию.
Как вводить инсулин
Инсулинотерапии не стоит бояться. Для удобного ввода инсулина давно разработаны простые в обращении приборы: инсулиновая помпа и «пенфилл» — шприц-ручка с инсулином.
Инсулиновая помпа
Инсулиновая помпа (рис. 2) самостоятельно вводит необходимое количество инсулина в течение дня, имитируя работу поджелудочной железы. В этом случае используется инсулин короткого действия, программу болюсного ввода инсулина перед едой можно откорректировать в зависимости от пищевых привычек.
Рисунок 2. Инсулиновая помпа. Фото: Romaset / Depositphotos
У помповой инсулинотерапии имеется ряд противопоказаний, включающий в себя наличие психического заболевания, которое может привести к неправильному использованию прибора, сниженное зрение (если это мешает взаимодействовать с интерфейсом), острые соматические (не психические) заболевания или обострения хронических заболеваний, психоэмоциональный стресс.
Кроме того, использование помпы не рекомендуется при впервые диагностированный сахарный диабет 1-го типа, но это временное ограничение, связанное с тем, что больному необходимо сначала научиться считать инсулин, и только потом переходить к помповой терапии.
Помпа – сложности есть
«У 25% пациентов инсулиновая помпа «не работает», потому что постоянно нужно думать, как рассчитать и сколько ввести инсулина, использовать разные режимы, не забывать про все это и т.д. Ослепшим пациентам ее вообще не рекомендуется ставить, т.к. им будет сложно разобраться с этим прибором. Несмотря на постоянное совершенствование оборудования и хорошие отзывы об инсулиновой помпе, бывает очень много технических сложностей: иголочка забилась, прибор выходит из строя, не поступает инсулин и т.д., что может привести к серьезным осложнениям».
Моргунов Леонид Юльевич
эксперт
Заведующий эндокринологическим отделением ГБУЗ «ГКБ имени А.К. Ерамишанцева Департамента здравоохранения Москвы», врач-эндокринолог
Пенфилл
Пенфилл (рис. 3) — шприц-ручка для введения инсулина. Ручка позволяет менять дозу введения инсулина с помощью селектора.
Рисунок 3. Пенфилл. Фото: DGLimages / Depositphotos
Важно!
Доза введенного инсулина должна максимально точно соответствовать количеству потребленных углеводов. Используя шприц-ручку, никогда не вводите избыток инсулина «на всякий случай»! Падение уровня глюкозы в крови (гипогликемия) наступает очень быстро, можно потерять сознание.
Контроль сахара
Так как доза инсулина зависит от уровня сахара в крови, его нужно постоянно измерять с помощью глюкометра (рис. 4).
Рисунок 4. Глюкометр для измерения сахара в крови. Фото: spukkato / freepik.com
Спросите своего врача, каким должен быть ваш целевой уровень сахара, как часто следует его проверять. Поддержание показателя, максимально близкого к целевому, поможет вам предотвратить или отсрочить осложнения, связанные с диабетом.
Диабет в путешествии
Перед поездкой посетите своего врача и проконсультируйтесь по поводу маршрута, запланированной физической активности и возможных изменений в дозировке и схеме ввода инсулина.
Возьмите с собой необходимое количество инсулина или рецептов для его приобретения. Уточните, есть ли в наличии ваш препарат там, куда вы направляетесь. Запаситесь тест-полосками для глюкометра: смена рациона может привести к колебаниям гликемии. Лучше везти с собой в 2 раза больше медикаментов, чем вам требуется обычно.
Обзаведитесь медицинским браслетом, на котором указано, что вы страдаете диабетом. Получите туристическую страховку на случай, если вы опоздаете на рейс или вам понадобится медицинская помощь. Закажите специальное питание на борту самолета или возьмите еду в дорогу.
Глюкометр непрерывного действия и инсулиновая помпа могут отключиться при прохождении контроля с помощью рентгена в аэропорту. Попросите сотрудников таможни о ручном досмотре.
Диета
Ограничения в питании для больных СД 1-го типа актуальны, если доза вводимого инсулина — фиксированная. В первую очередь это касается углеводов. Их избыток или недостаток может спровоцировать скачки глюкозы в крови.
Если доза инсулина рассчитывается каждый раз перед приемом пищи, ограничивать себя в продуктах питания не придется. Нужно только учитывать, как тот или иной продукт влияет на уровень сахара в крови, рассчитывая его гликемический индекс (ГИ), и сколько «короткого» инсулина потребуется для контроля углеводного обмена после той или иной пищи.
Тем не менее, диета при диабете 1-го типа должна быть сбалансированной и основываться на принципах здорового питания. Уделяйте особое внимание соотношению углеводов, жиров и белков: от этого напрямую зависит количество необходимого вам инсулина.
При диабете врачи советуют сократить потребление:
- соленых, копченых, маринованных блюд,
- продуктов с высоким содержанием крахмала и жиров,
- кондитерских изделий, соусов и полуфабрикатов.
Пейте меньше фруктовых соков, сладких напитков и фаст-фуда — это вредно и для здорового человека.
Лечебная физкультура
Если вы регулярно занимаетесь спортом или фитнесом, чередуя силовые тренировки с кардионагрузками, помните о существовании «углеводного окна». По неопытности можно попасть в ситуацию жизнеугрожающей гипогликемии. Поэтому обязательно сообщите о своем диагнозе тренеру и на первых порах не занимайтесь в одиночку. Не делайте инъекции инсулина перед тренировкой, чтобы не спровоцировать падение уровня сахара в крови. Рассчитайте вместе с врачом, насколько нужно уменьшить обычную дозу инсулина в дни тренировок.
Важно!
Больным диабетом, как и здоровым людям, полезна посильная физическая активность — ходьба, бег трусцой, детям — подвижные игры. На первых этапах применения инсулина избегайте длительного активного плавания, альпинизма, быстрой или требующей усилий езды на велосипеде: остро возникающее падение уровня сахара в крови (из-за введения слишком большой дозы инсулина для такой интенсивной нагрузки) со слабостью вплоть до обморока может привести к травмам и создать угрозу для жизни.
Как развивается диабет 1 типа
Каков пусковой механизм развития диабета 1 типа, как и всех аутоиммунных заболеваний, до сих пор нет точного ответа. А вот главная причина болезни известна — недостаток инсулина возникает из-за гибели клеток островков Лангерганса. Островки Лангерганса — участки на хвосте поджелудочной железы, продуцирующие эндокринные клетки, которые участвуют в различных жизненных процессах.
Роль эндокринных клеток обширна, чтобы в этом убедиться, достаточно рассмотреть несколько примеров:
- Альфа-клетки производят гликоген, который накапливает энергию в печени. Этот полисахарид основная форма хранения глюкозы: запасы гликогена в печени у здорового человека могут достигать 6% от общей массы тела. Гликоген из печени доступен всем органам и может быстро восполнить дефицит глюкозы в организме.
- Бета-клетки вырабатывают инсулин, перерабатывающий глюкозу из крови в энергию. При недостаточном количестве бета-клеток или их некачественной работе, инсулина недостаточно, поэтому глюкоза остается в крови в неизменном виде.
- Дельта-клетки отвечают за выработку соматостатина, участвующего в работе желез. Соматостатин ограничивает секрецию соматотропина — гормона роста.
- ПП-клетки стимулируют выработку желудочного сока, без которого невозможно полноценное переваривание пищи.
- Эпсилон-клетки выделяют секрет, возбуждающий аппетит.
Островки Лангерганса снабжены капиллярами, иннервированы блуждающим и периферическим нервами, и имеют мозаичное строение. Островки, вырабатывающие определённые клетки, связаны между собой. Бета-клетки, вырабатывающие инсулин, угнетают производство глюкогена. Альфа-клетки подавляют продуцирование бета-клеток. Оба островка уменьшают количество производимого соматостатина.
Сбой иммунных механизмов приводит к тому, что иммунные клетки организма атакуют клетки островков Лангерганса. В силу того, что 80% поверхности островков занято бета-клетками, больше всего разрушаются именно они.
Погибшие клетки невозможно восстановить, оставшиеся клетки производят слишком мало инсулина. Его недостаточно для того, чтобы перерабатывать поступающую в организм глюкозу. Остаётся только принимать инсулин искусственно в виде инъекций. Сахарный диабет становится приговором на всю жизнь, он не излечим, и приводит к развитию сопутствующих заболеваний.
Причины развития сахарного диабета первого типа
Развитие диабета 1 типа провоцируют следующие заболевания:
- Тяжелые вирусные инфекции
(краснуха, ветрянка, цитомегаловирус, гепатит, свинка). В ответ на инфекцию организм вырабатывает антитела, которые одновременно с клетками вируса разрушают бета-клетки, во многом схожие с клетками инфекции. В 25% случаев после перенесённой краснухи человеку диагностируют сахарный диабет. - Аутоиммунные заболевания щитовидной железы и надпочечников
, вырабатывающих гормоны: аутоиммунный тироидит, хроническая надпочечниковая недостаточность. - Гормональные заболевания
: синдром Иценко-Кушинга, диффузный токсический зоб, феохромоцитома. - Длительный приём ряда лекарств
. Опасны антибиотики, таблетки против ревматизма, биодобавки с селеном — все они провоцируют гипергликемию — повышенное содержание глюкозы в крови. - Беременность
. Гормоны, вырабатываемые плацентой, увеличивают уровень сахара в крови. Поджелудочная железа испытывает повышенную нагрузку и не справляется с производством инсулина. Так развивается гестационный диабет. Это заболевание требует наблюдения и может проходить бесследно после родов. - Стресс.
Когда человек сильно нервничает в кровь выбрасывается большое количество адреналина и глюкокортикостероидов, разрушающих бета-клетки. У пациентов, имеющих генетическую предрасположенность, именно после стресса ставят диагноз «сахарный диабет 1 типа».
Причины сахарного диабета 1 типа у детей и подростков
Многие родители заблуждаются, думая, что диабетики заболели, так как ели много шоколада и сахара. Если ограничить ребёнка в сладком, его скорее можно защитить от диатеза, чем от диабета. Дети заболевают диабетом в раннем возрасте не из-за неправильного питания. Об этом говорят выводы ученых, изучающих эту проблему.
Авторитетный учёный Andreas Beyerlein из Мюнхенского Центра Гельмгольца провёл исследование, по завершению которого были сделаны следующие выводы:
- Перенесённая в возрасте 0-3 лет сильная вирусная инфекция в 84 % приводят к развитию сахарного диабета 1 типа, причём чаще диагностируют патологию по достижению ребёнком 8-летнего возраста.
- ОРВИ в острой форме, перенесённое младенцами до 3-х месяцев, вызывает диабет в 97% случаев.
- У детей, имеющих наследственную предрасположенность к гипергликемии, увеличивается риск развития заболевания в зависимости от алиментарных факторов (питания): искусственное вскармливание, раннее употребление коровьего молока, высокий вес при рождении (выше 4,5 кг).
Существует два пиковых возраста для обнаружения сахарного диабета у детей — 5-8 лет и подростковый период (13-16 лет). В отличие от взрослых, детский диабет развивается очень быстро и бурно. Проявляется болезнь с острой формы кетоацидоза (отравления кетоновыми телами, образующимися в печени) или диабетической комы.
Что касается наследственности, то вероятность передачи СД1 невысока. Если диабетом 1 страдает отец, риск передачи детям составляет 10%. Если мать, то риски сокращаются до 10%, а при поздних родах (после 25 лет) до 1%.
У однояйцевых близняшек риски заболеть разнятся. Если болеет один ребенок, то у второго заболевание возникает не чаще чем в 30-50 %.
Признаки и симптомы сахарного диабета у взрослых
Здесь перечислены классические симптомы сахарного диабета (СД). Прочитайте внимательно и прислушайтесь к своему организму.
- Постоянная усталость.
Постоянная усталость снижает активность и работоспособность человека, ухудшая его самочувствие. Если вы не чувствуете себя бодрым даже после сна — стоит задуматься. - Непроходящий голод.
Как отличить голод, вызванный каким-либо заболеванием, от обычного, не связанного с болезнью? Узнайте об этом больше. - Онемение и боль в ногах.
Одним из основных и наиболее часто встречающихся осложнений диабета является диабетическая полинейропатия. Поэтому, когда возникает потеря чувствительности или онемение конечностей, важно понимать, что это может быть симптом СД. - Сильная жажда.
Симптом, который нельзя оставлять без внимания. При развитии сахарного диабета человек, испытывая жажду, выпивает от 2 до 6 л (10-30 стаканов) жидкости в сутки. - Частое мочеиспускание.
При диабете объём мочи может достигать 10 литров в сутки. Если вы замечаете появление частого и обильного мочеиспускания, это повод обратиться к врачу для диагностики. - Расплывчатое зрение.
Симптомами нарушения зрения при сахарном диабете могут являться: постепенное ухудшение зрения, пятна, нити или другие затемнения, «плавающие» в поле зрения и др. Узнайте об этом больше. - Необъяснимая потеря веса.
Если вы заметили, что в течение нескольких месяцев необъяснимо начали худеть без специальной программы, то подобное похудение является поводом для обращения к врачу, ведь это может быть симптом СД. - Длительное заживление ран.
Причин может быть несколько, и одна из них — это проявления сахарного диабета. Если вы стали замечать у себя долго не заживающие раны, царапины, язвочки, не оставляйте это без внимания.
Осложнения диабета 1 типа
Помимо самого сахарного диабета, не менее опасными являются его осложнения. Даже при небольшом отклонении от нормы (5,5 ммоль/литр натощак) кровь сгущается и становится вязкой. Сосуды теряют эластичность, и на их стенках образуются отложения в виде тромбов (атеросклероз). Сужается внутренний просвет артерий и сосудов, органы не получают достаточного питания, замедлен вывод токсинов из клеток. По этой причине на теле человека возникают места некроза, нагноения. Возникает гангрена, воспаление, сыпь, ухудшается кровоснабжение конечностей.
Повышенный сахар в крови нарушает работу всех органов:
- Почки
. Назначение парных органов — фильтрация крови от вредных веществ и токсинов. При уровне сахара более 10 ммоль/литр почки перестают перестают качественно выполнять свою работу и пропускают сахар в мочу. Сладкая среда становится прекрасной базой для развития болезнетворной микрофлоры. Поэтому обычно сопровождают гипергликемию воспалительные заболевания мочеполовой системы — цистит (воспаление мочевого пузыря) и нефрит (воспаление почек). - Сердечно-сосудистая система.
Атеросклеротические бляшки, образуемые по причине повышенной вязкости крови, выстилают стенки сосудов и уменьшают их пропускную способность. Сердечная мышца миокард, перестаёт получать полноценное питание. Так наступает инфаркт — некроз сердечной мышцы. Если заболевший человек не страдает сахарным диабетом, он почувствует при инфаркте дискомфорт и жжение в грудной клетке. У диабетика снижается чувствительность сердечной мышцы, он может умереть неожиданно. То же самое касается сосудов. Они становятся ломкими, что увеличивает риск инсульта. - Глаза
. Диабет повреждает мелкие сосуды и капилляры. Если тромб перекрывает крупный сосуд глаза, происходит частичное отмирание сетчатки, и развивается отслойка или глаукома. Эти патологии неизлечимы и ведут к слепоте. - Нервная система.
Неполноценное питание, связанное с серьезными ограничениями при диабете 1 типа, приводит к отмиранию нервных окончаний. Человек перестаёт реагировать на внешние раздражители, он не замечает холода и обмораживает кожу, не чувствует жара и обжигает руки. - Зубы и дёсны.
Диабет сопровождается заболеваниями полости рта. Дёсна размягчаются, увеличивается подвижность зубов, развивается гингивит (воспаление дёсен) или пародонтит (воспаление внутренней поверхности десны), что приводит к потере зубов. Особенно заметно влияние инсулинозависимого диабета на зубы у детей и подростков — у них редко можно увидеть красивую улыбку: портятся даже передние зубы. - ЖКТ
. При диабете разрушаются бета-клетки, а вместе с ними и ПП-клетки, отвечающие за выработку желудочного сока. Больные диабетом часто жалуются на гастрит (воспаление слизистой оболочки желудка), диарею (понос из-за плохого переваривания пищи), образуются камни в желчном пузыре. - Проблемы с костями и суставами
. Частые мочеиспускания приводят к вымыванию кальция, в результате чего страдают суставы и костная система, увеличивается риск переломов. - Кожа
. Повышенный сахар в крови приводит к потере кожей защитных функций. Мелкие капилляры забиваются кристаллами сахара, провоцируя зуд. Обезвоживание делает кожу морщинистой и очень сухой. У больных в некоторых случаях развивается витилиго — распад клеток кожи, производящих пигмент. В этом случае тело покрывается белыми пятнами. - Женская половая система
. Сладкая среда создаёт благоприятную почву для развития условно-патогенной микрофлоры. При диабете 1 типа типичны частые рецидивы молочницы. У женщин плохо выделяется вагинальная смазка, что затрудняет половой акт. Гипергликемия негативно сказывается на развитии плода в первые 6 недель беременности. Также диабет приводит к преждевременному наступлению менопаузы. Ранний климакс наступает в 42-43 года.
Лекции СД1
Основные хронические осложнения при СД 1 типа, механизм их развития, клинические проявления, мероприятия по предупреждению развития хронических осложнений, ранняя диагностика.
Рис.1
В КАКИХ ОРГАНАХ РАЗВИВАЮТСЯ ОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА?
Сахарный диабет, если его плохо контролировать, может привести к неблагоприятным последствиям: из-за повышенного содержания глюкозы в крови постепенно возникают и очень быстро прогрессируют специфичные для диабета осложнения со стороны глаз, почек, ног. И «коварство» диабета заключается в том, что эти осложнения появляются через 10—15 лет от начала заболевания, развиваются незаметно и поначалу никак не отражаются на самочувствии. К сожалению, справиться с осложнениями, уже проявившими себя, бывает очень трудно. Поэтому необходимо хорошо контролировать диабет с самого начала болезни. Если какие-то начальные проявления осложнений появились, то улучшение контроля поможет не дать им развиться. В глазах и почках поражаются мелкие сосуды — это называется микроангиопатией. Стенки мелких сосудов, находясь в постоянном контакте с протекающей внутри сосудов кровью, очень чувствительны к повышенному уровню глюкозы. Под его воздействием в сосудистой стенке постепенно происходят необратимые изменения, в результате чего ухудшается снабжение кровью, а значит, питание всего органа. Это, в свою очередь, приводит к нарушению его работы.
ПОРАЖЕНИЕ ГЛАЗ. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Рис.2
В глазах на фоне постоянно повышенного уровня глюкозы в крови поражается сетчатка. Сетчатка как бы выстилает глазное яблоко изнутри.
Основу сетчатки представляет сплетение мелких сосудов; в ней также имеются нервные окончания, обеспечивающие функцию зрения. Осложнение сахарного диабета, обусловленное изменениями сосудов сетчатки, называется диабетической ретинопатией (слово происходит от латинского наименования сетчатки — retina, что означает «сеть»).
Следует объяснить также значение часто встречающегося термина «глазное дно». Так называют видимую при специальном осмотре, проводимом врачом-окулистом, часть внутренней оболочки глаза, т.е. сетчатки. Итак, причиной диабетической ретинопатии является длительная декомпенсация диабета. Сосуды сетчатки при диабетической ретинопатии становятся более ломкими, проницаемыми, теряют эластичность, что приводит к развитию микроаневризм — выпячиваний на сосудах, а затем к кровоизлияниям. Диабетическая ретинопатия развивается постепенно, и даже довольно выраженные ее стадии могут быть неощутимы для человека. Другими словами, если больной диабетом не жалуется на снижение зрения, это еще не значит, что у него нет ретинопатии! При дальнейшем развитии процесса может происходить новообразование сосудов сетчатки с последующими массивными кровоизлияниями (это называется пролиферативной ретинопатией). В этом случае может произойти существенное снижение остроты зрения. Наличие и степень выраженности этого осложнения диабета может определить только врач-окулист (офтальмолог) при осмотре глазного дна с расширенным зрачком. Для расширения зрачка в глаза закапывают специальные капли, после чего зрение временно становится расплывчатым, нечетким. Эта процедура необходима, так как иногда при диабетической ретинопатии основные изменения располагаются на периферии сетчатки, в то время как в центральной зоне, которую видно без расширения зрачка, их пока нет. Осмотр глазного дна окулист проводит с помощью специального прибора.
При заметном ухудшении зрения у окулиста можно подобрать себе очки. Однако улучшить зрение, пострадавшее в результате ретинопатии, с помощью очков невозможно. Те же изменения, которые можно поправить, подобрав очки, с ретинопатией не связаны, хотя и вызывают порой необоснованно сильное беспокойство больного, так как он относит их на счет осложнений диабета.
Каждый больной сахарным диабетом должен посещать окулиста не реже 1 раза в год
При наличии ретинопатии частота осмотров должна увеличиваться (как часто, решает окулист), так как в определенный момент может понадобиться лечение. Немедленный осмотр должен проводиться при внезапном ухудшении зрения.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ РЕТИНОПАТИИ
Основой профилактики ретинопатии, как и всех осложнений диабета, является поддержание хорошей компенсации диабета, т.е. поддержание уровня глюкозы в крови как можно более близким к нормальному. Чрезвычайно важны регулярные осмотры окулиста, о чем говорилось выше.
Следует также отметить, что на состоянии глазного дна отрицательно сказываются такие нарушения, как повышенный уровень артериального давления, холестерина крови, а также курение. Для сохранения зрения важно, чтобы и эти показатели контролировались и поддерживались в нормальных пределах. Уровень общего холестерина (его необходимо определять не менее 1 раза в год) должен быть ниже 5,2 ммоль/л (по последним данным ниже 4,5 ммоль/л); об уровне артериального давления речь пойдет в разделе, посвященном поражению почек.
Не следует уповать на недоказанные методы лечения — периодически появляется реклама каких-нибудь «волшебных» растений и пр. В настоящее время не существует и эффективных медикаментозных средств для лечения и профилактики диабетического поражения глаз.
Надежный метод лечения диабетической ретинопатии, признанный и успешно применяющийся во всем мире, — это лазерная коагуляция сетчатки. Своевременно и правильно проведенная лазерная коагуляция позволяет сохранить зрение даже на поздних стадиях диабетической ретинопатии. Однако наиболее эффективно лечение на ранних стадиях ретинопатии.
Лазерная фотокоагуляция является амбулаторной процедурой, которая проводится в один или несколько сеансов и вполне безопасна. Смысл ее состоит в воздействии с помощью лазерного луча на измененную сетчатку, что позволяет предотвратить дальнейшее прогрессирование процесса. Следует понимать, что этот вид лечения лишь останавливает дальнейшее развитие диабетической ретинопатии, но при уже имеющемся существенном снижении зрения возврата к полностью хорошему зрению не происходит. Вот почему так важно проводить лазерную коагуляцию на ранних этапах, когда зрение еще не снижено.
Обязательным условием стойкого положительного эффекта от лазерной фотокоагуляции является хорошая компенсация диабета, в ее отсутствие прогрессирование ретинопатии будет продолжаться.
При тяжелой пролиферативной диабетической ретинопатии в случае выраженных кровоизлияний в стекловидное тело (кровоизлияния являются преградой для света, а также угрожают отслойкой сетчатки) необходимо применение хирургических методов лечения. Проводится так называемая витрэктомия — удаление стекловидного тела. Чтобы избежать острых ситуаций (массивных кровоизлияний, отслойки сетчатки), которые могут привести к непоправимым последствиям, нужно избегать тяжелых физических нагрузок. Опасны подъемы тяжестей, а также сильное напряжение, которое может иметь место при запорах или упорном кашле.
КАТАРАКТА
Рис.3
При сахарном диабете наряду с поражением сетчатки часто встречается помутнение хрусталика, которое называют катарактой. Это заболевание распространено и среди людей, не имеющих диабета, особенно в старших возрастных группах.
Если помутнение хрусталика сильно выражено, проникновение световых лучей к сетчатке затруднено и зрение значительно ухудшается, вплоть до полной его потери. Лечение катаракты сейчас хорошо отработано, радикальным методом является операция по удалению помутневшего хрусталика. Зрение после такой операции восстанавливается, хотя и требуется его коррекция с помощью очков или с помощью замены удаленного хрусталика на искусственный. Больному диабетом важно знать, что любые операции, в том числе удаление хрусталика, протекают благополучно лишь на фоне хорошей компенсации диабета. Это условие выдвигается и хирургами-офтальмологами.
ПОРАЖЕНИЕ ПОЧЕК. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
Рис.4
На фоне длительной декомпенсации диабета в почках поражаются мелкие сосуды, являющиеся основной частью почечного клубочка (из множества таких клубочков и состоит ткань почки). Сосуды почечного клубочка обеспечивают функцию почек, которые выполняют в организме человека роль фильтра. Ненужные вещества почки выводят с мочой, отфильтровывая их из крови, нужные — задерживают, направляя обратно в кровь.
Когда из-за повышенного уровня глюкозы в крови изменяются сосуды почечных клубочков, нарушается нормальное функционирование почечного фильтра и белок, который является нужным веществом и в норме в мочу не попадает, начинает туда проникать.
Осложнение сахарного диабета, обусловленное поражением сосудов в почках, называется диабетической нефропатией. На ранних стадиях ее развитие никак нельзя почувствовать.
Каждому больному диабетом не реже 1 раза в год необходимо сдавать анализ мочи для определения в ней белка
Это может быть обычный, так называемый общий анализ мочи, который делается в любой поликлинике. Однако можно выявить диабетическую нефропатию и на более ранних стадиях, что очень важно для лечебных и профилактических мероприятий. Это анализ мочи на микро альбуминурию, т.е. микро количества белка альбумина. Собирается суточная моча: нормой считается выделение за сутки до 30 мг белка, микро альбуминурией — от 30 до 300 мг, протеинурией — более 300 мг. Кстати, появление белка в моче не всегда говорит о диабетической нефропатии. Это может быть проявлением и воспалительного процесса в почках, например обострением хронического пиелонефрита. При этом в моче будут и другие изменения.
ПОВЫШЕНИЕ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
Рис.5
Не всегда повышенный уровень АД сопровождается какими-то неприятными ощущениями. Опасность повышения АД состоит в том, что оно само по себе наносит почкам серьезный вред, т.е. развивается своеобразный замкнутый круг: высокий уровень глюкозы в крови → поражение почек → повышение АД → поражение почек → повышение АД.
Поэтому повышенный уровень АД вне зависимости от причин возникновения, необходимо снижать. Предельно допустимыми уровнями в настоящее время считаются 140 мм рт. ст. — для верхнего показателя (систолического АД) и 85 мм рт. ст. — для нижнего (диастолического АД). Если хотя бы один из этих двух показателей часто оказывается выше указанных пределов, необходимо лечение.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ НЕФРОПАТИИ
Как и при диабетической ретинопатии, профилактика и лечение диабетической нефропатии включает в себя прежде всего компенсацию сахарного диабета, т.е. поддержание уровня глюкозы в крови как можно более близким к нормальному. Если зарегистрировано стойкое повышение артериального давления, врач назначит соответствующее лечение. Медикаментов для лечения артериальной гипертонии сейчас очень много и каждому больному диабетом можно подобрать эффективное лечение. Важно самому больному понимать, что принимать эти препараты необходимо постоянно, т.е. не только при высоком, но и при снизившемся до нормы АД, чтобы оно не повысилось! При этом обязательным компонентом лечения будет самостоятельный контроль АД в домашних условиях, в частности для оценки эффективности применяемых препаратов, поэтому всем людям с артериальной гипертонией необходимо иметь дома аппарат для измерения АД (тонометр) и уметь им пользоваться.
Измерять АД необходимо ежедневно утром и вечером, записывая полученные данные в дневнике самоконтроля для обсуждения с врачом и подбора лечения. В последнее время уже при наличии микроальбуминурии (даже без повышения АД) назначают препараты, которые, в принципе, предназначены для снижения АД (так называемые ингибиторы АПФ), но в данном случае используются для защиты почки от дальнейшего поражения.
Важным фактором лечения гипертонии является ограничение поваренной соли до 3—5 г в сутки (следует помнить, что 1 чайная ложка содержит 5 г соли). Это предполагает исключение из питания продуктов, богатых солью (соленые огурцы и помидоры, квашеная капуста, соленые грибы, селедка, минеральная вода с высоким содержанием натрия и т.п.). Все консервированные продукты, как правило, содержат много соли. Пища должна быть приготовлена из натуральных продуктов без досаливания. Не бойтесь ограничить соль! Здоровому организму требуется всего лишь 0,5 г соли в сутки, а мы часто съедаем до 10—15 г.
Если диабетическая нефропатия достигает выраженных стадий, врач может порекомендовать специальную диету с ограничением белка (в основном это касается продуктов животного происхождения — мяса, рыбы, яиц, сыра, творога и др.). При развитии почечной недостаточности (показателем этого будет повышение уровня креатинина в биохимическом анализе крови, его также необходимо определять всем больным диабетом не менее 1 раза в год) используется гемодиализ (искусственная почка) или пересадка почки.
ПОРАЖЕНИЕ НОГ
Рис.6
Почему именно ноги являются одной из наиболее уязвимых частей тела при диабете? Дело в том, что на ноги воздействует целый ряд внешних факторов: ходьба, вес тела, обувь. При сахарном диабете к этим факторам можно добавить поражение нервов, сосудов, ухудшенную способность к заживлению ран.
У молодых людей с сахарным диабетом 1 типа в основном наблюдается поражение нервных окончаний, которое называется диабетической полинейропатией и связано с длительно существующим высоким уровнем глюкозы в крови. В более зрелом возрасте возможно и поражение крупных сосудов, которое представляет собой проявление атеросклероза и часто связано с повышением такого показателя, как уровень холестерина в крови. Однако повышенный уровень глюкозы в крови усугубляет тяжесть атеросклеротического процесса.
Проявления диабетической нейропатии представляют собой разного типа боли в ногах, чувство жжения, «ползания мурашек», покалывания, онемения. Эти симптомы могут быть очень мучительны, но есть другая опасность, которая не всегда заметна для больного диабетом. Для нейропатии характерно снижение чувствительности ног: пропадает возможность воспринимать воздействие высокой и низкой температуры, боль (например, укол острым предметом) и т.п. Это представляет большую опасность, потому что увеличивает риск и делает незаметными небольшие травмы, например, при попадании в обувь посторонних предметов, ношении неправильно подобранной обуви, при обработке ногтей, мозолей.
Снижение чувствительности в сочетании с распространенной при диабете деформацией стоп приводит к неправильному распределению давления при ходьбе. Это ведет к травматизации тканей стопы, вплоть до формирования язв в местах наибольшей нагрузки. Возникает так называемый синдром диабетической стопы. Участки травматизации могут воспаляться, развивается инфекция. Воспалительный процесс в условиях сниженной чувствительности протекает без боли, что может привести к недооценке опасности. Самостоятельного заживления не происходит, если компенсация диабета неудовлетворительная, и в тяжелых запущенных случаях процесс может прогрессировать, приводя к развитию гнойного воспаления — флегмоны.
При худшем варианте развития событий и в отсутствие лечения может возникать омертвение тканей — гангрена. Признаком поражения крупных артерий и нарушения кровоснабжения на выраженных стадиях являются боли в ногах при ходьбе. Они возникают в голенях даже после непродолжительной ходьбы, и человек должен остановиться и ждать, пока боль пройдет, прежде чем продолжить путь. Такая картина называется «перемежающейся хромотой». Может беспокоить также зябкость стоп.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ПОРАЖЕНИЙ НОГ
Поскольку ноги при диабете подвержены такой большой опасности, каждый больной диабетом должен быть знаком с мерами профилактики описанных выше осложнений. Прежде всего это хорошая компенсация сахарного диабета, ее не могут заменить никакие другие профилактические и лечебные назначения, в том числе и лекарственные препараты! Кроме этого, необходимо отказаться от курения, следить за уровнем артериального давления и холестерина в крови.
Желательно не реже 1 раза в год пройти врачебный осмотр ног (с определением различных видов чувствительности и пульсации на артериях стоп)
Осмотр ног лучше всего сделать в специализированном кабинете «Диабетическая стопа» — таких кабинетов в нашей стране в последние годы становится все больше. Кроме того, каждый больной диабетом должен быть знаком с комплексом профилактических мероприятий, позволяющих снизить риск поражения ног. Профилактические меры можно представить в виде «запрещающих» и «разрешающих» правил, которые мы приводим ниже.
ПРАВИЛА УХОДА ЗА НОГАМИ
Рис.7
Этого при диабете делать нельзя!
Прежде всего нельзя пользоваться при уходе за ногами никакими острыми предметами: ножницами, мозольными ножами, бритвенными лезвиями. Использование таких предметов — одна из самых частых причин возникновения травм, особенно в условиях сниженной чувствительности и плохого зрения! При отсутствии этих «факторов риска» пользование ножницами возможно, но не следует срезать ногти слишком коротко и глубоко выстригать уголки. Это может привести к образованию так называемого вросшего ногтя — причины болезненных ощущений, воспалительных процессов и длительного лечения вплоть до хирургического вмешательства. Врастанию ногтя способствует также ношение узкой обуви.
Если ноги мерзнут, нельзя согревать их с помощью грелок (в том числе электрических), батарей парового отопления, электронагревательных приборов. Температурная чувствительность у больного диабетом часто бывает снижена, поэтому можно легко получить ожог.
По этой же причине нельзя принимать горячие ножные ванны. Температура воды не должна быть выше 37 °С (ее лучше измерить с помощью водного термометра, как для купания детей). Кроме того, ножные ванны не должны быть длительными — это разрыхляет кожу и делает ее более уязвимой.
Не рекомендуется ходить без обуви, так как при этом высока опасность травматизации с одновременным проникновением инфекции в область повреждения. На пляже и при купании нужно надевать купальные тапочки. Следует также оберегать ноги от солнечных ожогов.
Необходимо отказаться от неудобной (узкой, натирающей, давящей) обуви и не носить туфли на высоком каблуке. Высокий каблук способствует нарушению кровообращения в стопе и образованию зон повышенного давления на ее подошвенной поверхности. Нужна осторожность по отношению к новой обуви: надевать ее не более чем на 1 час в первый раз, а также ни в коем случае не применять никаких методов разнашивания, например надевания на мокрый носок. Дополнительный риск травматизации создает обувь, которая открывает, а значит, не защищает пальцы и пятку. Сандалии или босоножки с ремешком, проходящим между пальцами, могут травмировать нежную кожу в этой области. Недопустимо ношение обуви на босую ногу из-за большой вероятности образования потертостей.
Если на ногах есть мозоли, нельзя пытаться избавиться от них с помощью мозольных жидкостей, мазей или пластырей, так как все они содержат вещества, разъедающие кожу. Мозоли, как правило, образуются в результате ношения плохо подобранной обуви, давящей на стопу в определенных местах.
Следует обращать внимание на резинки носков. Если они слишком тугие и оставляют вдавления на коже голеней, это затрудняет кровообращение.
Так нужно ухаживать за ногами при диабете!
Ежедневно больной диабетом должен внимательно осмотреть свои стопы, особенно подошвенную поверхность, область пяток и межпальцевые промежутки. Пожилые люди и люди с избыточным весом могут испытывать при этом немалые затруднения. Им можно порекомендовать использовать при осмотре зеркало, установленное на полу, или попросить сделать это родственников, особенно если нарушено зрение. Ежедневный осмотр позволяет своевременно обнаружить ранки, трещины, потертости.
Необходимо ежедневно мыть ноги. После мытья ноги надо насухо вытереть мягким полотенцем, особенно в межпальцевых промежутках. Повышенная влажность в этих областях способствует развитию опрелостей и грибковых заболеваний. По этой же причине, используя увлажняющий крем при избыточной сухости кожи, не следует наносить его между пальцами.
Обрабатывать ногти следует регулярно (не реже 1 раза в неделю) с помощью пилки. Это позволит не только избежать травматизации, но и сформировать правильный горизонтальный край ногтя, оставляя нетронутыми его уголки.
Наиболее подходящим средством для удаления мозолей и участков избыточного ороговения (утолщения и сухости) кожи является пемза. Лучше купить в аптеке специальную пемзу для ухода за ногами. Пользоваться ею нужно во время мытья ног и не стремиться привести в полный порядок все проблемные участки за один прием.
Если ноги мерзнут, согревать их надо теплыми носками соответствующего размера и без тугих резинок. Необходимо следить, чтобы носки в обуви не сбивались.
Нужно принять за правило проверять внутреннюю поверхность обуви перед тем, как ее надеть: не попали ли внутрь какие-либо посторонние предметы, не завернулась ли стелька, не проступают ли острые гвоздики. Еще раз напомним, что это необходимо из-за того, что чувствительность стоп может быть снижена, о чем сам человек с диабетом не подозревает.
Ваши ноги надежно защищены, если вы носите правильно подобранную обувь. При необходимости советы по подбору обуви можно получить в кабинете «Диабетическая стопа».
ПЕРВАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ СТОП
Даже незначительные повреждения на стопах нужно показать врачу, однако первую помощь человек должен уметь оказать себе самостоятельно. Если при осмотре стоп обнаруживается ранка, потертость или трещина, нужно промыть ее дезинфицирующим раствором. Можно использовать 1% раствор диоксидина, 0,01% раствор мирамистина или 0,02% раствор фурацилина. Промытую ранку надо закрыть стерильной повязкой или бактерицидным пластырем. Обычный лейкопластырь использовать нельзя!
Все вышеперечисленные средства необходимо иметь в домашней аптечке, а также брать с собой в поездки. Нельзя применять спиртовые растворы (спиртовой раствор йода, бриллиантовой зелени — зеленку), а также концентрированный, темный раствор перманганата калия (марганцовку). Они могут вызвать ожог, а также окрашивают кожу, не давая увидеть признаки развивающегося воспаления. Нежелательно использовать и масляные повязки (с мазями на жировой основе), которые создают среду для развития инфекции и затрудняют отток выделений из раны. Нет смысла обрабатывать раны инсулином, он не обладает никаким заживляющим действием. Если в области повреждения появились признаки воспаления (покраснение, отечность, гнойные выделения), нужна немедленная врачебная помощь. Оптимальным вариантом будет обращение в кабинет «Диабетическая стопа». Может потребоваться хирургическая обработка раны, назначение антибиотиков. В такой ситуации важно обеспечить ноге полный покой. Врач может предписать постельный режим, при необходимости передвижения нужно использовать костыли, чтобы избежать нагрузки на ногу.
КОНТРОЛЬНЫЕ ОБСЛЕДОВАНИЯ ПРИ ДИАБЕТЕ
Подводя итоги этого раздела, хочется еще раз подчеркнуть, что осложнения диабета предотвратимы. Для этого прежде всего необходим регулярный контроль своего состояния со стороны больного диабетом. Повторим еще раз, какие показатели, кроме уровня глюкозы в крови, нужно регулярно контролировать, а также каких специалистов следует посещать.
Гликированный гемоглобин (НЬА1с) — 1 раз в 6 месяца, при необходимости 1 раз в 3 месяца.
Уровень холестерина в крови (желательно также и другие показатели липидного обмена), креатинина в крови — не менее 1 раза в год.
Артериальное давление при каждом посещении врача или самостоятельно дома.
Белок в моче (микроальбуминурия) — не менее 1 раза в год.
Осмотр окулиста с расширенным зрачком — не менее 1 раза в год.
Врачебный осмотр ног не менее 1 раза в год. Если обнаруживаются проблемы, необходим более частый контроль, а также лечение, назначаемое врачом и проводимое при активном участии самого человека.
Основная причина развития и прогрессирования осложнений диабета — длительно существующая декомпенсация заболевания. Кроме осуществления ежедневного самоконтроля показателей гликемии и артериального давления, выполнения правил ухода за ногами, больной диабетом должен проходить ряд ежегодных обследований
Симптомы диабета 1 типа
Определить диабет помогают внешние признаки, потому что заболевание сказывается на работе всего организма. У молодых людей до 18 лет диабет развивается очень быстро и бурно. Часто случается так, что через 2-3 месяца после стрессового события (ОРВИ, переезда в другую страну) наступает диабетическая кома. У взрослых симптомы могут быть мягче, постепенно усиливаясь.
Повод для беспокойства следующие признаки:
- Частые мочеиспускания,человек ходит в туалет несколько раз за ночь.
- Потеря веса (диета и желание сбросить вес в подростковом возрасте чревато быстрым развитием гипергликемии).
- Появление морщин не по возрасту, сухость кожных покровов.
- Повышенное чувство голода при недостатке веса.
- Вялость, апатия, подросток быстро утомляется, у него появляются тягостные мысли.
- Обмороки, резкая головная боль, проблемы со зрением.
- Постоянная жажда, сухость во рту.
- Специфический запах ацетона изо рта, а при тяжелом состоянии и от тела.
- Ночная потливость.
Если было замечено хотя бы несколько симптомов, больного следует немедленно отправить к эндокринологу.
Чем моложе организм, тем быстрее наступает кома.
Диагностика сахарного диабета
Эндокринолог обязательно назначит следующие анализы на диабет:
- Анализ на уровень глюкозы в крови
. Взятие крови проводится натощак, последний приём пищи должен быть не ранее 8 часов до этого. Нормой считается показатель ниже 5,5 ммоль/литр. Показатель до 7 ммоль/литр указывает на высокую предрасположенность, 10 ммоль/литр и выше говорит о гипергликемии. - Пероральный тест на толерантность к глюкозе
. Этот анализ делается тем, у кого выявлен риск развития диабета. На голодный желудок пациент принимает раствор глюкозы. Затем спустя 2 часа берут кровь на сахар. В норме показатель должен быть ниже 140 мг/дл. Уровень сахара в крови свыше 200 мг/дл подтверждает сахарный диабет. - Анализ на гликозилированный гемоглобин A1C
. Лишний сахар в крови вступает в реакцию с гемоглобином, поэтому тест на A1C показывает, как долго в организме уровень сахара превышает норму. Мониторинг проводится каждые 3 месяца, уровень гликозилированного гемоглобина не должен превышать 7%. - Анализ крови на антитела
. Для диабета 1 типа характерно обилие антител к клеткам островков Лангерганса. Они уничтожают клетки организма, поэтому их называют аутоиммунными. Выявив эти клетки, определяют наличие и тип диабета. - Анализ мочи — микроальбуминурия
. Выявляет белок в моче. Он появляется не только при проблемах с почками, но и при повреждении сосудов. Высокие показатели белка альбумина ведут к инфаркту или инсульту. - Скрининг на ретинопатию
. Высокое содержание глюкозы приводит к закупорке мелких сосудов и капилляров. Сетчатка глаза не получает подпитки, она со временем отслаивается и приводит к слепоте. Специальная цифровая аппаратура позволяет делать снимки задней поверхности глаза и увидеть места повреждения. - Анализ на гормоны щитовидной железы.
Повышенная активность щитовидки приводит к гипертиреозу — чрезмерной выработке гормонов. Гипертиреоз опасен тем, что продукты распада тиреоидных гормонов увеличивают уровень глюкозы в крови, диабет сопровождается ацидозом (высоким содержанием ацетона в моче), остеопорозом (вымыванием кальция из костей), аритмией (сбоем сердечного ритма).
Лечение сахарного диабета 1 типа
Сахарный диабет 1 типа не излечим, потому что восстановить бета-клетки невозможно. Единственный способ поддержания нормального уровня сахара в крови у больного человека — приём инсулина — гормона, вырабатываемого бета-клетками островков Лангерганса.
По скорости воздействия и длительности эффекта лекарства с инсулином делятся на категории:
- Короткого действия (Инсуман Рапид, Актрапид)
. Они начинают действовать спустя 30 минут после приёма, поэтому их нужно принимать за полчаса до еды. При введении препарата внутривенно он активизируется спустя минуту. Длительность эффекта — 6-7 часов. - Ультракороткого действия (Лизпро, Аспарт).
Начинают работать спустя 15 минут после инъекции. Действие продолжается всего 4 часа, поэтому препарат используется для помпового введения. - Средней длительности (Инсуман Базал, Протафан).
Эффект наступает спустя час после введения и длится 8-12 часов. - Длительного воздействия (Тресиба).
Препарат вводят раз в сутки, он не имеет пика действия.
Лекарства подбираются больному индивидуально в комплексе с другими препаратами, предотвращающими негативное воздействие повышенной глюкозы в крови.
Диета
При заболевании 2-го типа с избытком веса рекомендуется уменьшить калорийность рациона, чтобы снизить массу тела. Речь идёт не о жёстких ограничениях (наоборот, жёсткие диеты и голодание противопоказаны), а о постепенном формировании полезного для здоровья стиля питания. Для похудения нужно ограничить животные жиры и сахара, уменьшить в меню крахмалистые продукты и белки. Овощи, богатые клетчаткой, можно есть в неограниченном количестве.
Меню рекомендуется дополнять полиненасыщенными жирными кислотами: рыба, растительные масла 7. Блюда готовятся в отварном, тушёном, запечённом виде, на пару. По возможности следует разделить питание на 3-6 приёмов. Суточное потребление соли необходимо снизить до 5-8 г. При применении инсулина важно рассчитывать количество углеводов.
Употребление алкоголя вредит здоровью. При сахарном диабете алкогольные напитки также могут усложнять контроль за заболеванием. В отсутствии осложнений диабета и патологии пищеварения для мужчин максимально допустимой дозой являются 2 условные единицы в сутки, для женщин — 1 условная единица в сутки, без ежедневного употребления (1 условная единица = 15 г этанола или 40 г крепких напитков, или 140 г вина, или 300 мл пива).
Допустимо дозированное употребление сахарозаменителей 8.
Физические нагрузки при диабете
Физическая нагрузка при сахарном диабете 1 типа просто необходима, хотя существуют ограничения относительно вида спорта. Упражнения нормализуют артериальное давление, улучшают самочувствие, нормализуют вес. Но в некоторых случаях физическая нагрузка вызывает скачки уровня глюкозы в крови.
При сахарном диабете 1 типа нельзя себя перегружать, поэтому тренировка не должна превышать 40 минут в день. Допустимы следующие виды спорта:
- ходьба, катание на велосипеде;
- плавании, аэробика, йога;
- настольный теннис, футбол;
- занятия в тренажёрном зале.
Противопоказана любая нагрузка, если в моче обнаружены кетоны — продукты распада белка, а также повысилось артериальное давление или появились проблемы с сосудами.
Последствия и осложнения
На фоне применения избыточной дозы сахароснижающих лекарственных средств, чрезмерной физической нагрузки, во время длительного голодания развивается состояние гипогликемии — низкого уровня глюкозы крови. Симптомы: сердцебиение, дрожь, сильный голод, потливость, головокружение и потеря сознания. Необходимо в спешном порядке повысить уровень глюкозы, потому что при её длительном недостатке может развиться потеря сознания или даже гипогликемическая кома.
Повышенный в течение продолжительного времени уровень глюкозы нарушает структуру мелких и крупных сосудов. Поражения мелких сосудов чаще всего встречаются в почках и сетчатке глаза. Патологические изменения в крупных сосудах могут стать причиной инфарктов, инсультов, образования длительно не заживающих язв, которые могут привести к потере конечностей 5.